
Елена Березовская
9 месяцев счастья. Настольное пособие для беременных женщин
Нервная система
Отмечаются изменения и со стороны нервной системы. У беременных женщин могут наблюдаться неприятные ощущения в руках («ползание мурашек», онемение, боль). Головные боли не характерны для нормальной беременности, но могут быть признаком малокровия, усталости, пониженного или повышенного кровяного давления, мигрени. В эмоциональном плане будущие матери более плаксивы, чувствительны, раздражительны. Изредка у беременных женщин прогрессирует мигрень.
Более 50 % женщин жалуются на боли в спине, особенно в пояснице, чаще всего во второй половине беременности. С ростом матки и плода центр тяжести у беременной женщины смещается назад, вызывая искривление позвоночника (лордоз). В результате его верхняя часть – шейный и плечевой отделы – компенсаторно смещается вперед, что может сопровождаться незначительным ущемлением нервных пучков этих отделов, прежде всего срединного нерва. Этим и объясняются такие симптомы, как онемение рук и ощущение мурашек.
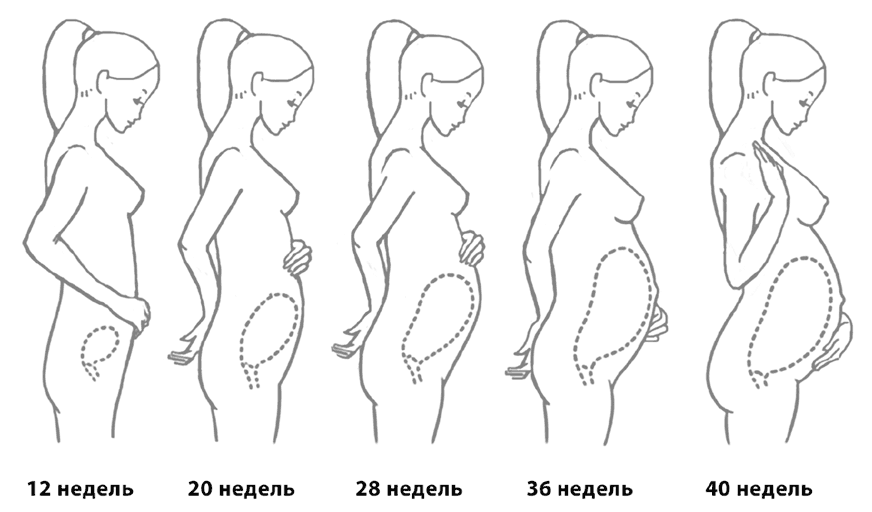
Рисунок 4. Искривление позвоночника беременной женщины с ростом матки и плода
Кожа
Во время беременности кожа также претерпевает изменения. На ней появляются пигментные пятна (особенно на лице), которые самостоятельно исчезают после родов. Темнеет кожа сосков и ареол, вдоль средней линии живота, вокруг глаз, что является нормой.
В области живота, молочных желез, бедер образуются растяжки; увы, лечения от них практически не существует. Впрочем, занятия физкультурой и массаж помогут избавиться от большинства растяжек после родов.
Вам следует знать, что кремы, ставшие сейчас очень модными, не проходили клинических испытаний в отношении безопасности для беременных женщин, а кроме того, они содержат ряд химических веществ, которые противопоказаны будущим матерям. Читайте этикетки: там приводится состав любого крема, который вам порекомендовали подруги или продавцы косметических товаров.
С возникновением беременности в организме женщины происходит много изменений. А так как плод вынашивается в матке, самые большине изменения наблюдаются в органах репродуктивной системы, начиная от величины этих органов до особенностей их функционирования.
Изменения репродуктивных органов
Конечно, беременность возникает и проходит в первую очередь на уровне женских половых органов или репродуктивной системы. По-другому быть не может. Поэтому матка и яичники претерпевают изменения из-за плода и гормональных изменений.
Матка – это чрезвычайно важный орган женщины, благодаря уникальным свойствам которого возможно вынашивание потомства – от момента его зачатия до рождения ребенка. Из-за того что размеры плода, как и его масса, очень быстро увеличиваются, тело матки успешно приспосабливается, изменяясь в величине, толщине и весе.
Размеры матки изменяются:
• по высоте (снизу вверх) от 7,5 до 30 см
• по ширине (слева направо) от 5 до 23 см
• по ширине (спереди кзади) от 2,5 до 20 см
• по толщине маточной стенки от 1 см до 0,5 см
• по весу от 50 до 1000 грамм
• по объему полости матки от 5–8 до 8000–1000 см3
• по форме от грушевидной до продолговато-овальной
Также меняется положение матки. С прогрессом беременности матка выходит за пределы малого таза и заполняет брюшную полость. Мышечная стенка матки становится мягче и эластичнее.
Измерение высоты стояния дна матки до сих пор используется некоторыми врачами в наблюдении прогресса беременности, хотя все чаще предпочтение отдается УЗИ-диагностике.
После 38 недель размеры матки незначительно уменьшаются за счет уменьшения количества околоплодных вод, а также опущения головки плода в малый таз в ходе подготовки к родам.
Шейка матки с прогрессом беременности становится мягче, а также меняются ее размеры: она становится короче, но шире, и наружный зев шейки матки (отверстие шеечного канала во влагалище) тоже расширяется, особенно при повторных беременностях. Меняется количество и характер влагалищных выделений.
Яичники после 8 недель беременности входят в состояние «сна» – овуляция в них не происходит. Нередко при беременности могут образовываться кисты, которые не опасны ни для матери, ни для плода.
Таким образом, если сравнить результаты анализов небеременной и беременной женщин, то вторую можно смело назвать «сплошной ходячей патологией». Как раз это и делают многие врачи, мало того – они назначают обширные схемы лечения, которые приносят больше вреда, чем пользы. Дорогие читательницы, не забывайте: беременность – это не болезнь! Всегда помните об этом и берегите своих будущих детей.
Неприятные симптомы беременности
Мы уже разобрались с тем, что беременность не болезнь, и поговорили о ряде изменений, затрагивающих различные органы и системы женщины. Обобщая изложенную ранее информацию, уточню, что при беременности довольно распространены симптомы некоторых болезней – так называемые малые признаки беременности.
К неприятным или малым признакам беременности относятся:
• тошнота и рвота
• усталость
• боль в пояснице
• изжога
• запоры
• геморрой
• вагиниты (воспаление влагалища) – молочница, дисбактериоз
• судороги и мышечные спазмы в ногах
• варикозное расширение вен ног
• отеки ног.
Ряд других симптомов со стороны кожи, печени, нервной системы, психики встречаются не так часто.
Многие женщины, особенно в начале беременности, жалуются на сильную усталость, которая часто сопровождается сонливостью. Несмотря на то, что этот симптом весьма распространен, причина усталости у беременных женщин неизвестна, хотя предполагается состояние низкого уровня кислорода в крови и тканях организма (физиологическая гипоксия). Такое состояние не страшно ни для женщины, ни для ее будущего ребенка. Современные рекомендации врачей просты: если есть возможность отдохнуть, поспать, воспользуйтесь этим. Прогулки и отдых на свежем воздухе помогают устранить усталость, хотя не у всех женщин.
Боль в пояснице часто ассоциируется с угрозой прерывания беременности. До 75 % всех беременных женщин жалуются на боль в поясничной области спины, а у одной трети эта боль может быть выраженной. Проблема усугубляется с прогрессом беременности, поскольку центр тяжести тела постепенно смещается, увеличивается искривление позвоночника, межпозвонковые и другие суставные связки слабеют из-за появления большего количества особого вещества – релаксина, а во всех тканях накапливается больше воды из-за повышенного уровня прогестерона. Ночью боль усиливается и нередко мешает спать. Чем ближе к родам, тем значительнее дискомфорт. Обычно после родов симптом проходит без лечения. К сожалению, специального лечения не существует, так как тема поясничной боли у беременных женщин практически не изучена.
У ряда женщин могут смещаться диски позвоночника, чаще во второй половине беременности, что сопровождается сильными болями. Лечение в таких ситуациях проводить непросто: необходима помощь опытного травматолога, хирурга или вертебролога.
Более 60 % беременных женщин испытывают изжогу, что чаще всего не является симптомом гастрита или другого заболевания желудочно-кишечного тракта (об изжоге было упомянуто выше).
Острая и жирная пища может спровоцировать изжогу, но малоподвижный образ жизни, длительный постельный режим и наклоны туловища вызывают ее чаще.
Из лекарств обычно применяют антациды, которые понижают кислотность желудочного содержимого. Циметидин, омепразол, ранитидин весьма эффективны при беременности и к тому же безопасны, хотя и проникают через плаценту. Клинических исследований в этой области проводилось мало, но они показали, что при приеме данных препаратов отклонений в развитии ребенка не было.
Все другие группы лекарств, предназначенные для уменьшения или устранения чувства изжоги, у беременных женщин используются крайне редко и под строгим врачебным контролем. Чаще всего рекомендуется соблюдать диету и избегать движений, провоцирующих изжогу.
Беременные женщины нередко жалуются на запоры, особенно в третьем триместре. Провоцируют запоры три фактора: неправильное питание, недостаточный прием жидкости и малоподвижный образ жизни. Стоит поработать в этих направлениях – и от запоров удастся избавиться без медикаментов.
• Пища, богатая простыми углеводами, и нехватка клетчатки в рационе приводят к тому, что моторика кишечника ухудшается, а следовательно, ухудшается и вывод шлаков. Высокий уровень прогестерона во время беременности тоже отрицательно влияет на моторику кишечника. Справиться с проблемой помогает дополнительный прием клетчатки, в том числе в виде пищевых добавок.
• Многие женщины начинают меньше пить, боясь, что вода может спровоцировать отеки ног. Это заблуждение: природа таких отеков в последнюю очередь зависит от количества принятой жидкости. Поэтому беременная женщина не должна ограничивать себя в питье.
• Малоподвижный образ жизни, часто обусловленный страхом перед потерей беременности, также негативно отражается на работе кишечника (и не только его). Важно не превращаться в заложницу собственного страха, которая боится встать с дивана или кровати.
Если работа над тремя перечисленными факторами не помогает регулировать частоту стула, можете воспользоваться лаксативными (слабительными) препаратами. Их существует несколько групп, и не все препараты можно принимать во время беременности.
Группа разрыхляющих веществ, куда входят производные целлюлозы и полисахаров, является для беременной женщины безопасной. Не оказывают вреда и размягчители стула, потому что чаще всего они не всасываются и не попадают в кровь, весьма нейтральны в действии на весь организм.
Другая группа проносных веществ действует как раздражающие вещества для кишечника, вызывая большую выработку им слизи, а также усиливающие моторику и сокращения кишечника.
К этой группе относятся бисекодил, препараты сены, алое, фенолфталеин, касторовое масло и другие. Проблема в том, что эти препараты имеют слишком выраженные побочные эффекты в виде повышенной выработки слизи, болей и спазмов кишечника, потери жидкости и солей (электролитов) при возникновении жидкостного стула.
Эту группу препаратов нельзя принимать часто и длительный период времени, так как они значительно нарушают работу желудочно-кишечного тракта, губят нормальную кишечную флору. Так как эти лаксативные препараты частично всасываются кишечником, то большинство из них может попадать в кровяное русло матери, и не исключено, через плаценту в организм плода. Эта сторона вопроса до конца не изучена, поэтому врачи избегают назначения для беременных женщин этой группы лаксативных лекарств.
Особую опасность представляют солевые растворы, обладающие лаксативным действием: растворы магния (магнезия), натрия и калия, а также жировые любриканты (минеральные масла). Их применение противопоказано при беременности, поскольку они нарушают водно-солевой (электролитный) баланс в организме женщины и могут привести к серьезным побочным эффектам.
Устранение запоров – профилактическая мера номер один в отношении геморроя. Большую ошибку совершают те, кто при наличии запоров сильно тужится во время опорожнения кишечника. Нельзя тужиться как беременным, так и небеременным женщинам: это может привести к прогрессированию геморроя, появлению трещин прямой кишки и болям. Наоборот, важно уметь расслабляться при акте дефекации.
О других неприятных симптомах беременности мы поговорим ниже.
Тошнота и рвота у беременных
Если мужчины любят обсуждать автомобили и службу в армии, то излюбленная женская тема – страдания во время беременности, тяжкие роды и мучения послеродового периода. А уже на втором месте идут тряпочки, кулинарные рецепты и все остальное.
И, разумеется, чрезвычайно популярны истории о «страшных токсикозах». Подчас даже складывается впечатление, будто без токсикоза беременности не бывает.
Что такое токсикоз? Этот термин происходит от слова «токсин», то есть «отрава». Получается, токсикоз – это состояние отравления. Но чем или кем? Плодное яйцо, эмбрион, плод – инородное тело для женского организма; чтобы принять и выносить его, организм матери подвергается серии биохимических процессов, сопровождающихся выработкой различных активных веществ. Реакция на такие вещества, а значит, и на саму беременность у всех индивидуальна и во многом зависит от психологического фактора – от того как женщина воспринимает свою беременность.
Старая акушерская школа различала ранний токсикоз, который проявлялся в виде тошноты и рвоты, и поздний, к которому относились эклампсия (о преэклампсии говорили мало), нефропатии, отеки и др. Современное акушерство не признает термин «токсикоз», как и «гестоз», «токсемия» тоже.
Опасность диагноза «токсикоз»: на него можно списать многие осложнения беременности. Зачастую эти осложнения повторяются при последующих беременностях, и женщине говорят: «Ничего удивительного. Ведь у вас был токсикоз при первой беременности, значит, будет и при второй». А это в корне неверно.
Давайте забудем такое понятие, как «токсикоз», и навсегда исключим его из лексикона.
Плод не отравляет женский организм, поэтому называть неприятные ощущения во время беременности токсикозом не совсем корректно. И потом, разве женщина, которая употребляет алкоголь, курит, дышит воздухом, загрязненным выхлопными газами, принимает «на всякий случай» горы медикаментов, не отравляет своего будущего ребенка? Разве некоторые заболевания женщины не влияют на развитие плода? Так почему же никто не называет отклонения в развитии плода его токсикозом?
Когда возникает тошнота и рвота беременных
Чаще всего беременные женщины жалуются на тошноту и рвоту, порой расписывая их почти как трагедию. Тошнота и рвота – нормальное физиологическое явление на ранних сроках беременности и встречается у 70–85 % беременных женщин, то есть почти у всех, особенно при первой беременности.
Обычно тошнота и рвота начинаются в 5–6 недель, достигают пика в 8–12 недель и у 90 % женщин полностью исчезают до 20 недель.
Лишь у 10 % женщин тошнота и рвота отмечаются до конца беременности, однако часто такое случается на фоне заболеваний желудочно-кишечного тракта. У 0,5–2 % женщин рвота может переходить в серьезное состояние, которое называется неукротимой рвотой беременных (hyperemesis gravidarum). При этом рвота наблюдается более пяти-шести раз в день – после любого приема пищи и жидкости, женщина теряет вес, у нее нарушается солевой обмен. Такая женщина должна находиться в больнице.
Наличие тошноты и рвоты или, наоборот, их отсутствие на ранних сроках не является поводом для прогноза в отношении исхода беременности. Если женщина чувствует себя хорошо, это не значит, что что-то плохо с ее беременностью. И наоборот, если женщина испытывает дискомфорт, она должна быть уверена, что даже при недоедании, тошноте, рвоте и незначительной потере веса ребенок получит от матери все необходимые питательные вещества.
Теоретически возникновение тошноты и рвоты можно объяснить реакцией женщины на гормоны беременности, но точная причина этого состояния неизвестна. Теорий существует масса, перепробовано немало схем лечения, однако у всех у них эффект либо незначительный, либо вообще отсутствует.
Тошнота и рвота беременных чаще возникает:
• у женщин, с генетической предрасположенностью (мать, сестры, другие родственники по материнской линии имели случаи тошноты и рвоты)
• у курящих матерей
• у женщин старшего детородного возраста (после 30–35 лет)
• при многоплодной беременности
• при беременности с пороками развития плода
• при ряде состояний: мигрень, повышенное давление, сахарный диабет, гастриты, колиты, язвенная болезнь, психические заболевания, низкий вес тела, заболевания щитовидной железы, трофобластическая болезнь, плохое питание и нехватка питательных веществ.
Как уменьшить частоту тошноты и рвоты
Важно понимать, что тошнота и рвота пусть и неприятные, но временные симптомы. Предотвратить их трудно, так как профилактического лечения не существует. В такой период
• можно принимать пищу в любое время суток, желательно маленькими порциями, в холодном виде и в положении полулежа
• можно отдавать предпочтение ограниченному количеству продуктов питания, прием которых облегчает состояние и не вызывает рвоту
• не стоит исключать из меню какие-либо продукты, которые нравятся женщине, кроме алкогольсодержащих.
Это весьма короткий период – две-три недели, а порой и того меньше, так что несбалансированное питание особого вреда не причинит, но поможет женщине быстро адаптироваться к беременности. Желательно, чтобы рацион был сбалансирован по питательным веществам, но если женщина предпочитает ограничиться небольшим набором продуктов, это вполне допустимо.
Лечение тошноты и рвоты лекарственными препаратами
В связи с тем, что на начальных сроках беременности закладываются органы ребенка, врачи придерживаются правила: лекарственные средства только по строгой необходимости!
Напомню, что большинство препаратов не испытывалось на беременных женщинах. Поэтому медики рекомендуют применять нефармакологические препараты и вспомогательные меры, включающие изменение режима питания и подбор продуктов, которые не будут провоцировать рвоту.
Дополнительный прием 10 мг витамина В6 (пиридоксин), как показывают новые клинические исследования, понижает у беременных женщин частоту тошноты и рвоты на 70 %. Этот витамин безопасен, и сейчас многие врачи рекомендуют его беременным женщинам. Относительно дозы ведутся споры: не совсем ясно, какой она должна быть, однако большинство соглашается, что 10 мг достаточно.
Другая группа лекарств, которые назначают беременным при тошноте и рвоте, – антигистаминные препараты. Как показал ряд исследований, они достаточно безопасны. Противоаллергические средства также используются для устранения изжоги у беременных женщин.
Все остальные противорвотные препараты назначаются реже, потому что они обладают рядом побочных эффектов.
Случаи неукротимой рвоты требуют серьезного подхода и лечения в виде внутривенного введения необходимых питательных веществ: аминокислот, глюкозы, витаминов, минералов. Очень редко в интересах женщины беременность приходится прерывать.
Альтернативные методы лечения тошноты и рвоты
Неплохой результат обеспечивает иглоукалывание (акупунктура) или сдавливание точки Neiguan (P6), которая размещена на запястье (точнее, с внутренней стороны предплечья в «браслетной» области). Периодически нажимать на эту точку советуют людям, которых укачивает в дороге.
Из всех лекарственных трав и растений самым популярным является корень имбиря. Имбирь часто используют как приправу в восточной кухне. Он входит в состав чая, который принимают для снижения позывов к тошноте и рвоте. В Таиланде порошок имбиря, содержащий от 3,4 % до 6,6 % чистого продукта, разводят в стакане воды вместе с сахаром (сахарозой) и употребляют как напиток.
Большинство коммерческих порошков и чаев с имбирем содержат ряд других ингредиентов, в том числе немало лекарственных растений, безопасность которых во время беременности не доказана. Капсулы с порошком тоже могут содержать разное количество сухого имбиря, поэтому терапевтическая доза его в таких препаратах неизвестна, как и воздействие ряда других ингредиентов.
Не все женщины переносят чаи из имбиря, и у некоторых, наоборот, тошнота усиливается, также появляется головная боль. Неплохим решением может стать использование свежего корня этого растения. Пластинки имбиря можно использовать для приготовления чая или же жевать при возникновении тошноты.
Желательно ограничить физические нагрузки, но постельный режим не рекомендуется. Важно проводить побольше времени на свежем воздухе, есть много свежих овощей и фруктов и пить достаточно жидкости.
Тошнота и рвота на ранних сроках – весьма частое явление. В большинстве случаев они не являются осложнениями беременности.
Глава 6. Мужские половые гормоны и беременность
Часто во многих публикациях можно найти утверждение, что в женском организме должны доминировать женские половые гормоны, а в мужском – мужские половые и что, следовательно, мужские половые гормоны в женском организме – это плохо. Так ли это? Каково значение мужских половых гормонов для беременности?
Актуальность этого вопроса состоит и в том, что многим беременным женщинам врачи назначают стероидные препараты с первых дней беременности и такое тотальное увлечение гормональными препаратами вызывает серьезную тревогу в кругах прогрессивных медиков.
Давайте поговорим о мужских половых гормонах в женском организме и о том, насколько обосновано назначение стероидных препаратов женщинам (как беременным, так и небеременным).
Мужские половые гормоны играют очень важную роль в жизни женщины.
Практически все гормоны человека по химической структуре представляют собой стероидные вещества. Мы с вами не будем углубляться в строение стероидов, однако необходимо помнить, что все стероидные гормоны имеют одного предшественника – холестерин (в англоязычном варианте – холестерол). Да, у нас принято считать, что он наносит «страшный вред» здоровью, но на самом деле холестерин чрезвычайно важен для организма.
Я опущу описание химических процессов, происходящих в организме женщины при синтезе половых гормонов – женских и мужских, однако подчеркну, что все они – производные холестерина, а кроме того, многие из них фактически являются промежуточными звеньями одной длинной цепи химических реакций. Разница в исходе реакции зависит от вмешательства определенных веществ – ферментов (энзимов), которые и позволяют регулировать синтез разных гормонов в количестве, необходимом организму.
Исключительно важную роль в выработке половых гормонов, в первую очередь мужских, в организме женщин играют надпочечники.
Все синтезируемые надпочечниками гормоны тесно взаимосвязаны, потому что многие из них являются результатом метаболизма (изменения, обмена) других гормонов.
Все андрогены являются дополнительными продуктами синтеза кортизола – основного гормона, вырабатываемого надпочечниками.






