
Елена Березовская
9 месяцев счастья. Настольное пособие для беременных женщин
Природный отбор и потомство человека
Хотя для многих женщин потеря беременности даже на самых ранних сроках является чуть ли не трагедией, однако к вопросу продолжения рода через воспроизведение потомства необходимо подходить с учетом того, что такое человек.
Homo sapiens – единственный вид разумных существ, населяющий нашу планету. Но с точки зрения природы это разновидность животных. Хотя полностью сравнивать человека с животными нельзя, однако наш организм (у всех из нас без исключения) функционирует по естественным законам, которые практически одинаковы для всех млекопитающих. А ведь животные в процессе размножения теряют очень много зачатого, но неродившегося потомства.
Действие природного отбора у животных мы охотно понимаем и принимаем, но почему-то ошибочно полагаем, что он не действует среди людей, поскольку люди, за исключением немногих, не живут в «диких местах». Однако естественный отбор никто не отменял. Особенно он «бьет» по возможности зачатия, уменьшающейся с возрастом человека. Странно, что любители животных соглашаются с утверждением, что у кошек и собак есть понятие репродуктивного возраста и стареющему животному опасно беременеть и рожать, а вот женщины готовы бить возрастные рекорды, чтобы доказать себе и всему миру, что они могут вынашивать детей даже в пенсионном возрасте!
У некоторых сложилось представление о естественном отборе как о постоянной борьбе животных за выживание в дикой природе: выживает более сильный и здоровый. На самом же деле естественный отбор начинается еще на уровне зачатия и воспроизведения потомства: рождается и выживает более здоровое и сильное.
Неудивительно, что в течение тысячелетий в семьях рождалось от нескольких до несколько сотен детей (вспомните гаремы), но многие из них умирали сразу же после рождения и в первые годы жизни. Женщины теряли беременность гораздо чаще, чем сейчас, но не придавали этому особого значения, потому что процесс постоянного зачатия и рождения потомства был закономерным для большинства семейных пар.
На действие естественного отбора влияют условия жизни, а у человека – еще и работы. Они накладывают отпечаток на состояние здоровья и сказываются на продолжительности жизни. В наши дни преждевременно – до 65 лет – умирает от 28 до 35 % людей (в некоторых странах – еще больше). К сожалению, человек сам активно вредит собственному организму: тяжкий, непосильный труд, плохое питание, курение, употребление наркотиков, алкоголя и многие другие факторы значительно укорачивают жизнь.
Первое деление оплодотворенной клетки определяет исход беременности
Естественный отбор начинается на стадии первого деления оплодотворенной яйцеклетки. Ученые, занимающиеся репродуктивной медициной, заметили, что если первое деление после зачатия пройдет несимметрично, то качество эмбриона ухудшится, а значит понизится его шанс правильно закрепиться в матке и развиться в здоровый плод.
Яйцеклетка содержит много внутриклеточной жидкости (цитоплазмы) с необходимыми для эмбриона питательными веществами, которые ему больше неоткуда взять до тех пор, пока не произойдет его имплантация. Поэтому от качества самой яйцеклетки зависит, выживет ли эмбрион и правильно ли он прикрепится к стенке матки.
Если вы внимательно посмотрите на человека, то увидите, что он имеет почти симметричное строение: обе его стороны практически не отличаются друг от друга (особенно в детстве), а многие органы являются парными (симметричными) и состоят из двух половин. Эта симметрия начинается с первого деления оплодотворенной яйцеклетки. Если же она разделилась на две клетки, разные по размерам, то, хотя в их ядрах и окажется одинаковый генетический материал, неправильное деление чревато развитием дефектного эмбриона и плодного яйца. Судьба такой беременности зачастую одна – прерывание. Так природа заботится о том, чтобы у вас родилось здоровое потомство.
Отчего оплодотворенная яйцеклетка не всегда делится правильно и симметрично? Ученые пока не знают ответа, но изучают эту проблему, потому что получение здоровых эмбрионов повышает уровень их имплантации при искусственном оплодотворении.
Сегодня первое деление яйцеклетки остается загадкой, и повлиять на него мы не можем. Если плодное яйцо плохо прикрепилось из-за наличия в нем дефекта (что обычно не видно на УЗИ), такая беременность прервется.
Потеря беременности на ранних сроках и возраст женщины
Другой механизм отбора действует на генетическом уровне. Испорченный жизнью генетический материал породит «испорченное» потомство, которое, скорее всего, не будет принято организмом матери.
Дело в том, что с возрастом мы стареем – следовательно, стареет и генная информация, которая хранится почти во всех клетках тела, в том числе и в половых. Как вы уже знаете, женщина получает запас яйцеклеток, еще будучи в утробе своей матери, и их количество уменьшается с каждым днем. Женские половые клетки не восстанавливаются и не воспроизводятся в организме. Значит, все, что влияет на яйцеклетки, может привести к ухудшению их качества. Факторов здесь очень много: заболевания, питание, условия жизни, вредные привычки и т. д.
Возраст – один из самых сильных рычагов естественного отбора, который действует у людей безотказно, хотят они того или нет.
Итак, с годами стареет не только тело, но и яйцеклетки. После 25–26 лет частота спонтанных зачатий постепенно понижается и начинает повышаться частота спонтанных прерываний беременности. Чем старше женщина, тем больше у нее вероятность потерять беременность (рис. 5).
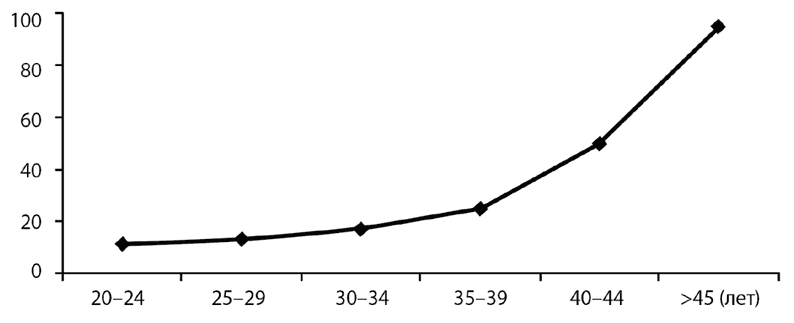
Рисунок 5. Уровень спонтанных абортов в зависимости от возраста матери, %
Опять же, в этом как раз нет ничего плохого, потому что снова срабатывает естественный отбор: природе не нужно дефектное потомство. А вам? С годами растет частота выкидышей, зачастую на биохимической стадии, когда имплантация еще не завершена. Чаще возникают и пороки у плода. Причины? Стареющий генетический материал и некачественные половые клетки.
Конечно, в матку женщины в менопаузе тоже можно подсадить здоровый эмбрион и получить потомство, как это сделали у румынки Адрианы Илиеску (66 лет), а потом у испанки Кармелы Боусады (67 лет). В 70 лет родила Омари Панвар из Индии. Чтобы мечта осуществилась, Омари и ее муж заложили участок земли, продали буйволов, потратили все сбережения и даже взяли ссуду в банке ради искусственного оплодотворения и ЭКО. Но это говорит лишь о том, что женщина способна выносить здорового ребенка и не в самом лучшем для материнства возрасте, и не в самом лучшем физическом состоянии, и не в самой функциональной матке. Если эмбрион здоровый, то при определенной поддержке материнского организма получится положительный результат – нормальный ребенок.
Выносить ребенка может женщина в любом возрасте, если эмбрион здоровый и его прикрепление прошло успешно (сейчас во всем мире уже есть несколько сот женщин, ставших матерями после 50 лет).
Вера в положительный исход беременности и вера в себя как в будущую мать – это то, чего не хватает очень многим женщинам.
Классификация спонтанных выкидышей
Потеря беременности на ранних сроках называется спонтанным выкидышем, или непроизвольным выкидышем. И в самом названии кроется объяснение причины выкидыша – матка выбрасывает самопроизвольно то, что в ней не закрепилось или закрепилось плохо.
Спонтанный выкидыш (спонтанный аборт, самопроизвольный выкидыш) – наиболее частое осложнение беременности. Его делят на
• угрожающий
• начавшийся
• неполный
• полный аборт
• замершую беременность.
Заметьте, что в современном акушерстве нет ни одного диагноза со словом «угроза». Единственный диагноз с похожим словом – это угрожающий аборт, который имеет определенные признаки.
Спонтанный выкидыш представляет собой преждевременное прерывание беременности сроком до 20 недель. ВОЗ называет выкидышем изгнание или удаление эмбриона или плода весом меньше 500 грамм (обычно до 22 недель беременности). В ряде стран за пограничный срок беременности для классификации спонтанного выкидыша принимается срок в 24 недели. Чаще всего спонтанные выкидыши не регистрируются.
К замершей беременности относят пустое плодное яйцо (анэмбрионическую беременность) и внутриматочную гибель эмбриона и плода до 20 недель беременности.
Под привычным (повторным) спонтанным выкидышем подразумевают от трех и более потерь беременности на ранних сроках.
Особой разновидностью является септический аборт, когда происходит инфицирование внутренних половых органов, в первую очередь матки, и инфекция может распространяться на весь организм, вызывая серьезное осложнение – бактериальное заражение крови, сепсис. Септический аборт нередко возникает после уже проведенного аборта или попытки удалить плодное яйцо в плохих санитарно-гигиенических условиях и грязными инструментами, что чаще всего бывает при нелегальных абортах.
Причины спонтанных выкидышей
Причин спонтанных выкидышей существует много. В том числе они зависят от срока беременности. Так, до 12 недель прерывание беременности обусловлено другими причинами, чем на сроке от 12 до 20 недель.
Основной причиной спонтанных выкидышей и замерших беременностей является неполноценность плодного яйца, так как с возрастом качество яйцеклеток значительно ухудшается.
В 80–90 % случаев к выкидышу приводят хромосомные и генетические аномалии. При ненормальном хромосомном наборе у эмбриона чаще всего отмечается повторение или отсутствие какой-либо хромосомы. Наиболее распространены трисомии (тройной набор хромосомы), особенно трисомия 16-й хромосомы, а также моносомии (нехватка одной хромосомы). Почти всегда это случайные изменения в генах и хромосомах, и обычно они никогда не повторяются при последующих беременностях. Исключение составляют случаи, когда один или оба родителя страдают каким-либо наследственным заболеванием.
После прерывания первой и даже второй беременности определение набора хромосом (кариотипа) абортированного материала не рекомендуется.
Для генетического консультирования нужны строгие показания – нет смысла направлять на него всех подряд женщин, у которых сорвалась первая беременность.
Анатомические факторы замешаны в 5–10 % случаев прерывания беременности. К этим факторам относятся врожденные пороки развития органов репродуктивной системы, в первую очередь матки, а также приобретенные заболевания (лейомиомы матки, спайки-синехии, рубцы после операций на теле матки).
Любые выскабливания и вмешательства в полость матки могут привести к повреждению функционального слоя эндометрия и образованию спаек (синехий), что практически не поддается лечению и вызывает бесплодие.
Эндокринные факторы тоже играют определенную роль. К ним относятся недостаточность лютеиновой (прогестероновой) фазы, заболевания щитовидной железы, диабет и ряд других эндокринных заболеваний.
Иммунологические факторы. До 60 % самопроизвольных выкидышей на ранних сроках беременности может быть связано с тем, что для матери плодное яйцо с эмбрионом является инородным телом. Если у плодного яйца имеется генетический дефект, то, естественно, оно оказывается не в состоянии выработать достаточно иммуноподавляющих факторов и снизить защитную реакцию женщины. Иммунный ответ матери на такое плодное яйцо нарушается. Фактически иммунный ответ матери в комбинации с дефектным зачатием – это частая комбинация при потерях беременности на ранних сроках.
Некоторые аутоиммунные заболевания (волчанка, люпус, антифосфолипидный синдром) могут провоцировать потерю беременности.
Важно разъяснить ложное объяснение потери беременности из-за действия антиспермальных антител – якобы аллергии на сперму мужчины. Коль зачатие произошло, это говорит о том, что у женщины нет никакой «аллергии» на мужскую сперму. К тому же антиспермальные антитела есть у всех без исключения женщин, ведущих половую жизнь. Они не имеют никакого отношения к потерям беременности.
Не имеют отношения к потерям беременности и антитела к ХГЧ, которые не определяют в современном акушерстве.
Инфекционные факторы. Считается, что в 2–5 % случаев причиной выкидышей, особенно повторных, служат различные инфекции репродуктивной системы и органов малого таза. Первичное инфицирование рядом вирусных заболеваний действительно может вызвать прерывание беременности. О мифах, касающихся инфекций, мы поговорим в отдельной главе.
Другие факторы. Приблизительно у 3 % женщин причину выкидыша установить не удается. К этой же категории относится прием некоторых лекарственных препаратов, наркотиков, алкоголя и др.
Угроза прерывания беременности – диагноз или выдумка?
Я упоминала о том, что в акушерстве существует диагноз «угрожающий аборт» (а не угроза!). Теме угрожающего аборта врачи посвятили ряд исследований в 40–60-х годах прошлого столетия, когда репродуктивная медицина практически не существовала. Основная цель изучения случаев угрожающего аборта состояла в профилактике потери беременности назначением прогестерона. Сотни статей были опубликованы в разных профессиональных журналах по всему миру. Но все серьезные клинические исследования показали неэффективность прогестерона в профилактике потери беременности на ранних сроках.
Три четверти женщин на гормональной поддержке прогестероном теряют беременности, но с задержкой почти в 20 дней после постановки диагноза угрожающего выкидыша по УЗИ, требуя при этом инструментального вмешательства для эвакуации мертвого плодного яйца (чистки) больше и чаще, чем женщины, не принимавшие прогестерон. Женщины без прогестерона в 67 % случаев теряли беременности обычно на 5-й день после диагностики угрожающего аборта и в большинстве случаев не требовали инструментального вмешательства. Назначение прогестерона не улучшало и не улучшает исход беременностей при угрозе ее прерывания, однако тормозит процесс эвакуации мертвого плодного яйца.
Исследования также показали, что место имплантации плодного яйца в потере беременности на ранних сроках роли не играло – уровни выкидышей были одинаковы и для низкого прикрепления плодного яйца, и для нормального – по задней стенке и по бокам матки или дну матки. Хотя женщины с низким прикреплением плодного яйца кровили чаще, уровень потерь беременности у них был одинаков с теми, кто кровил реже.
Что с точки зрения современного акушерства называется угрожающим абортом и когда ставится этот диагноз? Диагностические критерии, по которым делается вывод об угрозе потери беременности (до 20 недель) следующие:
• кровянистые выделения из влагалища
• наличие плодного мешка с живым эмбрионом (плодом), подтвержденным сердцебиением
• наличие закрытой шейки матки.
Ни тонус матки, ни определение кровотока в маточных артериях, ни наличие кровоизлияния в месте прикрепления плодного яйца (гематомы), ни боль внизу живота не являются диагностическими критериями для постановки диагноза угрожающего аборта.
Подтверждение беременности диагностическими методами – это прерогатива в постановке диагноза угрозы прерывания беременности.
Пресловутый «гипертонус»
Как кто-то верно подметил, «акушер-гинеколог – это человек, который ищет проблемы там, где остальные ищут счастье». На чем основывают свои диагнозы врачи, запугивающие женщин возможной потерей беременности? Они преимущественно опираются на четыре критерия (порознь или вместе): «гипертонус», обнаруженный при помощи УЗИ; боли внизу живота; гематома и кровянистые выделения.
Поговорим о «гипертонусе». На самом деле такого понятия в акушерстве нет (за исключением редких случаев гипертонуса матки в родах, в основном за счет злоупотреблением препаратами, сокращающими матку). Этот термин – порождение отсталых УЗИстов, основан на ошибочном понимании того, что они видят при проведении УЗИ органов малого таза.
Во-первых, матка является мышечным органом, поэтому мышцы должны быть в определенном тонусе, а не полностью расслабленными или, наоборот, сжатыми, сокращенными.
Во-вторых, повышенный тонус, или локальное сокращение мышц матки, не является гипертонусом. Это норма беременности! Говорить о гипертонусе матки или ее участков – значит демонстрировать незнание процессов сокращения матки.
В-третьих, сокращения матки, особенно интенсивные, когда речь идет о «гипертонусе», сопровождаются болью, к тому же очень сильной.
Повышенный тонус, или сократительность матки может быть как при беременности, так и вне беременности – главное, понимать причину и правильно видеть в этом норму или патологию.
Например, чем ближе к овуляции и месячным, тем чаще бывают сокращения матки (а женщинам нередко ночью снятся эротические сны), что является нормой. При воспалительных процессах органов малого таза матка может быть напряжена – в состоянии повышенного мышечного тонуса. Нервное напряжение и эмоциональный стресс, при котором в кровь выбрасывается большое количество активных биологических веществ (гормоны стресса), тоже может сопровождаться повышенной сократительностью матки.
С началом беременности матка входит в состояние повышенного тонуса по многим причинам.
С 11–12 недель беременности матка начинает сокращаться чаще, что является нормой. Такие сокращения называют сокращениями Брекстона-Хикса, (они названы так в честь английского врача, который в 1871 году первым описал сократительную деятельность матки беременной женщины). К концу беременности их часто называют ложными схватками.
Чем больше срок, тем больше сокращений. После 20 недель многие женщины могут ощущать эти сокращения в виде внезапной несильной кратковременной боли внизу живота, или в виде чувства затвердения, тяжести, которое проходит через несколько секунд («как будто матка сжалась»). Эти сокращения матки не являются подготовкой к родам, и фактически никакой особой подготовки матки к родам не существует вплоть до последних недель беременности. Это нормальная физиологическая активность матки в период беременности.
Чем больший срок беременности, тем матка чувствительней к поворотам плода, прикосновению рук или датчиков к передней стенке живота или шейке матки, стимуляции сосков. В таких случаях она отвечает сокращением, похожим на схватки. Опять же, важно помнить, что такие сокращения – норма, если они нерегулярные, спорадические.
Ошибки постановки «гипертонуса» при УЗИ
Большинство женщин узнает, что у них «гипертонус», только после прохождения УЗИ. «Гипертонус матки» – это всегда диагностическая ошибка, а не реальный диагноз.
При проведении УЗИ на ранних сроках необходимо помнить следующее:
1. Задняя стенка матки толще передней, так как кровоснабжение там лучше, поэтому чаще всего прикрепление эмбриона происходит по задней стенке. Эта анатомическая особенность ошибочно принимается за «гипертонус».
2. Принимая плодное яйцо, его ворсины, которые внедряются в стенку матки, участок матки, где происходит имплантация, воспаляется. Воспаление это не означает наличие инфекции. Под воспалением в медицине понимают процесс определенных биохимических реакций, приводящих к физическому проявлению на уровне биологических тканей. В участке прикрепления плодного яйца (плаценты) усиливается кровообращение, поэтому на УЗИ он может выглядеть отечным, что ошибочно принимается за «гипертонус».
3. Механический фактор – раздражение шейки матки датчиком УЗИ аппарата или же давление на переднюю стенку живота может спровоцировать сокращения матки, что опять же принимается за «гипертонус». Чем больший срок беременности, тем чаще матка сокращается, в том числе в определенных участках стенки (локально). Локальные сокращения матки не являются гипертонусом.
Утверждение, что гипертонус матки у беременных женщин прямиком ведет к выкидышу, является неточным и более того – неверным.
Боль внизу живота
Следующий признак угрозы прерывания беременности – болевые ощущения внизу живота. И здесь тоже имеется очень много нюансов. Боль субъективна; к тому же такие признаки, как учащенное сердцебиение, повышение кровяного давления, одышка появляются чаще при острой, сильной боли.
Однако реакции беременной женщины нередко оказываются преувеличенными, особенно если она ждет первого ребенка. Любое ощущение дискомфорта внизу живота воспринимается как угроза выкидыша, сам выкидыш или внематочная беременность. При этом женщина часто не задумывается над тем, регулярный ли у нее стул, отмечались ли такие ощущения до беременности, насколько тяжело их переносить.
Для матки и для всего женского организма беременность является совершенно новым состоянием, поэтому каждая женщина по-разному реагирует на развивающийся в матке эмбрион. Интенсивные потоки нервных импульсов, поступающие в поясничный отдел позвоночника, приводят к его перенапряжению, что, в свою очередь, вызывает неприятные ощущения внизу живота. Боль при этом бывает покалывающая, неусиливающаяся, мигрирующая (то там кольнет, то здесь). Иногда возможна ноющая боль внизу живота и в пояснице, чем-то похожая на боль перед менструацией или во время нее. Боль может ощущаться при движениях, наклонах, приседаниях.
Основная особенность нормальной боли: она не нарастает по силе и частоте, не является схваткоподобной, возникает нерегулярно, не сопровождается кровянистыми выделениями или их увеличением. Принимать обезболивающие препараты не нужно, потому что переносится такая боль довольно легко.
С 16–17 недели беременности могут появляться связочные боли (синдром круглых связок), чаще всего при смене положения тела. Со второй половины беременности многие женщины испытывают боль в позвоночнике, особенно в поясничном отделе, что связано со смещением центра тяжести.
Когда необходимо обратиться за помощью к врачу?
Если боль нарастает по интенсивности и частоте возникновения.
Если боль локализуется в одной точке (одном месте).
Если боль сопровождается кровянистыми выделениями.
Если боль сопровождается общей слабостью, ухудшением состояния женщины, появлением других симптомов (тошнота, рвота, головокружение и т. д.).
Если боль создает выраженный дискомфорт (женщина не может передвигаться, сидеть, лежать).
В таких случаях до посещения врача прием обезболивающих не желателен.
Повышающийся уровень прогестерона приводит к снижению моторики кишечника. Из-за этого, тем более на фоне несбалансированного питания, многие женщины начинают страдать запорами. Ухудшает ситуацию малоподвижность: зачастую женщины почти перестают двигаться и «прирастают» к кровати, едва узнав, что забеременели. В результате вздутие и тяжесть в кишечнике часто сопровождаются коликами внизу живота, что ошибочно принимается за угрозу выкидыша или внематочную беременность.
С первых же недель беременности необходимо урегулировать работу кишечника, поэтому желательны здоровое питания и регулярная физическая активность.






