
Наталья Цинзерлинг
Головная боль. Практикующий врач о ее видах, лечении и случаях, когда она может быть опасна
Итак, что говорит современная неврология?
Все основное сказано в Международной классификации головной боли 3-го пересмотра.
Согласно ей, выделены 3 большие (а главное, отличные друг от друга разновидности головной боли.
1. Первичные головные боли: мигрень (и все ее разновидности, которых насчитывается, между прочим, около 20), головная боль напряжения (9 вариантов), тригеминальные вегетативные головные боли (например кластерные головные, всего 6 вариантов с подвидами) и другие первичные (10 групп с подвидами). Их объединяет одно – у них есть собственные причины для возникновения. Иными словами, «головная боль сама по себе».
2. Вторичные головные боли (те, что являются лишь симптомом какого-либо заболевания или состояния). Это самый обширный раздел.
3. Краниальные (черепные) невралгии, другие лицевые боли и другие головные боли (сюда относится, например, невралгия тройничного нерва – та самая, которую часто «диагностируют», хоть и встречается она на самом деле крайне редко).
Ходят слухи, что если пересчитать все перечисленные виды головной боли, то общее их число будет приближенным к 300. Я не пересчитывала. Если у вас найдется время и желание этим заняться – дайте мне знать.
Почему, собственно, болит голова?
Сама ткань головного мозга почти не имеет нервных волокон, то есть не имеет анатомической возможности болеть.
Так в чем же дело? А дело в важной структуре – одной из пар черепных нервов. Тройничном нерве. Именно он обеспечивает восприятие болевых ощущений от скальпа, внутри- и внечерепных сосудов, лица, рта, шеи (частично), ушей, глаз и глотки.
Головная боль возникает в ответ на раздражение специализированных нервных окончаний (ноцирецепторов) тем или иным раздражающим фактором (триггером). Далее раздражение по волокнам тройничного нерва проходит в специализированный отдел головного мозга, таламус, который занимается обработкой болевых стимулов, собирающихся от всего тела.
Триггером головной боли может стать почти что угодно – стресс, резкие запахи, некоторые препараты, алкоголь и прочее.
Говоря простым языком, весь процесс формирования болевого ощущения можно представить следующим образом:
1) тройничный нерв, главная часть которого (ядро) располагается в основании головного мозга (стволе), собирает по свои волокнам, идущим от головы и шеи, информацию о прикосновениях, боли, температуре и вибрации, и посылает ее выше, в таламус;
2) таламус дополнительно контролирует чувствительность к свету и звуку, а также передает всю поступившую информацию еще «этажом выше», в центры головного мозга, обрабатывающие все эти сигналы и формирующие эмоциональное восприятие полученного стимула (в нашем случае болевого).
Краткая, предельно краткая история, описывающая причину приступа мигрени (первичной головной боли)
Патогенез мигрени
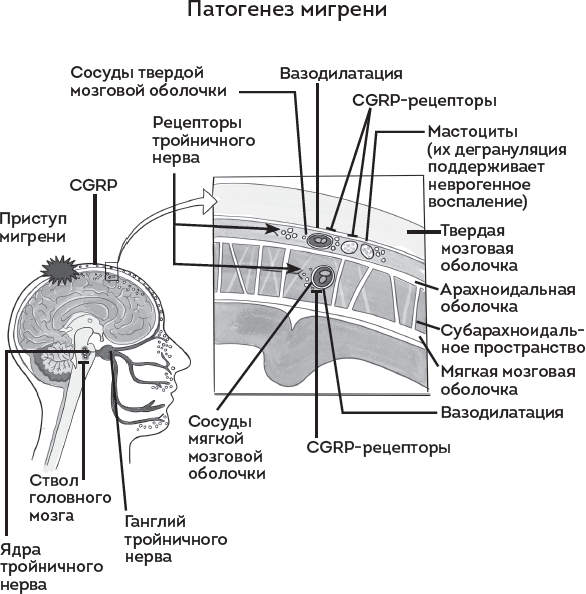
Кальцитонин ген-родственный пептид (КГРП) – белок связанный с геном кальцитонина (calcitonin generelated peptide CGRP). Пептид широко представлен в центральной и периферической нервной системе. Он является нейротрансмиттером, который вызывает вазодилатацию (расширение сосуда). Как было показано в современных исследованиях, по сравнению с группой здоровых добровольцев без анамнеза головной боли, CGRP повышен в крови у женщин с мигренью.
Какой главный вывод следует из этого? Головная боль – это сложный многоступенчатый процесс избыточной активации разных структур НЕРВНОЙ системы, вызывающий разные варианты нейрогенного воспаления.
Головная боль не имеет отношения к спазму сосудов или остеохондрозу, как многие привыкли утверждать.
Глава 1
Ночные незваные гостьи. Боль как будильник
«Доктор, днем у меня нет никаких проблем с головной болью, но вот ночью…» Не такая уж и редкая жалоба. И если быть объективной, то таких незваных ночных гостей бывает несколько видов. Сначала пару слов о теории, а потом расскажу клинический пример.
Итак, ПЕРВЫЙ ВИД. Да-да, этот вид головной боли носит именно такое название – «будильниковая» (сейчас используют термин «гипническая», то есть «сонная»). Это первичный вид головной боли (та самая боль, которая возникает «сама по себе»). Страдают от нее исключительно люди старшего возраста.
Диагностические критерии
A. Тупая головная боль, отвечающая критериям В—D.
B. Боль развивается только во время сна и пробуждает пациента.
C. Обладает как минимум двумя из следующих характеристик:
• возникает больше 15 раз в месяц;
• продолжается в течение не менее 15 минут после пробуждения;
• впервые возникает после 50 лет.
D. Не сопровождается вегетативными симптомами; может отмечаться один из следующих симптомов: тошнота, фото- или фонофобия.
E. Не связана с другими причинами (нарушениями).
Часто ли она встречается? К счастью, нет: ее распространенность составляет не более 1,1 %. Чаще от гипнической головной боли страдают женщины.
Как она проявляется? Через 2–6 часов после начала ночного сна (только в 10 % случаев эта неприятность встречается во время дневного сна) пациент просыпается от умеренной, распространенной по всей голове боли, которая длится от 15 минут до 3 часов (в среднем 30–60 минут). Сопутствующие симптомы (тошнота, потливость, свето- и звукочувствительность) могут быть, но присутствие их необязательно. Частота таких приступов может быть различной: от 1 до 6 раз за ночь с общим количеством 15 и более раз в месяц. Причина возникновения этого вида боли до конца неясна. Есть предположения, что она вызвана нарушением работы супрахиазмального ядра гипоталамуса, отдела головного мозга, ответственного за контроль работы цикла сон – бодрствование.
Что радует? Этот вид головной боли доброкачественен. И отзывчив в ряде случаев на лечение кофеином. Но эта книга – не инструкция для самолечения (никогда не устану повторять, что это порочная практика), поэтому все вопросы по лечению адресуйте, пожалуйста, своему врачу.
Стоит также отметить, что ночью может возникнуть и другой вариант первичной головной боли – мигрень.
ВТОРОЙ ВИД незваной ночной гостьи относится уже к вторичным видам, то есть является симптомом того или иного состояния. Что может быть причиной для возникновения головной боли именно ночью? Например, ночная артериальная гипертензия. Или синдром обструктивного апноэ сна (когда нарушение дыхания во сне приводит к гипоксии и, как следствие, развитию боли).
Но так красиво можно «разложить по полочкам» симптомы, как правило, только на страницах учебника.
В реальной клинической практике все обычно происходит иначе. Как?
Например, вот так: ко мне обратилась на прием женщина 57 лет с жалобами на «беспросветную» головную боль, мучившую ее ежедневно (да, 30 дней в месяц, я не ошиблась) в течение последних 5–7 лет (!). Боль очень часто начиналась именно ночью, будила пациентку (порой и несколько раз), носила умеренный характер (3–5 баллов) и сопровождалась тошнотой без рвоты, общим «плохим самочувствием», слабостью и разбитостью. Также пациентка жаловалась на сонливость днем. Кроме этой «фоновой» боли случались и более резкие (до 7–8 баллов) приступы головной боли, вынуждавшие пациентку прекращать работу. С частотой более сильных приступов разобраться пациентке было сложно не только из-за «беспросветности» боли, но и из-за выраженного нарушения настроения, стойко укоренившегося за время болезни. Вдобавок скажу, что количество обезболивающих в месяц (все же помнят, что обезбАливающие препараты лишают поездки на остров Бали?) уточнить не представлялось возможным: «Они лежат у меня везде, ем их как конфетки, но особо-то и не помогают уже».
Удалось выяснить, что сильные приступы головной боли (те самые, от которых пациентка «лежит пластом») случались и раньше, на протяжении многих лет, но были достаточно редкими (1–3 раза в месяц).
Что дал неврологический осмотр? Собственно, ничего. Никаких специфических данных. Как и МРТ головного мозга, выполненная пациенткой самостоятельно, до приема (если память не изменяет, раз 5).
А вот респираторный мониторинг (это метод диагностики расстройств дыхания во сне, который позволяет определить частоту и длительность остановок дыхания во сне, а также продолжительность и интенсивность храпа) выявил синдром обструктивного апноэ сна (СОАС) средней степени тяжести.
Респираторный мониторинг

И диагноз с первичного, с которым пациентка обратилась – «цереброваскулярная болезнь, вегетососудистая дистония по гипертоническому типу» – превратился во вполне современный и клинически ясный: «Сочетанный синдром головной боли: хроническая мигрень, осложненная лекарственно-индуцированной головной болью. СОАС».
Что было дальше? А дальше было оперативное лечение СОАС, после которого восстановился ночной сон и ушла «будильниковая» головная боль, а также профилактическое лечение мигрени, приведшее к урежению числа приступов до 1–2 в месяц и восстановлению эмоционального фона.
И самый главный вопрос: а почему случилась такая «заварушка»? На мой взгляд, к этому привело стечение обстоятельств: недиагностированная мигрень (и, как следствие, неверное купирование приступов, прием обезболивающих препаратов в неправильных дозировках и по неправильным схемам), набор веса в период менопаузы (это 2 важных фактора риска СОАС) и еще один важный фактор, которым нельзя пренебрегать, – формальный подход к решению проблемы пациента.
Сейчас мы живем во времена, когда медицинским миром правят стройные и изящные клинические рекомендации, регламентирующие каждый чих врача. Это, безусловно, во многом облегчает наш труд, так как дает возможность выбирать тот или иной вид лечения для конкретного пациента, опираясь не на опыт ведущего профессора клиники (да простят меня многоуважаемые коллеги), а на опыт всей мировой науки.
Но при этом никуда не девается объективная потребность в аналитическим и критическом мышлении врача.
Спешу вас уверить, что история, которая начинается с того, как пациент входит в кабинет врача и закрывает за собой дверь, очень отличается от той, что так просто и понятно изложена в учебниках и руководствах.


