
Коллектив авторов
Внутренние болезни
ПРЕДИСЛОВИЕ
В медицинской науке и практике постоянно появляются новые данные, что делает необходимым регулярное обновление учебной литературы. Данный учебник написан сотрудниками кафедр терапевтического профиля, имеющими многолетний опыт преподавательской работы. Это позволяет надеяться, что учебник изложен доступным для студентов языком и содержит современные сведения по затрагиваемым вопросам. Это учебник для студентов, а не руководство для врачей, поэтому мы касались только основополагающих данных по всем проблемам. Хорошее знание вопросов пропедевтики внутренних болезней будет способствовать их лучшему освоению.
Значительное место в учебнике отводится вопросам лечения, но учитывая, что вопросы фармакокинетики детально обсуждаются на соответствующей кафедре, мы приводим лишь основные, главные направления в лечении отдельных нозологических форм. Приводятся также возможные варианты формулировки диагнозов, даются сведения по дифференциальной диагностике.
При написании учебника авторы придерживались программы, утвержденной Министерством здравоохранения РФ для медицинских высших учебных заведений.
УСЛОВНЫЕ СОКРАЩЕНИЯ
АД – артериальное давление
АДГ – антидиуретический гормон
АК – ахалазия кардии
АКТГ – аденокортикотропный гормон
АЛГ – антилимфоцитарный глобулин
АЛТ – аланинаминотрансфераза
АПТВ – активированное парциальное тромбопластиновое время
АРП – активный ренин плазмы
АСТ – аспартатаминотрансфераза
АТИ – аортальный тон изгнания
БК – болезнь Крона
БКП – базальная кислотная продукция
БУ – болезнь Уиппла
ВБЦ – вторичный билиарный цирроз печени
ВИП – вазоактивный интестенальный пептид
ВКЛ – волосатоклеточный лейкоз
ВУО – время удвоения объема опухоли
ГА – гемолитическая анемия
ГБ – гипертоническая болезнь
ГГТП – гамма-глютаминтранспептидаза
ГПТ – гиперпаратиреоз
ГТТ – глюкозотолерантный тест
ГЭРБ – гастроэзофагеальная рефлюксная болезнь
Г6ФД – глюкозо-6-фосфат-дегидрогеназа
ДКА – диабетический кетоацидоз
ЖДА – железодефицитная анемия
ЖК – жирные кислоты
ЖКБ – желчнокаменная болезнь
ИБС – ишемическая болезнь сердца
ИЗЛ – интерстициальные заболевания легких
ИЗСД – инсулинзависимый сахарный диабет
ИБ – ипратропиум бромид
ИМ – идиопатический миелофиброз
ИМТ – индекс массы тела
ИНСД – инсулиннезависимый сахарный диабет
ИП – истинная полицитемия
ИФА – идиопатический фиброзирующий альвеолит
ИФР-1 – инсулиноподобный фактор роста-1
КА – коэффициент атерогенности
КРР – колоректальный рак
КТ – компьютерная томография
ЛГ – лютеинизирующий гормон
ЛДГ – лактатдегидрогеназа
ЛПВП – липопротеины высокой плотности
ЛПНП – липопротеины низкой плотности
ЛПОНП – липопротеины очень низкой плотности
ЛППП – липопротеины промежуточной плотности
МДС – миелодиспластический синдром
МКП – максимальная кислотная продукция
ММ – множественная миелома
МНО – Международное нормализованное отношение
МПГН – мембранозно-пролиферативный гломерулонефрит
МРТ – магнитно-резонансная томография
НАДФ – никотинамиддинуклеотидфосфат
НД – несахарный диабет
НР – Helicobacter pylory
НХЛ – неходкинские лимфомы
НЯК – неспецифический язвенный колит
ОГ – острый гастрит
ОЛ – острый лейкоз
ОЛЛ – острый лимфобластный лейкоз
ОнеЛЛ – острый нелимфобластный лейкоз
ООЛ – остаточный объем легких
ОПН – острая почечная недостаточность
ОРЗ – острые респираторные заболевания
ОФВ1 – объем форсированного выдоха за первую секунду
ПБЦП – первичный билиарный цирроз печени
ПОС – пиковая объемная скорость
ПСВ – пиковая скорость выхода
ПТГ – паратиреоидный гормон
ПХТ – полихимиотерапия
РА – ревматоидный артрит
РГА – реакция гемагглютинации
РП – рак пищевода
РСК – реакция связывания комплемента
РТГА – реакция торможения гемагглютинации
РЭ – рефлюкс-эзофагит
САГ – симптоматические артериальные гипертензии
СБИ – связанный белком йод
СД – сахарный диабет
СЗСТ – смешанное заболевание соединительной ткани
СИТ – специфическая иммунотерапия
СКВ – системная красная волчанка
СКП – стимулированная кислотная продукция
СМ – синдром мальабсорбции
СОЭ – скорость оседания эритроцитов
СРК – синдром раздраженного кишечника
ССД – системная склеродермия
СТРГ – соматотропинрелизинг-гормон
СШ – систолический шум
Т3 – трийодтиронин
Т4 – тироксин (тетрайодтиронин)
ТП – трепетание предсердий
ТРГ – тиреотропинрелизинг-гормон
ТТГ – тиреотропный гормон
ТЭЛА – тромбоэмболия легочной артерии
УЗИ – ультразвуковое исследование
УП – узелковый периартериит
ФЖЕЛ – форсированная жизненная емкость легких
ФОЕ – функциональная остаточная емкость
ФП – фибрилляция предсердий
ФСГ – фолликулостимулирующий гормон
ХБ – хронический бронхит
ХГ – хронический гастрит
ХЛЛ – хронический лимфолейкоз
ХМЛ – хронический миелолейкоз
ХНК – хронический неязвенный колит
ХОБ – хронический обструктивный бронхит
ХОБЛ – хронические обструктивные болезни легких
ХПН – хроническая почечная недостаточность
ЦИК – циркулирующие иммунные комплексы
ЧЛК – чашечно-лоханочный комплекс
ЧЖС – частота желудочковых сокращений
ЩФ – щелочная фосфатаза
ЭАА – экзогенный аллергический альвеолит
ЭИТ – электроимпульсная терапия
ЭКГ – электрокардиограмма
ЭКС – электрическая стимуляция сердца
ЭРПХГ – эндоскопическая ретроградная панкреатохолангиография
ЭТ – эссенциальная тромбоцитемия
ЭФИ – электрофизиологическое исследование
ЯБ – язвенная болезнь
Глава I
ЗАБОЛЕВАНИЯ СЕРДЕЧНО-СОСУДИСТОЙ СИСТЕМЫ
ГИПЕРТОНИЧЕСКАЯ БОЛЕЗНЬ
Определение. До настоящего времени нет общепринятого определения гипертонической болезни. Это обусловлено отсутствием надежных, специфических маркеров заболевания. Поэтому на данном этапе развития кардиологии определение может быть сформулировано следующим образом. Гипертоническая болезнь – хронически протекающее заболевание, основным проявлением которого является синдром артериальной гипертензии, не связанный с наличием патологических процессов, при которых повышение артериального давления обусловлено известными причинами (симптоматические артериальные гипертензии).
Термин «гипертоническая болезнь» был предложен Г. Ф. Лангом. В большинстве стран используются термины «эссенциальная гипертония», «эссенциальная гипертензия». В 1962 г. комитет экспертов ВОЗ принял решение считать эти термины синонимами.
Распространенность. Гипертоническая болезнь (ГБ) является одним из наиболее распространенных и социально значимых заболеваний. В среднем около 25 % взрослого населения имеют повышенные цифры артериального давления. Число больных нарастает по мере увеличения возраста. Так, у детей и подростков частота повышенных цифр артериального давления не достигает 10 %, у лиц в возрасте 20 – 29 лет она составляет около 10 %, среди лиц старше 60 лет – около 50 %.
Гипертоническая болезнь в значительной мере определяет высокие показатели смертности от заболеваний сердечно-сосудистой системы (в России в настоящее время каждый второй человек умирает от заболеваний сердечно-сосудистой системы). Существует прямая связь между величинами артериального давления и риском развития инсульта. Кроме того, гипертоническая болезнь способствует развитию атеросклероза, ишемической болезни сердца и сердечной недостаточности.
Этиология. Развитие заболевания обусловлено влиянием неблагоприятных факторов (факторы риска), наиболее существенными из которых являются генетическая предрасположенность, избыточная масса тела, особенности питания (избыточное количество калорий, злоупотребление поваренной солью, высокое содержание насыщенных жирных кислот, недостаточное содержание в пище калия, кальция и магния), низкая физическая активность. Ряд исследователей к числу факторов риска относят злоупотребление алкоголем и курение.
Мнения исследователей относительно роли эмоционального напряжения в этиологии ГБ прямо противоположны – от признания решающего значения до полного отрицания. Это обусловлено тем, что степень ответной реакции человека на неблагоприятную ситуацию определяется не только силой «возмущающего воздействия», но особенностями личности человека и совершенством регуляции сердечно-сосудистой системы.
Г. Ф. Ланг и А. Л. Мясников на основании детальных клинических наблюдений пришли к выводу о том, что психическое перенапряжение является важнейшим этиологическим фактором заболевания. Определенное значение в развитии заболевания имеют и особенности личности. Большинство исследователей считают характерным для пациентов с гипертонической болезнью наличие скрытой агрессивности, приводящей к постоянному ощущению тревоги. Ряд авторов указывают на преобладание среди больных лиц с поведением типа «А», характеризующимся эмоциональной лабильностью, импульсивностью, выраженной тенденцией к состязанию, стремлением выполнять множество функций за счет ускорения темпов жизни. Чем больше факторов риска имеет человек, тем более вероятным является возможность развития у него гипертонической болезни.
Патогенез. Уровень артериального давления определяется, в основном, двумя параметрами – минутным объемом кровообращения и сопротивлением, оказываемым кровотоку на уровне мельчайших артерий и артериол. В физиологических условиях эти параметры взаимосвязаны, что позволяет сохранять оптимальный для жизнедеятельности организма уровень артериального давления. Поэтому факт неадекватного его повышения свидетельствует о нарушении этой взаимосвязи.
Повышение артериального давления обусловлено сочетанием двух типов изменений: с одной стороны – нарушением регуляции одного или нескольких параметров, определяющих его уровень, с другой – нарушением взаимосвязи (взаимного влияния) этих параметров.
Поэтому в основе хронического повышения артериального давления могут лежать следующие особенности гемодинамики:
– повышение минутного объема кровообращения при отсутствии адекватного снижения сопротивления кровотоку;
– повышение сопротивления кровотоку при отсутствии адекватного снижения минутного объема кровообращения;
– одновременное увеличение минутного объема кровообращения и сопротивления кровотоку.
К изменениям гемодинамики, лежащим в основе повышения артериального давления, приводят нарушения механизмов регуляции кровообращения. К настоящему времени наиболее детально изучен вклад нервной системы и почек в патогенез гипертонической болезни. Безусловно, могут иметь значение и другие факторы (гормоны, биологически активные вещества, особенности метаболизма гладкомышечных клеток сосудов). Роль нарушений нейрогенной регуляции кровообращения особенно существенна на этапе становления заболевания, когда у большинства больных выявляются клинические (наклонность к тахикардии, гиперкинетический тип гемодинамики) и лабораторные (повышение уровня норадреналина) данные, свидетельствующие о наличии симпатикотонии. К повышению активности симпатической нервной системы могут приводить нарушения центральных механизмов регуляции кровообращения, изменения чувствительности барорецепторов, нарушения обратного захвата норадреналина из синаптической щели. Проявления симпатикотонии могут быть также связаны с увеличением количества и/или чувствительности адренорецепторов и уменьшением парасимпатических воздействий на сердечно-сосудистую систему.
Повышение активности симпатической нервной системы приводит к увеличению числа сокращений сердца, усилению сократимости миокарда и повышению тонуса артерий сопротивления. Кроме того, при симпатикотонии увеличивается синтез и освобождение ренина, вазопрессина, усиливается реабсорбция натрия и воды в почках. Результатом этих сложных влияний является повышение артериального давления.
Значение почек в повышении артериального давления обусловлено их существенной ролью в регуляции гомеостаза натрия и воды. Почка синтезирует биологически активные вещества как усиливающие (брадикинин, вазодилататорные простагландины), так и тормозящие (ангиотензиноген) натрийурез. Кроме того, почка является местом приложения действия многих гормонов, регулирующих реабсорбцию натрия и воды (вазопрессин, ангиотензин II, натрийуретические пептиды). У больных с так называемой натрийзависимой артериальной гипертензией способность почки экскретировать натрий снижена уже на ранних этапах заболевания.
Многочисленные исследования свидетельствуют об участии в патогенезе гипертонической болезни и нарушений на уровне микроциркуляции, обусловленных как изменениями функционального состояния эндотелия (увеличения синтеза эндотелина и уменьшение – оксида азота), так и гладких мышц (повышение тонуса из-за увеличения содержания в цитоплазме свободного кальция).
Многие из вышеперечисленных нарушений могут быть генетически детерминированы.
На ранних этапах заболевания решающее значение в повышении артериального давления принадлежит нарушениям регуляции. Однако по мере стабилизации артериального давления на высоких цифрах развивается гипертрофия мышечного слоя мелких артерий, увеличивается их жесткость и уменьшается внутренний диаметр, что способствует дальнейшему росту сопротивления кровотоку и артериального давления.
Морфология. Типичными морфологическими изменениями при гипертонической болезни являются наличие гипертрофии миокарда и гладких мышц артерий, увеличение содержания в миокарде и сосудистой стенке соединительной ткани, гиалиноз стенки мелких артерий и артериол. Сосудистые изменения в почках могут приводить к развитию нефросклероза (первично сморщенная почка).
При злокачественной артериальной гипертензии морфологические изменения в сосудах выражены максимально (фибриноидный некроз, микротромбозы, кровоизлияния).
При наличии ишемической болезни сердца и/или мозга выявляются соответствующие морфологические изменения.
Классификация. До настоящего времени отсутствует единая, общепринятая классификация гипертонической болезни. В основе используемой в нашей стране классификации лежат величины артериального давления и особенности изменений сердечно-сосудистой системы, обусловленные как артериальной гипертензией, так и сопутствующим атеросклерозом (табл. 1.1). В основе классификаций гипертонической болезни, используемых в других странах, лежит один критерий – уровень артериального давления.
Таблица 1.1
Классификация гипертонической болезни, используемая в России

Таблица 1.2
Классификация артериального давления, принятая ВОЗ (1999 г.)
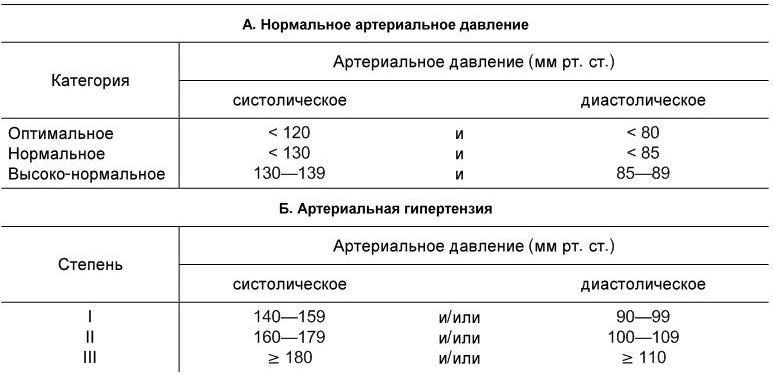
Кроме того, в принятой в 1999 г. классификации выделяют различные градации артериального давления и у здоровых лиц (табл. 1.2).
Клиническая картина. При гипертонической болезни отсутствуют специфические субъективные нарушения. Более того, около половины больных с начальными проявлениями заболевания не имеют каких-либо изменений самочувствия. Из субъективных нарушений наиболее характерными являются головные боли, отмечаемые приблизительно каждым вторым больным. У каждого конкретного больного имеется взаимосвязь между появлением головных болей и величинами артериального давления. Характер, локализация, время и условия возникновения болей широко варьируют у различных больных. С наибольшей частотой головные боли отмечают пациенты с высокими цифрами или резкими колебаниями артериального давления.
Приблизительно у половины больных с начальными проявлениями заболевания наблюдаются невротические нарушения (раздражительность, подавленность, быстрая утомляемость, неустойчивость настроения, плохой сон и др.). По мере удлинения сроков заболевания и роста величин артериального давления частота невротических нарушений нарастает, что обусловлено и влиянием на самочувствие пациента имеющегося заболевания.
Многие больные отмечают умеренной интенсивности болевые ощущения, локализованные в левой половине грудной клетки, чаще в области верхушки сердца. Эти боли обычно появляются в покое после эмоциональных нагрузок, не связаны с физическим напряжением и не купируются нитратами. Их связывают с понижением порога восприятия импульсов, поступающих в центральную нервную систему от интерорецепторов. У ряда больных существует определенная зависимость между появлением неприятных ощущений в области сердца и подъемами артериального давления. Чаще в подобных ситуациях пациенты отмечают чувство тяжести в области сердца, исчезающее после снижения артериального давления. У больных с сопутствующей ишемической болезнью сердца наблюдаются приступы стенокардии, частота и интенсивность которых нередко четко связаны с величинами артериального давления.
Сравнительно небольшое количество больных с неосложненной гипертонической болезнью жалуются на сердцебиения, чаще всего являющиеся проявлением синусовой тахикардии или экстрасистолии.
Более характерными и чаще встречающимися являются жалобы на нарушение зрения, выражающиеся в мелькании «мушек», извитых линий и ощущений тумана перед глазами. При появлении органических изменений сетчатки (кровоизлияния, дегенеративные изменения) возможны стойкие нарушения зрения вплоть до его полной утраты (тромбоз центральной артерии сетчатки). Часть больных отмечает субъективные нарушения «неспецифического характера» – слабость, снижение работоспособности. У отдельных больных повышение артериального давления приводит к носовым кровотечениям.
При прогрессировании заболевания на первый план начинают выступать жалобы, обусловленные сопутствующим атеросклерозом с соответствующими клиническими проявлениями (ишемическая болезнь сердца, нарушения мозгового кровообращения, перемежающаяся хромота). У пациентов с резкой гипертрофией миокарда могут появляться признаки сердечной недостаточности и без сопутствующей ишемической болезни сердца.
Изменения, выявляемые при объективном исследовании больных с неосложненным течением гипертонической болезни, обусловлены исключительно артериальной гипертензией и не являются специфическими. Обычно отмечается твердый, трудно сжимаемый пульс, у ряда пациентов – наклонность к тахикардии. Границы сердца существенно не изменены. При наличии значительной гипертрофии левого желудочка может наблюдаться приподнимающийся верхушечный толчок. При присоединении дилатации полости левого желудочка у пациентов с длительно существующей артериальной гипертензией возможно увеличение размеров сердца влево. При выслушивании отмечается акцент II тона над аортой. При стойкой артериальной гипертензии или внезапном повышении артериального давления (гипертонический криз) над основанием сердца может выслушиваться типичный систолический шум изгнания. У лиц с сопутствующим атеросклерозом восходящего отдела аорты этот шум выслушивается постоянно. Наличие значительной гипертрофии левого желудочка и его диастолической дисфункции (нарушение расслабления) может приводить к появлению IV тона из-за активного сокращения левого предсердия при высоком диастолическом давлении в полости левого желудочка.
При дилатации полости левого желудочка и нарушениях его сократительной активности могут появляться III и IV тоны сердца и систолический шум митральной регургитации.
Лабораторная и инструментальная диагностика. Обязательные лабораторные и инструментальные исследования включают клинический анализ крови, анализ мочи, определение в крови уровня креатинина и/или мочевой кислоты, калия, офтальмоскопию, рентгенографию органов грудной клетки и электрокардиографию. При спокойном течении заболевания они проводятся не чаще одного раза в год.
Результаты лабораторных исследований, как правило, существенно не отличаются от нормы. У единичных больных может отмечаться тенденция к эритроцитозу. Лишь у пациентов с нефросклерозом или злокачественной артериальной гипертензией наблюдается умеренная протеинурия с минимальными изменениями осадка (выщелоченные эритроциты, гиалиновые цилиндры). При наличии хронической почечной недостаточности имеет место повышение креатинина и мочевины в крови, тенденция к гиперкалиемии, нормохромная анемия.
Офтальмоскопия у пациентов с гипертонической болезнью I стадии не выявляет изменений. Они являются обязательной находкой у больных со злокачественной артериальной гипертензией. Характер изменений широко варьирует и включает в себя извилистость и утолщение стенки артерий (симптом серебряной проволоки), дилатацию вен (симптом медной проволоки) и их сужение в месте перекрестка с артерией (симптом Салюса), кровоизлияния в сетчатку, ватные пятна (инфаркты сетчатки), рубцовые изменения после инфарктов сетчатки с отложением в этих участках липидов и, наконец, отек соска зрительного нерва. Хотя прямой зависимости между выраженностью изменений глазного дна и артериальной гипертензией нет, тем не менее наиболее резкие изменения отмечаются у лиц с длительно сохраняющимися высокими цифрами артериального давления и, особенно, у пациентов со злокачественной артериальной гипертензией.
Электрокардиографическое исследование выявляет признаки гипертрофии левого желудочка, вероятность наличия которых возрастает по мере прогрессирования и удлинения сроков заболевания (рис. 1.1).
Рентгенологическое исследование является малоинформативным. Лишь по мере развития нарушения сократительной активности миокарда, что наиболее часто бывает при кардиосклерозе, отмечается увеличение кардиоторакального индекса за счет дилатации левого желудочка. На этом этапе обычно выявляется и увеличение левого предсердия, нередко сочетающееся с признаками застоя в малом круге кровообращения.
К числу необязательных исследований относятся определение гемодинамики, эхокардиография и определение функционального состояния почек (проба Реберга). В последние годы эти исследования проводятся все чаще, что обусловлено достаточно существенной информацией, которую получает врач при анализе результатов этих исследований.
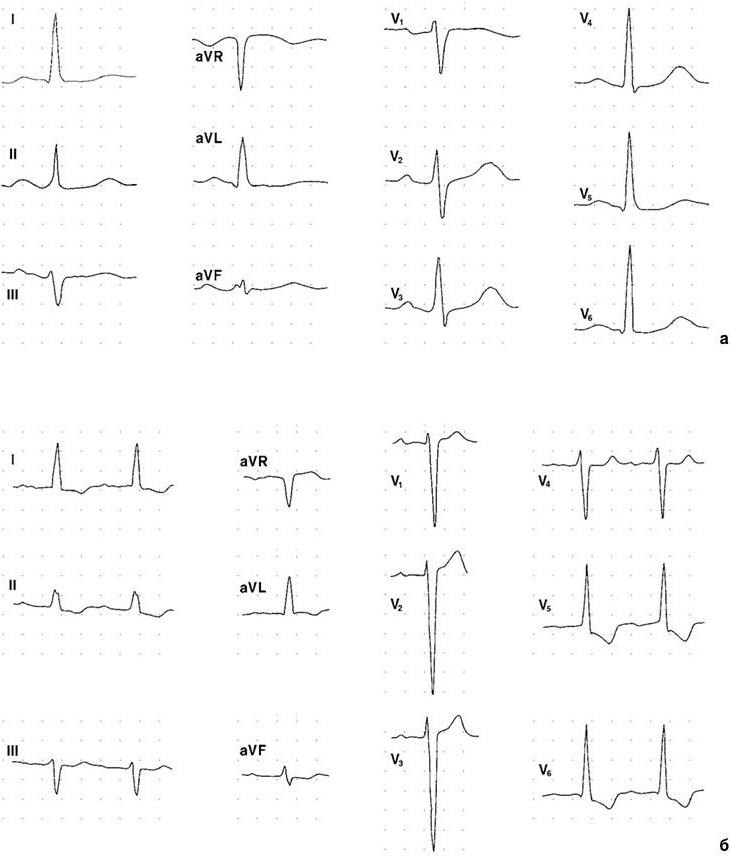
Рис. 1.1. Электрокардиограмма больного с признаками гипертрофии левого желудочка:
а — начальные признаки : наблюдается отклонение электрической оси QRS влево, зубец R в V5 – 6 выше, чем R в V4, глубокие зубцы S в V1 – 2. Конечная часть желудочкового комплекса не изменена; б —выраженные признаки: помимо изменений, представленных на рис. 1а, отмечаются характерные для гипертрофии нарушения конечной части желудочкового комплекса (косонисходящая депрессия сегмента ST, переходящая в отрицательный зубец Т) в отведениях I, II, аVL, V5 – 6. На обеих ЭКГ имеются данные об увеличении левого предсердия, в большей степени представленные на рис. 1, б.
Наиболее характерным изменением системной гемодинамики является увеличение общего периферического сопротивления, нарастающее по мере прогрессирования заболевания. Меньшую динамику при этом претерпевает сердечный индекс, хотя у больных со стабильно высокими цифрами артериального давления чаще отмечается тенденция к его снижению. Умеренные изменения гемодинамики наблюдаются уже у пациентов с гипертонической болезнью I стадии. Они проявляются наклонностью к увеличению сердечного индекса при нормальных или умеренно сниженных значениях сопротивления кровотоку. Однако даже в пределах одной стадии заболевания и у лиц с одинаковыми значениями артериального давления отмечается значительный диапазон колебаний основных показателей гемодинамики.
Эти данные явились основой для выделения трех гемодинамических вариантов: гиперкинетического (увеличение сердечного индекса), гипокинетического (увеличение периферического сопротивления кровотоку) и эукинетического (одновременное умеренное увеличение сердечного индекса и периферического сопротивления кровотоку). Тип гемодинамики не является неизменным. Как правило, по мере прогрессирования заболевания наблюдается постепенное изменение характера гемодинамики от гиперкинетического к эу- и гипокинетическому вариантам.
Определенные изменения при гипертонической болезни претерпевает и органное кровообращение. Уже у лиц с начальными проявлениями заболевания отмечается повышение сосудистого сопротивления в почках, нарастающее по мере прогрессирования артериальной гипертензии.
Коронарный кровоток в начальной стадии заболевания при отсутствии гипертрофии левого желудочка существенно не изменен. При резкой гипертрофии миокарда даже при отсутствии атеросклероза коронарных артерий кровоток может оказаться неадекватным его запросам, особенно при увеличении работы сердца.
Мозговой кровоток при неосложненном течении гипертонической болезни существенно не изменяется даже у лиц с высокими величинами артериального давления.
Эхокардиографическое исследование выявляет гипертрофию миокарда левого желудочка и межжелудочковой перегородки и диастолическую дисфункцию левого желудочка (замедление скорости его расслабления в диастолу), обусловленную гипертрофией миокарда и повышением концентрации кальция в цитоплазме кардиомиоцитов. У больных с сопутствующей ишемической болезнью сердца может выявляться и систолическая дисфункция (уменьшение фракции изгнания).
Диагноз. Гипертоническая болезнь диагностируется путем исключения симптоматических (вторичных) артериальных гипертензий.
В диагнозе необходимо отразить стадию заболевания, наличие осложнений и заболеваний, развитие которых связано с гипертонической болезнью.
Примеры формулировки диагноза:
1. Гипертоническая болезнь I стадии.
2. Гипертоническая болезнь II стадии. Ишемическая болезнь сердца. Стенокардия напряжения II ф. к.
3. Гипертоническая болезнь III стадии. Ишемическая болезнь сердца. Стенокардия III ф. к. Постинфарктный кардиосклероз. Сердечная недостаточность III степени (NYHA IV ф. к.).
Дифференциальный диагноз. Частота симптоматических артериальных гипертензий (САГ) среди всех пациентов с повышением артериального давления не достигает 10 %. Известно около 50 заболеваний, при которых возможно повышение артериального давления. Некоторые из них встречаются достаточно часто (гломерулонефрит, пиелонефрит), другие могут быть отнесены к казуистике (ренинома, острая порфирия).
Выделяют пять основных групп симптоматических артериальных гипертензий (табл. 1.3). Наиболее частой причиной вторичных артериальных гипертензий являются заболевания почек или сужение почечных артерий. На их долю приходится около 80 % от всех вторичных артериальных гипертензий. Дифференциально-диагностический поиск подразделяется на два этапа. Первый этап включает в себя проведение исследований, обязательных для всех больных с артериальной гипертензией. Помимо анамнеза и физикального исследования он включает измерение артериального давления на руках и ногах, электрокардиографию, рентгенографию грудной клетки, осмотр глазного дна, исследования мочи, определение в крови холестерина, сахара, калия, креатинина и/или мочевины, ультразвуковое исследование почек и надпочечников, а также использование методов, раздельно оценивающих строение и функцию почек (радионуклидная ренография и/или экскреторная урография).
Вышеперечисленные исследования обычно позволяют заподозрить конкретную форму вторичной артериальной гипертензии и целенаправленно выполнить второй этап нередко достаточно сложных исследований для уточнения окончательного диагноза (см. табл. 1.3). Уточнение диагноза у ряда больных коренным образом изменяет врачебную тактику. В частности, удаление гормонально активных опухолей приводит к нормализации артериального давления. Устранение стеноза почечной артерии у большинства больных также сопровождается нормализацией или снижением артериального давления.
Течение. Гипертоническая болезнь относится к числу достаточно доброкачественных, хронически протекающих заболеваний, имеющих особенности течения практически у каждого больного. Хотя ряд исследователей и предлагают выделять различные варианты течения, но целесообразность подобных классификаций вряд ли оправдана. Тем более нет необходимости отражать в клиническом диагнозе различные варианты течения, поскольку речь идет лишь об особенностях клинических проявлений, которые могут исчезать в ходе естественной эволюции заболевания.
Так, для детей и подростков достаточно характерна наклонность к тахикардии, выраженная лабильность артериального давления с возможностью его спонтанной нормализации на длительное время, гиперкинетический тип изменений гемодинамики. У некоторых из них гипертоническая болезнь протекает с выраженной симпатикотонией, с наклонностью к кризам, напоминающим таковые при феохромоцитоме.
У лиц пожилого возраста, особенно у женщин при наступлении менопаузы и в постменопаузальном периоде, наблюдается так называемая объемозависимая (низкорениновая) артериальная гипертензия. Ее особенностью являются низкая активность ренина плазмы, наклонность к задержке натрия и воды («сольчувствительные» пациенты).
Таблица 1.3
Основные заболевания, сопровождающиеся симптоматической артериальной гипертензией
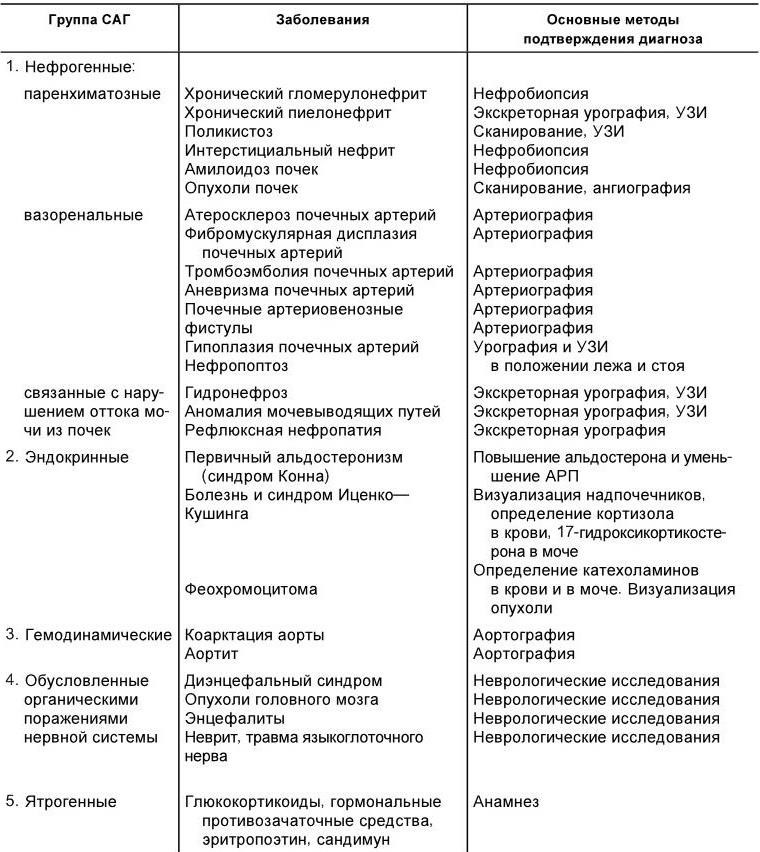
Примечание.УЗИ – ультразвуковое исследование; АРП – активность ренина плазмы.
У многих пациентов пожилого возраста имеются проявления, обусловленные атеросклерозом (мозговые, коронарные, бедренные артерии и др.), что в значительной мере и определяет клиническую картину. Кроме того, у лиц пожилого возраста в связи с уменьшением эластичности аорты нередко отмечается изолированная систолическая артериальная гипертензия, также являющаяся фактором риска развития инсультов.
Для лиц с избыточной массой тела достаточно характерны высокие цифры артериального давления, плохо поддающиеся медикаментозной терапии. Течение гипертонической болезни существенно не изменяется при беременности при исходно умеренно повышенных цифрах артериального давления, однако у этих женщин достаточно велик риск развития гестоза.
Особенностью гипертонической болезни является достаточно частое развитие осложнений, наиболее характерными из них являются гипертонические кризы, кровоизлияния в мозг и изменения со стороны глазного дна.
Гипертонические кризы. Гипертонический криз – внезапное повышение артериального давления, сопровождающееся появлением или усугублением жалоб и клинических проявлений кардиального, церебрального и вегетативного характера. Кризы осложняют течение заболевания приблизительно у 3 – 5 % больных. Частота кризов у отдельных пациентов достаточно широко колеблется. Некоторые из них отмечают взаимосвязь между развитием кризов и метеорологическими условиями.
Отсутствует четкая зависимость между клиническими проявлениями криза и величиной артериального давления. У некоторых больных проявления криза возникают при умеренном повышении артериального давления, в то время как другие пациенты не ощущают и более существенные его подъемы. Развитие клинической симптоматики криза обусловлено не только самим фактом повышения артериального давления, но и состоянием ауторегуляции мозгового кровотока. Нарушения ауторегуляции могут приводить к типичным клиническим проявлениям криза и при умеренном повышении артериального давления.


