
Василий Анатольевич Шуваев
Миелопролиферативные новообразования
Глава II. Хронический миелолейкоз
Хронический миелолейкоз (ХМЛ, код по МКБ10 C92.1) – клональное опухолевое заболевание, обусловленное злокачественным перерождением плюрипотентной стволовой клетки, характеризующееся усилением пролиферации гранулоцитарного ростка без потери способности к дифференцировке, ассоциированное с характерной хромосомной (филадельфийской хромосомой) аномалией. Хронический миелолейкоз характеризуется выраженной гиперплазией миелоидной ткани и миелоидной метаплазией кроветворных органов [1].
Этиология, эпидемиология и патогенез. Этиология заболевания не установлена, обсуждается роль различных факторов (ионизирующее излучение, токсины и инфекции), ни один из которых не получил значимого подтверждения в возникновении заболевания [2].
Традиционно представление о ХМЛ, как о редком заболевании без географической или этнической неоднородности. Заболевание встречается у людей любого возраста и обоего пола, однако у детей крайне редко. Пик заболеваемости приходится на 50-летний возраст. В структуре лейкозов занимает пятое место и составляет 20 % от всех форм лейкозов. Заболеваемость ХМЛ составляет 1–1,5 на 100000 населения в год [1, 2]. В Российской Федерации ежегодно регистрируется 0,58 больных на 100000 населения [3]. По результатам изучения данных в Регистре больных хроническим миелолейкозом в Российской Федерации на момент диагностики соотношение мужчин и женщин в Регистре составляет 44:56, медиана возраста пациентов – 49 лет (диапазон 2–94 года). Пик выявления заболевания (46,3 %) приходится на возрастную группу 40–60 лет. Доля пациентов в возрасте до 40 лет составляет 30,4 %, старше 60 лет – 23,3 %. Среди больных моложе 40 лет соотношение по полу примерно равное. После 40 лет преобладают пациенты женского пола [4].
Благодаря внедрению таргетной терапии препаратами – ингибиторами тирозинкиназ, за последние 10 лет наблюдается снижение смертности, и как результат – постоянный рост распространенности с 3,40 в 2005 г. до 6,41 больных ХМЛ на 100000 населения в 2015 г. [5]. В масштабах страны данный факт привел к увеличению общего количества больных в стране до 6995 человек в 2016 г. [4].
Патогенез ХМЛ хорошо изучен. В 1960 г. в г. Филадельфия (США) P. Nowell и D. Hungerford впервые обнаружили у больного ХМЛ хромосомную аномалию – укороченную хромосому 22, впоследствии названную филадельфийской [6]. Это наблюдение в последующем привело к открытию ключевого момента в патогенезе ХМЛ – образования химерного гена BCR::ABL – продукта обмена генетическим материалом между 9 и 22 хромосомами. При этом в результате слияния двух нормальных генов образуется новый ген, продуцирующий патологический белок, имеющий в 1000 раз более высокую тирозинкиназную активность, чем его нормальный предшественник [7].
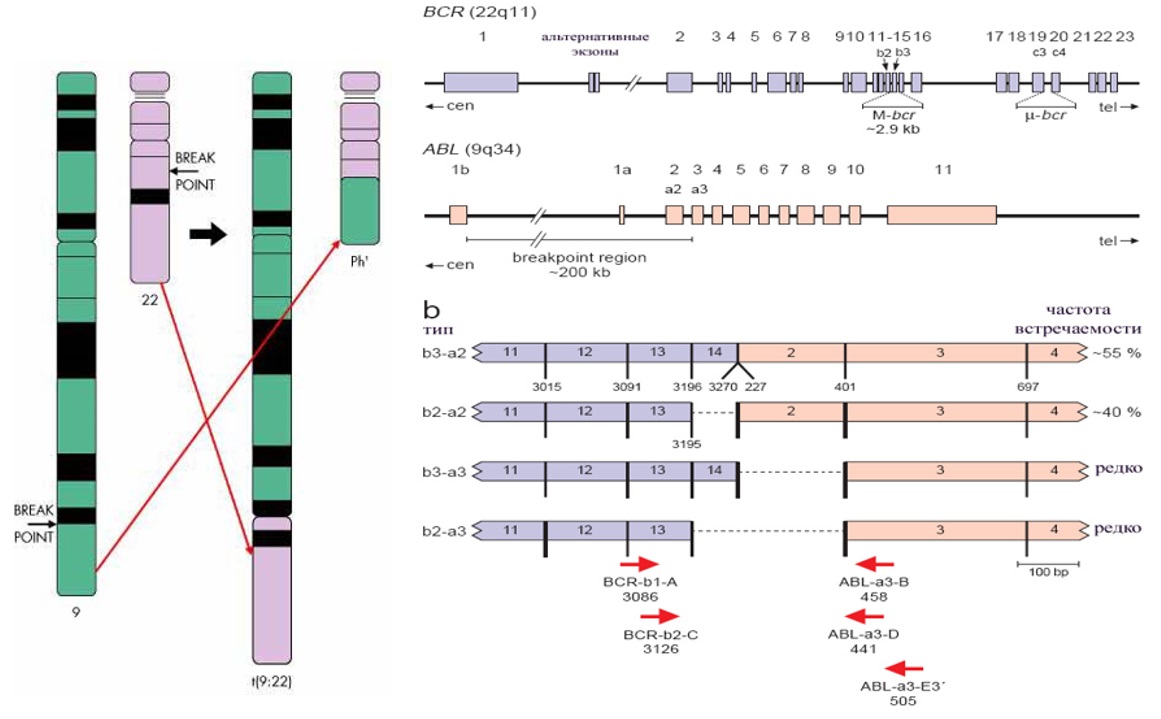
Рисунок II-1. Образование химерного гена BCR::ABL [7].
Роль гена BCR::ABL в патогенезе ХМЛ не ограничивается только повышением размножения клеток. Его повышенная тирозинкиназная активность, придает преимущества лейкемическим клеткам в независимой от влияния сигналов организма пролиферации, блокировании апоптоза – клеточного самоуничтожения, изменения сигнальных путей [8–10].
Клинические проявления
На начальных стадиях развития патологического процесса повышение пролиферации клеток-предшественников в костном мозге приводит к его гиперплазии и резкому повышению показателей клеток крови, в большей степени нейтрофильных лейкоцитов и тромбоцитов. В настоящее время, благодаря проведению диспансеризации и частому выполнению клинического анализа крови при обращении за медицинской помощью диагноз ХМЛ нередко ставится относительно случайно, без наличия выраженных клинических проявлений. Субъективно в хронической стадии заболевания пациент может не испытывать никаких симптомов или могут присутствовать слабость, потливость, боли в костях, в отдельных случаях – повышение температуры и наличие проявлений геморрагического синдрома (вторичная коагулопатия на фоне резко выраженного гипертромбоцитоза). Размеры печени и селезенки могут варьировать от практически нормальных до резко увеличенных. Картина крови в этом периоде ХМЛ отличается увеличением числа лейкоцитов от умеренного повышения до резко выраженного (400–500 × 109/л). В лейкоцитарной формуле могут определяться все переходные элементы миелоидного ряда, включая промиелоциты и миелобласты. Важной характеристикой формулы является постепенное нарастание количества форм клеток в соответствии с рядом созревания, то есть отсутствие лейкемического провала, присущего острым лейкозам. Реже встречающийся в настоящее время феномен при ХМЛ – это повышение содержания эозинофилов и базофилов (эозинофильно-базофильная ассоциация). Концентрация гемоглобина может быть в пределах нормы или быть сниженным, при этом анемия чаще всего характеризуется как нормоцитарная нормохромная. Количество тромбоцитов может быть разным – в пределах нормы, резко увеличенным или сниженным (тромбоцитопения).
Среди биохимических показателей может отмечаться повышение уровня мочевой кислоты, из-за накопления продуктов пуринового обмена вследствие разрушения избыточной клеточной массы. Данное обстоятельство может приводить к развитию вторичной гиперурикемии и ее клиническим проявлениям (артрит, мочекаменная болезнь, тофусы), вследствие этого бывает, что ХМЛ является случайной находкой при обследовании пациентов по поводу суставной атаки схожей с подагрой.
В пунктате грудины определяется схожая с кровью морфологическая картина. Основную массу клеток в миелограмме составляют клетки нейтрофильного ряда без изменения соотношения в ряду созревания. В костном мозге также как и в крови может отмечаться эозинофильно-базофильная ассоциация.
При гистологическом исследовании трепанобиоптата костного мозга выявляется резко выраженная гиперплазия за счет миелоидных элементов с одновременным уменьшением и даже полным исчезновением жировых клеток. В хронической фазе ХМЛ отмечается полиморфизм клеток с увеличением содержания нейтрофилов различной степени зрелости. Наблюдается также большое количество мегакариоцитов, эозинофильных и базофильных миелоцитов, зрелых эозинофилов и базофилов. Прогрессирование в продвинутые стадии сопровождается нарастанием дисплазии клеточных элементов, увеличением количества бластных форм. При цитогенетическом исследовании у подавляющего большинства больных определяется классическая Ph-хромосома. У 4–5 % больных ХМЛ Ph-хромосома может быть скрытой (не выявляемой при микроскопическом исследовании) или вариантной с участием в траслокации не только 9 и 22 хромосом, но и других хромосом-партнеров. Диагноз ХМЛ в данных случаях может быть верифицирован с помощью FISH исследования с использованием молекулярно-генетических зондов к генам BCR и ABL. Дополнительные хромосомные аберрации (ДХА) за исключением Ph-хромосомы могут наблюдаться у 8–10 % больных в хронической фазе ХМЛ и свидетельствуют о большей генетической нестабильности генома, часть из ДХА являются доказанными факторами высокого риска прогрессирования заболевания. При молекулярно-генетическом исследовании обнаруживается белок – продукт патологического гена BCR::ABL. При ХМЛ могут выявляться свыше 16 различных вариантов белка BCR::ABL. Свыше 95 % больных имеют варианты с разрывом гена BCR в наиболее типичном месте – major breakpoint cluster region (M-bcr): b3a2 или b2a2 с молекулярной массой 210 кДа (p210); менее частые варианты с точкой разрыва в экзоне 1 гена BCR – minor breakpoint cluster region (m-bcr) е1а2 (p190); в экзоне 19 гена BCR – micro breakpoint cluster region (μ-bcr) e19a2 (р230). Редкие варианты транскриптов BCR::ABL образуются при разрыве гена BCR в 6-го по 8-й экзон (variable breakpoint cluster region ν-bcr): e6a2 (p185), e8a2 (p200). Вариабельность транскриптов BCR::ABL также может быть обусловлена нетипичным вовлечением гена ABL в экзоне 3 e13a3 (b2a3, p174), e14a3 (b3a3) [11].
Особенно сложной является дифференциальная диагностика между бластными кризами ХМЛ и острыми Ph+ лимфобластными и миелоидными лейкозами. Для Ph+ ОЛЛ более типичным является вариант белка BCR::ABL с молекулярной массой 190 кДа, однако и при ХМЛ данный вариант транскрипта BCR::ABL не является исключением. Способом проведения дифференциальной диагностики между ХМЛ и острыми Ph+ лейкозами является постановка FISH с молекулярно-генетическими зондами к генам BCR и ABL на нейтрофилах периферической крови. При ХМЛ сохраняется способность к дифференцировке и клетки периферической крови являются потомками трансформированной стволовой клетки и при проведении FISH на нейтрофилах выявляется слитный сигнал зондов BCR и ABL. При Ph+ острых лейкозах имеется блок дифференцировки на уровне бластов и остающиеся зрелые клетки крови происходят из нормального гемопоэза, соответственно результаты FISH с зондами BCR и ABL на нейтрофилах крови отрицательные (слитный ген не определяется) [12, 13].
В настоящее время для оказания помощи пациентам с ХМЛ разработаны и применяются международные рекомендации по диагностике и лечению больных хроническим миелолейкозом. Чаще других используются рекомендации Европейской организации по диагностике и лечению лейкозов (European Leukemia Net – ELN), выпущенные в 2008 [14], 2013 [15] и 2020 гг. Данные рекомендации являются консенсусом широкого круга экспертов, в том числе и с участием российских гематологов (проф. А. Г. Туркина и проф. А. Ю. Зарицкий) [16] и постоянно обновляемые рекомендации Национальной онкологической сети США (National Cancer Comprehensive Network – NCCN) [17]. На основании этих рекомендаций и собственного опыта Национальным гематологическим обществом (НГО) РФ были разработаны отечественные Клинические рекомендации по диагностике и лечению хронического миелолейкоза [18, 19].
Классификация. В течении ХМЛ выделяют 3 фазы, отражающие степень прогрессирования заболевания: хроническую фазу (ХФ), фазу акселерации (ФА), фазу бластной трансформации или бластный криз (БК). Заболевание может быть впервые выявлено на любом этапе течения.
Хроническая фаза (ХФ) является начальной стадией ХМЛ и диагностируется у большинства (более 80 %) впервые выявленных больных. Диагноз ХФ устанавливают при отсутствии признаков фазы акселерации и бластного криза.
Длительная пролиферация опухолевого клона может приводить к накоплению вторичных повреждений генома и переходу в продвинутые стадии заболевания – фазу акселерации (ФА) и бластный криз (БК).
Фазы акселерации и бластного криза ХМЛ характеризуются потерей массы тела больных, присоединением различного рода осложнений (инфекционных, геморрагических, анемического синдрома), повышением температуры, прогрессирующим увеличением размеров селезенки и печени, развитием анемии и тромбоцитопении, нарастанием количества миелобластов в периферической крови. В костном мозге происходит прогрессирующее увеличение количества миелобластов и подавление гемопоэза. В миелограмме и трепанобиоптате отмечается увеличение недифференцированных элементов миелоидного ряда. Вместо полиморфизма клеточного состава в терминальных стадиях ХМЛ обнаруживаются преимущественно миелобласты. Количество зрелых нейтрофилов, а также нормобластов и мегакариоцитов резко уменьшается. При цитогенетическом исследовании в ФА и БК нередко определяются ДХА, при молекулярно-генетическом исследовании в 30–50 % случаев обнаруживаются точечные мутации гена BCR::ABL, обусловливающие резистентность к препаратам таргетной терапии [1, 5, 15, 20, 21].
Фаза акселерации (ФА) определяется у 8–10 % первичных больных ХМЛ и является более продвинутым по сравнению с ХФ этапом развития патологического процесса.
Бластный криз (БК) является наиболее агрессивной стадией ХМЛ. Дебют болезни с бластного криза является неблагоприятным прогностическим признаком и наблюдается у 1–2 % больных ХМЛ.
Для обозначения ФА и БК нередко используется термин «продвинутые фазы заболевания». Медиана продолжительности жизни больных при продвинутых фазах ХМЛ без проведения таргетной терапии ранее составляла 6–12 месяцев [1, 22]. Гепато- и спленомегалия, а также дополнительные хромосомные аберрации (ДХА) не являются критериями продвинутых фаз, согласно современным классификациям.
Фаза ХМЛ оценивается в дебюте заболевания, а также при прогрессировании заболевания, и, обязательно, – при изменении терапии.
Наиболее часто в настоящее время в клинической практике, в том числе и в России используется классификация ELN [19]. Предлагаемые для обсуждения критерии определения фазы акселерации ВОЗ 2016 г. вызывают сомнения, их внедрение также потребует переклассификации в ФА, значительной части случаев ХМЛ, ранее определяемых как ХФ. Критерии различных фаз ХМЛ по классификациям ELN [15] и ВОЗ [23] приведены в табл. II-1.
Таблица II-1. Фазы ХМЛ по классификациям ELN [15] и ВОЗ [23]

В недавно опубликованном пятом пересмотре классификации ВОЗ предлагается полностью исключить из классификации ХМЛ ФА и заменить её на признаки высокого риска прогрессирования. С данным изменением нелегко согласиться, так как прогноз больных в ФА ХМЛ более близок к БК, нежели к ХФ. Таким образом, целесообразнее представляется объединение ФА и БК в общую продвинутую фазу ХМЛ, чем включение больных в ФА к пациентам с ХФ [24].
Диагностика. Диагноз ХМЛ устанавливается на основании данных клинико-лабораторных исследований при обязательном обнаружении Ph-хромосомы и/или химерного гена BCR::ABL [21, 33, 34].
Проведение дифференциального диагноза ХМЛ необходимо прежде всего с заболеваниями и состояниями с реактивным лейкоцитозом (лейкемоидные реакции наиболее часто обусловленные инфекционными и аутоиммунными заболеваниями) и другими миелопролиферативными новообразованиями без наличия гена BCR::ABL: Ph-негативными МПН – первичным миелофиброзом (ПМФ), истинной полицитемией (ИП), эссенциальной тромбоцитемией (ЭТ).
Рекомендации ELN 2020 предлагают следующий объем обследования для установления диагноза ХМЛ:
• физикальное обследование с оценкой размеров селезенки и печени;
• клинический анализ крови с подсчетом лейкоцитарной формулы;
• аспирационная биопсия костного мозга с подсчетом миелограммы; трепанобиопсия с гистологическим исследованием костного мозга при «сухом проколе»;
• цитогенетическое исследование (кариотипирование) клеток костного мозга;
• FISH с зондами на гены BCR и ABL только в случае Ph-негативности;
• качественная ОТ-ПЦР для определения наличия и типа транскрипта гена BCR::ABL;
• электрокардиография;
• стандартная биохимическая панель с серологическим исследованием на гепатит B.
В стандартную биохимическую панель (не расшифрованную полностью в тексте рекомендаций), кроме холестерина, липазы, гемоглобина А1, на наш взгляд целесообразно включать общий билирубин, АСТ, АЛТ, ЛДГ, липиды крови, мочевую кислоту, мочевину, креатинин, общий белок, альбумин, щелочную фосфатазу, электролиты (калий, натрий, кальций, фосфор, магний), амилазу, глюкозу. Также очень важным является сбор анамнеза о наличии сопутствующих заболеваний, степени их активности и приеме лекарственных препаратов. Данная информация имеет значение для выбора ИТК и коррекции доз с учетом межлекарственного взаимодействия.
Количественное определение уровня экспрессии типичных транскриптов гена BCR::ABL по международной шкале не вошло в перечень обязательных исследований при диагностике ХМЛ. Вместе с тем существует ряд исследований показывающих большую прогностическую роль индивидуальной динамики количественного уровня BCR::ABL в течение первых трех месяцев терапии ИТК [25–27]. Таким образом, количественное измерение уровня BCR::ABL при первичной диагностике, хоть и не является обязательным, но может оказаться полезным при последующем мониторинге ответа на терапию ИТК.
Группа риска ХМЛ – понятие, применимое только для ХФ ХМЛ. Группа риска в этой фазе оценивается только на момент диагностики заболевания, до начала терапии. Она рассчитывается на основании прогностически значимых характеристик: низкий, промежуточный, либо высокий риск.
Совокупность критериев, характеризующих группы риска по системам J. E. Sokal, EUTOS и ELTS представлена в таблице II-2. В рекомендациях ELN 2020 г. [16] для использования в практике приведены критерии J. E. Sokal [28] и ELTS [29]. Оценка прогноза общей выживаемости у больных ХМЛ по J. E. Sokal et al. была предложена в 1984 г. и является одной из наиболее первых прогностических систем при ХМЛ. Следует отметить, что для её разработки использовались данные выживаемости больных ХМЛ при проведении сдерживающей терапии цитостатиками, в основном, бусульфаном. Несмотря на это, данная шкала до сих пор позволяет прогнозировать выживаемость больных уже при проведении таргетной терапии и используется во всех клинических исследованиях и входит в международные рекомендации.
Шкала ELTS, напротив, является одной из наиболее новых и разработана по результатам международного многоцентрового исследования, аккумулировавшего результаты лечения больных ХМЛ с использованием таргетной терапии не только в рамках клинических исследований, но и обычной практики. В данной шкале, как оказалось, возраст имеет меньшее значение для прогноза общей выживаемости, чем в шкале Sokal. Таким образом, данная шкала является наиболее релевантной существующей в настоящее время клинической практике. Шкала EUTOS также разработана на основе анализа опыта лечения больных ХМЛ таргетной терапией и позволяет прогнозировать достижение полного цитогенетического ответа на 18 месяцев терапии. Мы рекомендуем её использование в клинической практике благодаря простоте определения прогностической группы с использованием только арифметической суммы произведений размеров селезенки и процента базофилов на соответствующие коэффициенты, что может легко быть выполнено «в уме» непосредственно во время приема пациента.
Таблица II-2. Определение групп риска ХМЛ по J. E. Sokal [28], EUTOS [30] и ELTS [29]

* Автоматический подсчет доступен на сайтах: http://bloodref.com/myeloid/cml/sokal-hasford и http://www.leukemia-net.org/content/leukemias/cml/elts_score/index_eng.html
§ 2,72 в степени (0,0116 x (возраст – 43,4) + 0,0345 x (размер селезенки, см из-под реберной дуги – 7,51) + 0,188 x [((число тромбоцитов × 109/л)/700)2–0,563] + 0,0887 x (% бластов – 2,10))
0,0025 × (возраст / 10)3 + 0,0615 × (размер селезенки, см из-под реберной дуги) + 0,1052 × (% бластов) + 0,4104 × (число тромбоцитов × 109/л)/1000–0,5
Рекомендации ELN 2020 выделяют дополнительные факторы риска прогрессирования ХМЛ в виде фиброза в биоптате костного мозга и дополнительных хромосомных аномалий (ДХА) высокого риска в Ph+ клетках. Такими ДХА считаются, в частности: +8, вторая Ph-хромосома (+Ph), i (17q), +19, – 7 / 7q-, 11q23, 3q26.2, комплексные кариотипы.
Наличие ДХА высокого риска предсказывает более слабый ответ на ИТК и более высокий риск прогрессирования.
В настоящее время ELN 2020 рекомендует классифицировать ДХА и лечить пациентов с ДХА высокого риска как пациентов высокого риска, то есть использовать ИТК2 в первой линии терапии.
По данным Регистра больных ХМЛ в РФ у 6560 (93,8 %) больных заболевание диагностировано в хронической фазе (ХФ), у 380 (5,5 %) – в ФА, у 47 (0,7 %) – в БК. Распределение по прогностической шкале Sokal у 6560 больных в ХФ составило 49:30:21 % для групп низкого, промежуточного и высокого риска соответственно. Наибольшая доля больных с высоким риском по Sokal (до 30 %) наблюдалась среди пациентов старше 60 лет.
Результаты нашего собственного опыта обследования 307 больных ХМЛ показали при первичном обследовании следующее распределение по фазам: ХФ – 282 (92 %) пациентов, ФА – 22 (7 %) больных, БК – 3 (1 %) пациентов. Характеристики пациентов представлены в табл. II-3.
Таблица II-3. Клинические показатели пациентов с ХМЛ на момент первичной диагностики

Распределение по группам риска при диагностике было следующим:
• Sokal низкая 68 % / промежуточная 6 % / высокая 26 %;
• EUTOS низкая 85 % / высокая 15 %;
• ELTS низкая 57 % / промежуточная 30 % / высокая 13 % [31].
Лечение. Цель современной терапии ХМЛ – максимальное подавление Ph-положительного опухолевого клона с восстановлением нормального гемопоэза, что предотвращает прогрессирование заболевания и приводит к продолжительности жизни больных, сравнимой с общей популяцией. Достижение полного цитогенетического ответа (ПЦО) и большого молекулярного ответа (БМО) – это ранние благоприятные прогностические признаки длительной выживаемости без прогрессирования при условии постоянной терапии [19, 30, 32–34]. Новой целью, декларируемой в рекомендациях ELN 2020, является достижение глубокого молекулярного ответа (ГМО), что позволяет, при соблюдении других критериев безопасности, переводить пациентов в так называемую ремиссию без лечения (РБЛ), когда отменяется прием препаратов – ингибиторов тирозинкиназ и пациент остается только под частым молекулярным мониторингом минимальной остаточной болезни. При достижении порогового значения, обычно МО4,0 или БМО, таргетная терапия возобновляется.
При нахождении пациента в РБЛ фактически можно констатировать достижение ремиссии злокачественного заболевания кроветворной ткани, когда нет необходимости приема препаратов, а все медицинские вмешательства по поводу «рака крови» сводятся к контрольному лабораторному обследованию.
После цитогенетического и/или молекулярно-генетического подтверждения диагноза ХМЛ должна быть начата терапия ингибиторами тирозинкиназ (ИТК). Прием ИТК можно начинать при любом уровне лейкоцитов и тромбоцитов. Терапия ИТК в связи с ее таргетным механизмом действия не сопровождается развитием синдрома лизиса опухоли [19, 33].
Характеристика и принципы выбора ИТК
Лечение ХМЛ препаратами ИТК коренным образом изменило прогноз этого ранее фатального заболевания, улучшив общую выживаемость в несколько раз и сделав возможной перспективу максимально полного подавления остаточного лейкозного клона. В настоящее время ИТК являются основным средством терапии ХМЛ и имеют доказанное преимущество перед другими методами лечения. Механизм действия ИТК обусловлен блокадой АТФ-связывающего кармана молекулы BCR::ABL, что лишает белок BCR::ABL тирозинкиназной активности, дающей опухолевым клеткам пролиферативное преимущество. При постоянном воздействии ИТК происходит редукция опухолевого клона и восстановление нормального гемопоэза.
Терапия ИТК первой и последующих линий должна быть выбрана с учетом соотношения наибольшей вероятной эффективности и наименьшего риска побочных явлений. Ранняя оценка ответа на лечение, предупреждение развития резистентности и быстрое переключение на максимально эффективную терапию при отсутствии оптимального ответа должны быть основными принципами современной терапии ХМЛ. Аллогенная трансплантация костного мозга / гемопоэтических стволовых клеток (алло-ТКМ) должна быть обязательно рассмотрена для больных ХМЛ ХФ с неудачей терапии второй линии, а также в продвинутых фазах ХМЛ, в особенности если прогрессирование произошло на фоне таргетной терапии [16, 33].
В Российской Федерации в настоящее время зарегистрированы четыре лекарственных препарата из группы ИТК для лечения ХМЛ: иматиниб, нилотиниб, дазатиниб и бозутиниб. Все эти препараты могут применять как в первой, так и в последующих линиях таргетной терапии ХМЛ. Рекомендуемые дозы ИТК приведены в таблице II-4.
Иматиниб – первый из препаратов ИТК способен значительно подавлять активность BCR::ABL тирозинкиназы, также может ингибировать C-KIT, PDGFR-киназную активность. Доза не зависит от пола, массы тела, роста, расы пациента и составляет 400 мг в сутки для ХФ в и 600 мг в сутки для ФА и БК у взрослых [35]. В настоящее время зарегистрировано несколько десятков торговых наименований в различных формах (капсулы, таблетки) и дозировках (от 50 до 400 мг).
Таблица II-4. Дозы ингибиторов тирозинкиназ

Повышение дозы в настоящее время рассматривается только как временная мера до переключения на ИТК2 при недостаточном эффекте терапии. Снижение дозы необходимо проводить при развитии токсичности. Использование иматиниба впервые в истории ХМЛ позволило достичь длительной общей выживаемости у большинства пациентов. Эти результаты коренным образом перевернули представление о принципах лечения в онкологии, впервые продемонстрировав превосходство таргетной терапии над всеми другими методами лечения и возможность с помощью всего лишь таблетированной терапии достигать практического излечения большей части больных. В результате самого большого исследования IRIS использование иматиниба позволило достичь 10-летней общей выживаемости (ОВ) у 83,3 % больных ХМЛ, частота достижения полного цитогенетического ответа (ПЦО) составила 82,8 % [36]. Данные результаты были подтверждены в академических исследованиях: 10-летняя ОВ 82 % в исследовании German CML study IV [37] и многочисленных сообщениях об опыте из клинической практике в том числе и в отечественных условиях: 10-летняя ОВ в обычной клинической практике в г. Санкт-Петербурге составила 67,5 % [5], по данным НМИЦ гематологии МЗ РФ при использовании иматиниба у больных ХМЛ наблюдалась 12-летняя ОВ – 78,8 % [38]. Основными побочными эффектами терапии иматинибом является гематологические: анемия, нейтропения, тромбоцитопения и негематологические: задержка жидкости, в особенности периорбитальные отеки, боли в мышцах, тошнота, диарея. Также часто имеют место и отклонения лабораторных показателей: повышение АСТ, АЛТ, креатинина, а также снижение глюкозы, что часто является, относительно благоприятным у пациентов с сопутствующим сахарным диабетом [35].
Нилотиниб – высокоселективный ингибитор BCR::ABL-тирозинкиназы. Синтезирован на основе молекулы иматиниба и обладает большим сродством к BCR::ABL-тирозинкиназе по сравнению с иматинибом [39, 40]. Активен в отношении мутантных форм BCR::ABL тирозинкиназы (за исключением мутаций Y253H, E255K/V, F359V, T315I) [41]. В первой линии терапии в ХФ ХМЛ используется в начальной дозе 600 мг/сут, в ФА ХМЛ в дозе 800 мг/сут. Во второй линии терапии нилотиниб назначается в дозе 800 мг/сут в ХФ и ФА [42]. Независимо от фазы ХМЛ прием осуществляется 2 раза в сутки в равных дозах с интервалом примерно 12 часов ± 3 часа. Рекомендован прием препарата строго натощак, так как пища значительно увеличивает биодоступность препарата (до 80 %), что ведет к увеличению концентрации нилотиниба в плазме. При развитии токсических проявлений доза нилотиниба может быть снижена. Основными проблемами, возникающими при использовании нилотиниба являются нарушения углеводного и липидного обмена, повышение уровня АСТ, АЛТ, липазы, субъективные проявления в виде кожной сыпи, зуда, головных болей, слабости, миалгий. В результате применения нилотиниба в два раза повышается риск развития сердечно-сосудистых событий (инфаркт миокарда, острые нарушения мозгового кровообращения).
Дазатиниб – многоцелевой препарат, взаимодействующий со многими тирозинкиназными и нетирозинкиназными белками. Дазатиниб ингибирует тирозинкиназу BCR::ABL и тирозинкиназы семейства Src (SRC, LCK, YES, FYN), C-KIT, EPHA2, PDGFRβ, PDGFRα). Активен в отношении большинства мутантных форм BCR::ABL за исключением мутаций T315I, T315A, V299L, F317L/V/I/C [41]. Способен in vitro ингибировать рост клеточных линий с гиперэкспрессией BCR::ABL, активацией альтернативных онкогенных путей, включающих киназы семейства SRC (LYN, HCK) [51]. Показана возможность дазатиниба проникать через гематоэнцефалический барьер [43]. Рекомендуемая доза дазатиниба для ХФ составляет 100 мг/сут, а для ФА и БК 140 мг/сут. При явлениях токсичности доза дазатиниба больным в ХФ может быть снижена до 80 мг 1 раз в сутки, больным в ФА и БК до 100 мг × 1 раз в сутки, при повторных эпизодах токсичности до 80 мг /сут. При недостаточной эффективности препарата возможно повышение дозы до 140 мг 1 раз в сутки больным в ХФ. При использовании дазатиниба наиболее часто среди всех ИТК встречается гематологическая токсичность, специфическим побочным эффектом дазатиниба является задержка жидкости в виде плеврального выпота, частота появления которого увеличивается со временем. Очень редким, но более серьезным осложнением терапии дазатинибом является развитие легочной гипертензии, в этом случае обязательным является отмена препарата [44].
Бозутиниб – является также многоцелевым препаратом, блокирующим тирозинкиназы BCR::ABL и семейства Src (SRC, LCK, YES, FYN), C-KIT, EPHA2, PDGFRβ, PDGFRα. Плохо чувствительны к применению бозутиниба мутантные формы BCR::ABL T315I, V299L, G250E, E255K/V. Препарат в настоящее время зарегистрирован для лечения ХМЛ в хронической фазе, фазе акселерации или бластного криза при непереносимости или неэффективности предшествующей терапии иматинибом или нилотинибом или дазатинибом. Рекомендуемая начальная доза бозутиниба составляет 500 мг/сут, прием один раз в день во время еды. Доза бозутиниба может быть повышена до 600 мг 1 раз/сут у пациентов, у которых не достигнут полный гематологический ответ через 8 недель терапии или не достигнут полный цитогенетический ответ через 12 недель терапии, а также у которых не отмечается тяжелых (>3 степени) нежелательных реакций. При явлениях токсичности доза бозутиниба может быть снижена до 400 мг 1 раз в сутки, при повторных эпизодах токсичности до 300 мг /сут. У пациентов с нарушением функции почек средней степени тяжести (клиренс креатинина 30–50 мл/мин) рекомендуемая доза бозутиниба составляет 400 мг/сут. У пациентов с уже имеющимся нарушением функции почек тяжелой степени (клиренс креатинина менее 30 мл/мин) рекомендуемая доза препарата составляет 300 мг/сут. У пациентов с нарушением функции печени легкой, средней и тяжелой степени рекомендуемая доза бозутиниба составляет 200 мг/сут. Клинические данные, касающиеся эффективности препарата в дозе 200 мг 1 раз/сут у пациентов с нарушением функции печени при ХМЛ, отсутствуют [45]. Основными проблемами при использовании бозутиниба является повышение печеночных трансаминаз (АСТ, АЛТ) и специфический побочный эффект в виде учащения стула, что приводит к выраженной диарее и отмене терапии у 8–10 % пациентов [46].
Понатиниб (Айклусиг, Iclusig® [47]) – единственный пока зарегистрированный ингибитор тирозинкиназ третьего поколения. Препарат ингибирует активность нативной и всех мутантных форм (включая T315I) BCR::ABL тирозинкиназы, а также киназ RET, FLT3, KIT, семейств FGFR, PDGFR и VEGFR. Показаниями к применению являются хронический миелолейкоз в ХФ, ФА и БК при резистентности к дазатинибу или нилотинибу, не переносящих дазатиниб и нилотиниб и у пациентов, для которых последующая терапия иматинибом не представляется клинически оправданной, либо имеющих мутацию T315I. Рекомендуемая начальная доза препарата в соответствии с инструкцией по применению является 45 мг в сутки. В связи с большой частотой клинически значимых нежелательных явлений, в первую очередь сердечно-сосудистых, проводятся исследования по оптимизации дозы (начало терапии или снижение дозы при развитии токсичности до 30 и 15 мг в сутки, также вариантом действий для снижения вероятности нежелательных событий является снижение дозы до 15 мг в сутки при достижении ПЦО [48]).


