
Полная версия:
Ольга Юрьевна Панкова Хочу стать мамой!
- + Увеличить шрифт
- - Уменьшить шрифт

Ольга Панкова
Хочу стать мамой!
От автора
Планирование беременности является основой здоровья будущего ребенка. К этому вопросу необходимо подойти серьезно: тщательно обследоваться, настроиться психологически, подготовиться финансово. С чего начать? Какие анализы сдать? Каких специалистов посетить? На эти и многие другие вопросы я отвечу в этой книге.
Я расскажу, как «поймать» овуляцию и забеременеть быстро. Вы узнаете, какое обследование нужно пройти паре, планирующей экстракорпоральное оплодотворение. Мы обсудим, как определить запас яйцеклеток и оценить шанс зачатия у женщин после 40 лет.
Также я отвечу на самые популярные вопросы о подготовке к беременности при миоме и рубце на матке, эрозии шейки матки, а также о том, что важно знать женщинам с резус-отрицательной кровью, чтобы избежать резус-конфликта.
Особенно актуальной является тема подготовки к зачатию после аборта, замершей и внематочной беременности. Вы узнаете самые современные схемы обследования, которые помогут выявить и устранить причины невынашивания беременности.
В конце Главы мы обязательно займемся психологической подготовкой к беременности, научимся работать с подсознанием и помедитируем, чтобы ничто не помешало встрече с малышом!
Сегодня путь материнства лежит через традиционные методы лечения и применение психологических техник, устраняющих внутренние препоны в подсознании.
Для того чтобы стать мамой, нужно верить в себя, современную медицину и не замечать препятствий! А я буду всегда с вами,
Панкова Ольга
Подготовка к зачатию
Задумываясь о зачатии ребенка, будущая мамочка должна помнить, что беременность необходимо планировать заранее. Это позволит избежать тех нежелательных последствий, которые могут возникнуть во время долгожданной беременности, омрачить и нарушить ее, причинить вред самой маме и малышу.
С чего начать?
Многие ошибочно полагают, что «планировать беременность» означает жить половой жизнью, не предохраняясь. Однако отмены контрацепции недостаточно для подготовки к беременности.
Необходимо понимать, что нормально протекающая беременность без осложнений – это результат максимальных усилий со стороны обоих супругов. Не стоит ставить партнера перед фактом уже наступившей беременности. Не только женщина, но и мужчина должен принять решение о рождении малыша и быть готовым нести за него ответственность.
Будущей маме предстоит глобально изменить образ жизни и мысли. Теперь вы не имеете права на плохое настроение и негатив на протяжении, как минимум, всей беременности и периода грудного вскармливания. Необходимо осознавать ту ответственность, которую предстоит нести за здоровье малыша! Учиться поддерживать позитив необходимо еще до зачатия. В этом помогут «Медитации для будущих мамочек». О них я расскажу в соответствующей главе.
На мой взгляд, прежде чем приступать к зачатию, следует расставить приоритеты, ведь ради рождения ребенка придется пожертвовать своим временем и свободой.
Планирование и сохранение беременности – это труд, который не всегда сочетается с некоторыми видами деятельности. Не исключено, что карьеру придется потеснить, найти спокойную работу без вредного производства и частых командировок, с дружелюбным коллективом и лояльным начальством. Желательно, чтобы место трудовой деятельности располагалось рядом с домом. Также очень важна «белая» зарплата с хорошим декретным пособием и достойным социальным пакетом.
Если на вас лежит полная ответственность за финансовое благосостояние семьи, или вы одинокая будущая мамочка, рекомендую о своем финансовом благополучии в период беременности и после родов позаботиться заранее. На подготовительном этапе целесообразно отложить себе определенную сумму денег. Она должна покрывать:
–траты в последние месяцы беременности, когда вы будете нетрудоспособны;
–расходы на родовспоможение и пребывание в роддоме, а также в первые месяцы жизни малыша до того момента, как вы выйдете на работу;
–бюджет на закупку всего необходимого, что потребуется новорожденному;
форс-мажор (10-15%).
Поверьте, финансовая стабильность – это залог наступления и сохранения беременности! Ведь переживания из-за материальной несостоятельности могут привести к психологическому бесплодию и невынашиванию, с которым достаточно часто сталкиваются современные женщины. Продумывайте все заранее, чтобы наслаждаться материнством!
Правильное питание и образ жизни
Вопрос: Мне 25 лет, мы решили с мужем завести ребенка. Но я никак не могу заставить мужа бросить курить. Я слышала, что нужно бросать за 2 года до попыток забеременеть. Есть сомнения, что он вообще не бросит курить, да и 2 года – совсем уж долго… Можно ли от курящего беременеть или достаточно, что я не курю? Какие нужно сдавать анализы (мне, мужу)? И как еще нужно готовиться к данному мероприятию: не пить алкоголь, может на диете какой посидеть, может еще каких врачей посетить?
Паре необходимо пройти обследование еще до зачатия (о нем я расскажу далее), полноценно питаться, вести активный образ жизни, желательно посещать тренажерный зал, больше отдыхать, за 3 месяца до зачатия отказаться от вредных привычек (курение, в том числе пассивного, алкоголизм и пр.).
Австралийские исследователи обнаружили, что одним из факторов нормального течения беременности является диета матери, которой она придерживалась еще до зачатия. Исследование было опубликовано в «Журнале Питания» (The Journal of Nutrition).
Ученые (J.A. Grieger et al., 2014) проанализировали структуру питания у 309 женщин в Южной Австралии на протяжении 12 месяцев до зачатия и сопоставили их с исходами беременности.
Оказалось, что у тех, кто регулярно употреблял здоровую пищу, включающую постное мясо, рыбу, фрукты, овощи и цельное зерно, риск преждевременных родов был существенно ниже, чем у женщин, которые до зачатия ели, в основном, готовую пищу «на вынос» (картофельные чипсы, пирожные, печенье) и другие продукты с высоким содержанием жиров и сахара.
Преждевременные роды являются одной из ведущих причин заболеваний у новорожденных и младенческой смертности. Поэтому, чем лучше будущая мама понимает причины, тем больше она сможет сделать для того, чтобы положительно повлиять на продолжительность и исход своей беременности. В этом аспекте питание считается благоприятным фактором, который можно модифицировать. Изменяя привычки в питании, безусловно, не забывайте о посещении врачей.
Посещение специалистов
Перед зачатием я бы рекомендовала пройти плановое обследование у специалистов, которые помогут определить, готов ли ваш организм к вынашиванию беременности. Вот список врачей, которых необходимо посетить:
-гинеколог; проводит стандартный осмотр, взятие мазков на флору, также выполняется УЗИ органов малого таза, кольпоскопия, цитологическое исследование соскобов из цервикального канала и шейки матки; обследование позволит выявить патологию, которую во время беременности лечить нежелательно: заболевания шейки матки (эрозию, эктопию, лейкоплакию, дисплазию); образования в яичниках (кисту, опухоль); патологию матки (аденомиоз, миому матки, гиперплазию эндометрия);
-стоматолог; при необходимости выполняется санация ротовой полости; о том, как во время беременности сохранить зубы здоровыми, я расскажу в отдельной главе;
-терапевт; при наличии хронических заболеваний (гипертонической болезни, сахарного диабета, нарушения эндокринной системы и т.п.) решается вопрос о ведении беременность и о тех препаратах, которые необходимо принимать.
Даже если вы чувствуете себя вполне здоровой, планируя беременность, пройдите обычное терапевтическое обследование (осмотр, анализы мочи и крови, измерение артериального давления, флюорографию).
Также чрезвычайно важно обследоваться на различные инфекции, в первую очередь те, которые могут причинить вред еще неродившемуся малышу.
Выявление TORCH-инфекций
В понятие «TORCH» включены наиболее опасные для плода инфекции:
–Т – токсоплазмоз (toxoplasmosis);
–О – другие инфекции (others);
–R – краснуха (rubella);
–С – цитомегаловирусная инфекция (cytomegalovirus);
–H – герпес (herpes simplex virus).
Все эти инфекции могут встречаться у людей любого пола и возраста, однако они особенно опасны для женщин, планирующих зачатие, беременным, а также плодам и новорожденным. В связи с этим инфекции выделили в особую группу – TORCH-инфекции.
При первичном возникновении во время беременности они могут оказывать негативное воздействие на все системы и органы плода, особенно на его центральную нервную систему, повышая риск развития выкидыша, врожденных пороков развития, в том числе несовместимых с жизнью.
Токсоплазмоз
Вопрос: Может ли токсоплазмоз быть причиной бесплодия или раннего выкидыша?
Токсоплазмоз – это заболевание, которое передается человеку через испражнения зараженных животных. Для человека со здоровым иммунитетом токсоплазмоз не представляет опасности. Но заражение токсоплазмозом во время беременности представляет собой угрозу здоровью будущего ребенка. К счастью, это происходит редко – во время беременности токсоплазмозом заражается не более 1% женщин, из них 20% передают токсоплазмоз плоду.
Вопрос: Что делать, если мать до зачатия уже болела токсоплазмозом, и когда нужно начинать лечение, чтобы не затронуть здоровье ребенка?
Если женщина уже переболела токсоплазмозом до беременности (не менее чем за полгода до нее), ее будущему ребенку токсоплазмоз не угрожает. Если вы попали в 1% «счастливчиков» и заражение токсоплазмозом произошло во время беременности, то степень негативного влияния на плод зависит от срока беременности в этот момент.
Наиболее опасным считается заражение токсоплазмозом в течение первых 12 недель беременности. В этих случаях заболевание часто приводит к гибели плода или к развитию тяжелейших поражений глаз, печени, селезенки, а также нервной системы (особенно головного мозга) ребенка. Поэтому при заражении токсоплазмой на начальной стадии беременности женщине часто предлагают выполнить ее искусственное прерывание. На более поздних сроках беременности риск передачи токсоплазмоза плоду очень высок (около 70%), но вероятность тяжелых поражений плода снижается.
Комментарий с форума: Токсоплазмоз – это страшно. Я очень хочу ребенка, но пока не могу его родить, так как анализ показал наличие вируса. Многие мои подруги об этом вирусе даже не знают, и их гинекологи им ничего не говорят о нем! Моя сестра заболела токсоплазмозом во время беременности: родила девочку на сроке 6 месяцев. Слава богу, сейчас ей уже 4 годика, но зрение у нее очень плохое. Я думаю, все будет хорошо!
Вопрос: У меня проблема: я очень хочу ребенка, но у меня есть кот. Посоветуйте, как лучше поступить: рискнуть и оставить кота или все-таки отдать в добрые руки?
Комментарии с форума:
Если вы планируете зачатие или уже беременны, исключите контакт с кошками либо соблюдайте меры предосторожности при уходе за кошачьим туалетом. Откажитесь от работ с землей в саду или используйте перчатки. Тщательно мойте овощи, фрукты и зелень. И токсоплазмоз вам не грозит!
Если бы вероятность заразиться вышеперечисленными способами была действительно высокой, 100 % населения были бы носителями токсоплазмоза. Я всю жизнь жила с кошками, постоянно ходила с их царапинами, овощи со своего огорода не мыла никогда, не любила пользоваться перчатками при работе в огороде, ела сырые яйца, пила сырое молоко и в детстве даже из лужи пила, но у меня нет признаков наличия токсоплазмоза!
Подразумевается, что перечисленные ситуации создают повышенный риск заболевания. Я, например, вообще не контактирую с животными и вроде еду с пола не подбираю, но у меня обнаружена токсоплазма в восьмикратном превышении от нормы, поэтому у меня серьезные проблемы с наступлением беременности.
Краснуха
Краснуха – это инфекционное заболевание, передающееся воздушно-капельным путем. Краснуха относится к безобидным «детским» инфекциям. Будучи перенесенной в раннем возрасте, ни к каким тяжелым последствиям она, как правило, не приводит. После этого организм человека не всегда вырабатывает устойчивый иммунитет, поэтому в редких случаях возможно вторичное заражение краснухой.
Вопрос: У нас беда: сдала анализы крови, и там обнаружили краснуху. Срок беременности 10 недель, повторный результат анализов во вторник. Из Интернета узнала, что в таких случаях назначают аборт по показаниям. Не представляете, как это тяжело: сначала был высокий риск выкидыша, наконец, на сроке 10 недель УЗИ показало, что все здорово, и вдруг… краснуха! Не представляю даже, где я могла заразиться: постоянно нахожусь дома с маленьким ребенком. Краснуха – это действительно опасно?
При заражении краснухой беременной женщины эта безобидная на первый взгляд инфекция становится смертельно опасной для плода. На ранних сроках беременности вирус краснухи чаще всего поражает нервную ткань плода, ткани глаза, сердце.
Комментарий с форума: Очень жаль, что у вас так получилось. Если при повторном анализе это подтвердится, не утешайте себя и не убеждайте себя, что все будет хорошо. У моей сестры была похожая ситуация. Только ей никто не сказал, что НУЖНО делать аборт… Ребенок прожил всего 30 дней. Его мать долго не могла прийти в себя после этого. Чтобы избавить себя от страшного мучения – слушайте врача. Я сама пережила потерю ребенка и никому не пожелаю этого!
В первом триместре краснуха беременной является показанием к прерыванию беременности. Если же заражение краснухой произошло во втором или третьем триместре беременности, то таких непоправимых последствий для плода, как правило, не возникает. Тем не менее возможно отставание ребенка в развитии и другие нарушения. В таких случаях проводится общеукрепляющая терапия, профилактика плацентарной недостаточности.
Вопрос: Информация о прививках и их последствиях очень противоречивая. Мне сейчас 32 года, и мы решили зачать ребенка. Врачи настаивают на том, чтобы я сделала прививку от краснухи. Я категорически против, поскольку показаний к прививке нет. Зачем я должна «травиться»? Нет эпидемии краснухи, нет заболевших в окружении. Почему бы просто не укрепить иммунитет, чтобы организм мог справляться с инфекцией на ранних стадиях? Заранее спасибо!
Вопрос: Мы с мужем планируем зачать ребенка и начали с обхода врачей. Сегодня я получила результат анализа, что у меня нет антител к краснухе. Никогда ею не болела, и, видимо, меня не прививали. Врач рекомендует сделать прививку. Я совсем не против, но мне не нравится, что в течение 3 месяцев после этого не рекомендуется беременеть. А мы уже так надеялись, что в декабре начнем пытаться. Я читала про тяжелые последствия в том случае, если заболеть во время беременности. Но я ведь уже сколько лет живу и не заболела, почему именно сейчас должна? Вот не могу я степень риска оценить! Читала, что это особенно важно для тех, кто с детьми контактирует. Но у меня нет детей в ближнем окружении; по работе ни я, ни муж, да и никто, с кем я постоянно общаюсь, с детьми не сталкивается. В общем, умом понимаю, что надо бы, а душой смириться не могу… Обрушились надежды… Что вы думаете?
Никто не даст гарантий, что за 9 месяцев вы не столкнетесь с вирусом краснухи. Ваш организм справится с заболеванием – не сомневаюсь! Но для вашего ребенка, беззащитного перед вирусом, эта встреча может быть смертельно опасна. Чтобы этого не произошло, надо сделать прививку. Благодаря ей в течение первого месяца у вас появятся антитела к вирусу краснухи, которые будут надежной защитой для вашего будущего малыша. Беременеть следует через 2–3 месяца после того, как сделана прививка.
Ваш будущий ребенок беззащитен. Только вы можете о нем позаботиться! Используйте самые современные достижения медицины, и ваш кроха родится здоровым на радость всем близким!
Цитомегаловирусная инфекция
Это вирусное инфекционное заболевание, возбудителем которого является цитомегаловирус (ЦМВ). Он может передаваться половым путем, через кровь, при грудном вскармливании. Влияние ЦМВ зависит прежде всего от состояния иммунной системы: при здоровом иммунитете ЦМВ практически не представляет опасности. Большинство инфицированных ЦМВ людей переносят инфекцию, даже не замечая ее. Антитела к ЦМВ устойчивы и сохраняются на протяжении всей жизни, повторных случаев заболеваний почти не бывает.
Если первичное заражение цитомегаловирусом происходит во время беременности, последствия могут быть катастрофическими. Проблема усугубляется тем, что существует риск внутриутробной передачи ЦМВ от больной матери через плаценту, во время родов, кормления грудью.
Цитомегаловирусная инфекция может привести к внутриутробной гибели плода или рождению ребенка с врожденной цитомегаловирусной инфекцией.
Врожденная цитомегаловирусная инфекция может проявиться сразу после рождения ребенка такими пороками, как недоразвитость головного мозга, водянка головного мозга, гепатит, желтуха, увеличение печени и селезенки, пневмония, пороки сердца, врожденные уродства.
При заражении цитомегаловирусной инфекцией на ранних сроках гестации необходимо рассматривать вопрос об искусственном прерывании беременности.
Если женщина была заражена цитомегаловирусной инфекцией ранее, а во время беременности произошло ее обострение, то таких страшных последствий не возникает: женщине назначают лечение антивирусными препаратами и иммуномодуляторами после 22-й недели гестации. Если беременная является пассивным носителем цитомегаловируса, никакой дополнительной терапии не требуется.
Герпес
Герпес передается воздушно-капельным и половым путем, от беременной матери к плоду – через плаценту и во время родов.
При заражении герпесом вырабатываются антитела, которые предотвращают дальнейшее развитие вируса, в связи с чем герпес чаще всего дает о себе знать только при снижении иммунитета, например, как герпес на губах при простуде. Если женщина заразилась герпесом до беременности, то антитела переходят к плоду вместе с вирусом, и чаще всего опасности для плода инфекция не представляет.
При первичном заражении герпесом во время беременности, особенно в первом триместре, повышается риск пороков развития и выкидышей, возможно возникновение уродств у плода. Если заражение генитальным герпесом происходит во второй половине беременности, увеличивается вероятность появления врожденных аномалий плода: таких, как микроцефалия, патология сетчатки, пороки сердца, врожденная вирусная пневмония. Могут произойти преждевременные роды.
Врожденная герпетическая инфекция может проявиться сразу после рождения ребенка такими пороками, как слепота, глухота, детский церебральный паралич, эпилепсия.
Если вирус герпеса обнаружен до зачатия, врач назначит лечение, после которого инфекция не будет беспокоить ни будущую маму, ни ее малыша. При выявлении его во время беременности терапия назначается после 22-й недели гестации. При этом используются противовирусный препарат, подавляющий активность вируса герпеса (ацикловир).
Вопрос: Ольга, подскажите, пожалуйста, опасен ли герпес на губах при беременности на раннем сроке, в первом триместре? И чем можно лечить? Что может быть на фоне приема ацикловира?
Комментарий с форума: Я являюсь носителем герпеса. На сроке примерно 4–6 недель, когда я еще я не знала о своем положении, у меня появился страшный герпес на губах. Занялась самолечением, пропила ацикловир. Когда узнала, что беременна, очень по этому поводу переживала, но малышка, слава богу, родилась здоровой! У нас все хорошо, растем и развиваемся по возрасту. Не переживайте!
Как мы уже сказали, если герпес на губах возникал и раньше, до беременности, то вирус не страшен для будущего малыша, который надежно защищен плацентой и вашими антителами. В первом триместре лучше не использовать противовирусные препараты, так как они могут быть опасны для малыша.
Выявление антител к TORCH-инфекции: как поможет?
Вопросы:
-Как я могу узнать, инфицирована ли я ЦМВ, во время беременности?
-У меня в крови обнаружены антитела к токсоплазмозу, а у меня 22-я неделя беременности. Врач сказал, что эта инфекция появилась до беременности и беспокоиться не стоит. Как узнать, когда именно (до или после беременности) это случилось?
-Сдавала анализы перед беременностью, нашли повышенные антитела к токсоплазмозу. Один врач говорит, что надо их лечить антибиотиками, а другой, что ни в коем случае. Это – иммунитет. Кому верить?
Для выявления TORCH-инфекции определяют уровень антител в крови. Этот анализ может дать ценную информацию и ответить на следующие вопросы:
1 – Присутствует ли эта инфекция в организме?
2 – Когда произошло инфицирование?
Антитела (иммуноглобулины) – это наши белковые защитники. Они вырабатываются иммунной системой в ответ на внедрение инфекционных агентов. Международное обозначение иммуноглобулинов – Ig. Заглавная латинская буква после Ig обозначает класс иммуноглобулинов. Выделяются 5 классов антител. Для диагностики TORCH-инфекций значимыми являются Ig M и Ig G.
О давности заболевания можно судить по виду иммуноглобулинов, которые определяется в крови: М или G (таблица 1):
Таблица 1
Интерпретация анализа крови на антитела к различным возбудителям TORCH-инфекции
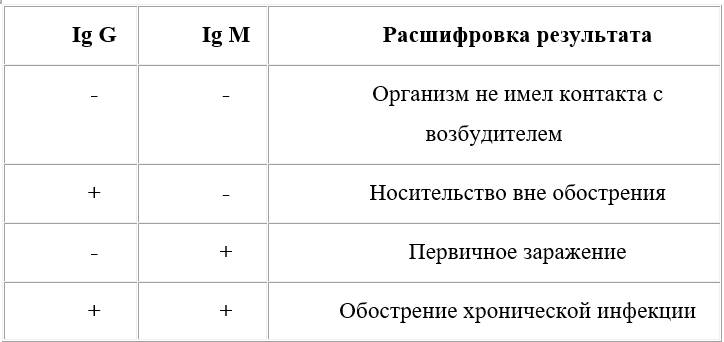
Ig M – это самые расторопные защитники. Их уровень повышается сразу после встречи с инфекцией. Он достигает пика к 1–4-й неделе и затем в течение нескольких месяцев снижается. Выявление антител класса Ig M позволяет диагностировать острую форму заболевания. Однако для уточнения диагноза и оценки динамики титра антител следует выполнить повторный анализ в той же лаборатории.
Если в анализе крови выявлены Ig M к какой-либо из TORCH-инфекций, значит, сейчас у вас эта инфекция есть. Беременность следует отложить, затем пройти курс лечения и после окончания терапии сдать контрольные анализы. G – это наша длительная защита. Она появляется позже, не ранее чем через 2 недели после начала заболевания. Уровень Ig G повышается медленно, но и остается дольше: для некоторых инфекций – в течение всей жизни.
Комментарий с форума: У меня в прошлом году случились преждевременные роды на 29-й неделе (воды отошли). Девочка родилась просто красавица, но пожила она недолго, 22 дня. И у меня, и у ребенка обнаружили токсоплазмоз. Ходила на прием ко многим врачам, много анализов сдавала… Инфекционист сказал, что мой организм вырабатывает антитела, и в последующем будет все нормально. Через полгода после родов я забеременела, сдала анализы, и мне опять поставили тот же диагноз. Я пошла к инфекционисту, сдала анализы, и он мне сказал, что, так как заражение было давно, более чем полгода назад, угрозы для плода нет. Я так переживаю! Сейчас у меня беременность 16 недель. Я так хочу, чтобы все было хорошо!
Повышение уровня Ig G говорит о том, что организм уже встречался с этой инфекцией и готов отразить повторные ее атаки. Изолированное выявление Ig G (без присутствия Ig M) свидетельствует о том, что вам и вашему будущему ребенку ничего не угрожает. Беременеть можно!
Комментарии с форума:
У меня определили Ig G к токсоплазме. Но я всю жизнь живу с котами! Сейчас у меня очаровательный и любимый кот, а я планирую беременность. Как быть?
Мне повезло: анализы показали наличие антител к краснухе. А вот если бы не было, пришлось бы всю беременность прятаться от детей. Так что лучше перестраховаться и подготовиться.
Я носитель ЦМВ, врач меня на всякий случай отправила к иммунологу. Та посмотрела и сказала, что ничего делать не нужно: просто расслабиться и получать удовольствие от беременности, а в дальнейшем от воспитания ребенка. Родила я нормального здорового ребенка, чего и вам желаю.
Я тоже сдавала анализ на ТОРЧ-инфекции, и тоже обнаружились эти вирусы. Сходила к иммунологу, и она меня успокоила, прописала свечи после 28-й недели для профилактики. Так как у меня герпес никак не проявляется, то, как выразилась сама иммунолог, мой иммунитет спокойно борется с этой инфекцией. Вы успокойтесь, все хорошо!





