
Коллектив авторов
Анализы. Актуальные сведения по лабораторным исследованиям под рукой
Изменение размеров эритроцитов возникает при нарушении синтеза гемоглобина.
Наличие в мазках эритроцитов с диаметром 5–6,5 мкм диагностируется при железодефицитной анемии, талассемии, сфероцитозе.
Тельца Гейнца – маленькие округлые включения в эритроцитах, образованные из денатурированного гемоглобина. Обнаруживаются при воздействии гемолитических ядов, анемиях, вызванных дефицитом глюкозо-6-фосфатдегидрогеназы, глютатионредуктазы и др. Выявляются с помощью окраски метиленовым фиолетовым (метод Дейси): в пробирке смешивают равные количества крови и 0,5 %-ного раствора метиленового фиолетового в изотоническом растворе хлорида натрия. Смесь оставляют на 10 мин, затем делают мазки. Тельца Гейнца окрашиваются в пурпурно-красный цвет.
Тельца Жолли – остатки ядра, сохранившиеся в эритроцитах из-за нарушенного обезъядривания нормобластов, имеют округлую форму, окрашиваются в тон хроматина, содержатся в клетке по одному, реже по два. Часто встречаются при мегалобластной анемии, а также при гемолитических анемиях и после спленэктомии.
Кольца Кебота – остатки ядра в виде восьмерки или овала, не содержащие хроматина, происхождение которых связывается с нарушением биосинтеза пистонов. Обнаруживаются преимущественно при мегалобластной анемии и при свинцовой интоксикации.
Железосодержащие гранулы в эритроцитах находят в норме в развивающихся нормобластах (сидеробластах), в части ретикулоцитов и в единичных зрелых эритроцитах (сидеролитах). Представляют собой связанное с митохондриями внутриклеточное железо, не включенное в гемоглобин. Используют окраску на берлинскую лазурь: фиксированные в метаноле мазки костного мозга и периферической крови опускают в смесь, состоящую из равных частей 1 %-ного феррицианида калия и 0,1 %-ного раствора хлористо-водородной кислоты. Химический стакан с указанной смесью ставят на водяную баню при температуре 50–60 °C на 15–20 мин. Затем препарат вынимают, промывают в проточной дистиллированной воде и докрашивают 0,1 %-ным водным раствором сафранина. Зернистые включения в цитоплазме окрашиваются в синий цвет.
Измененные формы эритроцитов и связанные с ними заболевания
Акантоциты. Клетки оснащены шпоровидными наростами различной величины. Картина характерна для цирроза, токсического гепатита, тяжелых фрм сфероцитоза, нарушений липидного обмена, гепаринотерапии.
Дакриоциты. Эритроциты каплевидной формы. Характерны для миелофиброза, мелоидной метаплазии, обнаруживаются при росте опухоли при гранулеме, лимфоме, фиброзе.
Дрепаноциты (серповидные эритроциты). Эритроциты похожи на серп. Мембрана клетки изменяется под действием повышенного количества гемоглобина-s. Характерно для гемоглобинопатии, серповидноклеточной анемии
Кодоциты (мишеневидные эритроциты). Эритроциты выглядят как плоские клетки, бледные по краям, с ярким гемоглобиновым пятном в центре. Площадь клетки увеличена из-за избыточного холестерина. Характерны для гемоглобинопатии, железодефицитной анемии, талассемии, болезни печени, отравления свинцом.
Микросфероциты. Шарообразная форма, размеры 4–6 мкм. Характерны для наследственного микросфероцитоза (болезни Минковского-Шоффара).
Стоматоциты. Эритроциты на 1/3 большего размера и объема, просветление по центру в виде полосы. При осаждении напоминают чаши. Картина характерна для наследственных стоматоцитоза и сфероцитоза, опухолей различной этиологии, цирроза печени, алкоголизма
Сфероциты. Эритроциты обычного размера, шаровидной формы, отсутствует светлая область в центре. Характерны для гемолитической болезни новорожденных (несовместимость крови по системе AB0), спетицимии, аутоиммунных патологий, различных видов анемий.
Элиптоциты (овалоциты), Эритроциты удлиненной или овальной формы по причине аномалий мембраны, отсутствует светлая область в центре. Характерны для талассемии, наследственного овалоцитоза, цирроза печени, ряда анемий (мегобластной, железодефицитной, серповидно-клеточной).
Эхиноциты. Клетки оснащены шипами одинакового размера, расположенными на равном расстоянии друг от друга. Данная форма эритроцитов характерна при раке желудка, уремии, наследственных патологиях, нехватке фосфатов, магния.
Лейкоциты
Жизненный цикл лейкоцитов
Лейкоциты («белая кровь») – это индикаторы состояния организма. Они являются ядросодержащими клетками крови.
Лейкоциты крови выполняют в организме различные функции. Фагоцитирующие лейкоциты – нейтральные гранулоциты вместе с мононуклеарными макрофагами – составляют неотъемлемую часть защиты организма от инфекции. Нейтральные гранулоциты характеризуются наличием в цитоплазме двух типов гранул: азурофильных и специфических, содержимое которых позволяет этим клеткам выполнять свои функции.
В азурофильных гранулах содержатся миелопероксидаза, нейтральные и кислые гидролизы, катионные белки, лизоцим. Специфические гранулы имеют в своем составе лизоцим, лактоферрин, коллагеназу, аминопептидазу. 60 % общего числа гранулоцитов находится в костном мозге, составляя костномозговой резерв, около 40 % – в других тканях и лишь 1 % – в периферической крови. Одна часть (примерно половина) гранулоцитов крови циркулирует в сосудах, другая секвестрируется в капиллярах (маргинальный гранулоцитовый пул). Длительность полупериода циркуляции нейтрофильных гранулоцитов равняется 6,5 ч, затем они мигрируют в ткани, где осуществляют свою основную функцию. Основные места тканевой локализации гранулоцитов – легкие, печень, селезенка, желудочно-кишечный тракт, мышцы, почки. Время жизни гранулоцитов зависит от многих причин и может колебаться от нескольких минут до нескольких дней (в среднем – 4–5 дней). Тканевая фаза их жизни является завершающей.
Моноциты и мононуклеарные макрофаги в норме обнаруживаются в крови, костном мозге, лимфатических узлах, селезенке, печени, других тканях. Моноциты содержат две популяции гранул: пероксидазоположительные и пероксидазоотрицательные. В гранулах моноцитов, помимо пероксидазы, определяются лизоцим, кислые гидролизы и нейтральные протеиназы. Отношение содержания этих клеток в тканях и циркулирующей крови 400: 1. Одна четверть всех моноцитов крови составляет циркулирующий пул, остальная часть относится к маргинальному пулу. Продолжительность полупериода циркуляции моноцитов – 8,4 ч. При переходе в ткани моноциты превращаются в макрофаги, в зависимости от места обитания они приобретают специфические свойства, позволяющие отличать их друг от друга. В норме обмен макрофагов в тканях происходит медленно, например купферовские клетки печени и альвеолярные макрофаги обмениваются через 50–60 дней. Для всех макрофагов, фиксированных и свободных, характерна ярко выраженная способность к фагоцитозу, пиноцитозу и распластыванию на стекле.
Способность к фагоцитозу определяет участие нейтрофилов и макрофагов в воспалении, причем нейтрофильные гранулоциты являются главными клетками острого воспаления, а макрофаги рассматривают как центральное клеточное звено хронического воспаления, в том числе иммунного: фагоцитоз возбудителя, иммунных комплексов, продуктов клеточного распада, выделение биологически активных веществ, взаимодействие с тканевыми факторами, образование активных пирогенов, выделение ингибиторов воспаления и т. д.
Эозинофилы после созревания в костном мозге менее одного дня находятся в циркуляции, а затем мигрируют в ткани, где продолжительность их жизни составляет 8–12 дней. Существует несколько хемотаксических факторов для эозинофилов, среди которых компоненты комплемента С3, С5 и С5,6,7, описанные для нейтрофилов, а также специфический хемотаксический эозинофильный фактор анафилаксии, выделение которого из тучных клеток может быть опосредовано иммуноглобулином класса Е и сходно с выделением гистамина по временным, биохимическим и регуляторным параметрам. Т-лимфоциты продуцируют фактор, активирующий эозинофилы. Гранулы эозинофилов содержат лизосомальные ферменты, фосфолипазу D, арилсульфатазу В, гистаминазу, брадикинины. Эозинофилы могут фагоцитировать комплексы антиген – антитело и определенные микроорганизмы.
Эозинофилы вовлекаются в реакции гиперчувствительности немедленного типа, выполняя при этом регуляторную и проективную функции, связанные с инактивацией гистамина, а также медленно действующего вещества анафилаксии (арилсульфатазы В) и фактора, активирующего тромбоциты (фосфолипазы D), выделяемых тучными клетками. Эозинофилы играют роль в межклеточных взаимодействиях при гиперчувствительности замедленного типа.
Базофилы – самая малочисленная часть гранулоцитов в периферической крови (0,5–1 % всех лейкоцитов). Функция этих клеток сходна с функцией тучных клеток. Продолжительность жизни базофилов – 8–12 дней, время циркуляции в периферической крови – несколько часов. Базофилы, как и тучные клетки, имеют на своей поверхности рецепторы для антител класса IgE, одна клетка может связать от 10 до 40 000 молекул IgE. Взаимодействие между антигеном и IgE на поверхности базофила вызывает дегрануляцию с освобождением медиаторов: гистамина, серотонина, фактора, активирующего тромбоциты, медленно действующего вещества анафилаксии, фактора, хемотаксического для эозинофилов. Эти процессы лежат в основе реакции гиперчувствительности немедленного типа. Базофилы играют роль и в реакции замедленного типа. Хемотаксическими факторами для них являются С3а, С5а, калликреин, лимфокины, освобождаемые активированными Т-лимфоцитами, а также антитела, вырабатываемые В-лимфоцитами.
Защитная роль подвижных клеток крови и тканей сформулирована фагоцитарной теорией иммунитета. Микрофаги и макрофаги имеют общее миелоидное происхождение от полипотентной стволовой клетки, которая является единым предшественником грануло- и моноцитопоэза. Все фагоцитирующие клетки характеризуются общностью основных функций, сходством структур и метаболических процессов. Наружная плазматическая мембрана отличается выраженной складчатостью и несет множество специфических рецепторов и антигенных маркеров. Фагоциты снабжены высокоразвитым лизосомным аппаратом. Активное участие лизосом в функциях фагоцитов обеспечивается способностью их мембран к слиянию с мембранами фасготом или с наружной мембраной. В последнем случае происходят дегрануляция клеток и сопутствующая секреция лизосомальных ферментов во внеклеточное пространство. Фагоцитам присущи 3 функции:
1) защитная – связанная с очисткой организма от инфекционных агентов, продуктов распада тканей и т. д.;
2) представляющая – заключающаяся в презентации антигенных эпитопов на мембране;
3) секреторная – связанная с секрецией лизосомальных ферментов других биологически активных веществ.
В соответствии с перечисленными функциями различают следующие стадии фагоцитоза:
1) хемотаксис – целенаправленное передвижение фагоцитов в направлении химического градиента хемоаттрактантов;
2) адгезия – опосредованная соответствующими рецепторами;
3) эндоцитоз – являющийся основной физиологической функцией фагоцитов.
Для распознавания и последующего поглощения имеет большое значение опсонизация объектов фагоцитоза. Опсонины, фиксируясь на частицах, связывают их с поверхностью фагоцитирующей клетки. Основными опсонинами являются компоненты активированного классическим или альтернативным путем комплемента (С3в и С5в) и иммуноглобулины класса G и М. Это делает клетку высокочувствительной к захвату фагоцитами и приводит к последующей внутриклеточной гибели и деградации. В результате эндоцитоза образуется фагоцитарная вакуоль – фагосома. Азурофильные и специфические гранулы нейтрофила и гранулы макрофагов мигрируют к фагосоме, сливаются с ней, выделяя в нее свое содержимое. Поглощение – активный энергозависимый процесс, сопровождающийся усилением АТФ-генерирующих механизмов – специфического гликолиза и окислительного фосфорилирования в макрофагах.
В нейтрофилах существует несколько систем микробоцидности. Кислородозависимый механизм состоит в активации гексозо-монофосфатного шунта и повышении потребления кислорода и глюкозы с одновременным выбросом биологически активных нестабильных продуктов восстановления кислорода: перекиси водорода, супероксиданионов кислорода, гидроксильных радикалов ОН. Кислородонезависимый механизм связан с активностью основных катионных белков (один из них фагоцитин) и лизосомальных ферментов, изливающихся в фагосому при дегрануляции, – лизоцима, лактоферрина и кислых гидролиз.
Определение количества лейкоцитов
Метод подсчета в камере. Взятие и разведение крови производят пробирочным методом. В пробирку (лучше видалевскую) вносят 0,4 мл разводящей жидкости и 0,02 мл капиллярной крови. Полученное разведение практически считается равным 1: 20. В качестве разводящей жидкости обычно употребляют 3–5 %-ный раствор уксусной кислоты, подкрашенной метиленовым синим (уксусная кислота визирует эритроциты, метиленовый синий окрашивает ядра лейкоцитов). Перед заполнением камеры Горяева пробирку с разведенной кровью тщательно встряхивают. Камеру заполняют так же, как для подсчета эритроцитов.
Лейкоцитов гораздо меньше, чем эритроцитов (1–2 на большой квадрат), поэтому для точности подсчет производят в 100 больших квадратах (неразграфленных). Расчет: в 100 больших квадратах (1600 малых) сосчитано а лейкоцитов. Помня, что объем малого квадрата равен 14 000 мм3, а кровь разведена в 20 раз, рассчитывают количество лейкоцитов в 1 мкл крови: 4000 × 20 и делится на 1600 = = 1/2 × а. Практически для получения действительного содержания лейкоцитов в 1 мкл крови достаточно полученное при подсчете число разделить пополам и приписать два нуля. В среднем ошибка метода составляет ±7 %.
Более точным (ошибка 2–3 %) и совершенным является подсчет лейкоцитов с помощью электронных аппаратов. Подсчет лейкоцитов в счетчиках частиц производят по тому же принципу, что и эритроцитов. Предварительно кровь разводят и смешивают с каким-либо лизирующим эритроциты реактивом. В автоанализаторе «Техникон» в качестве такового применяют раствор уксусной кислоты, в аппаратах «Культер» и «Целлоскоп» – сапонин или сапоглобин, которые добавляют разведенными (1: 500, 1: 700) в изотоническом растворе хлорида натрия (6 капель на 20 мл разведения).
Подсчет лейкоцитарной формулы крови производят в окрашенных мазках периферической крови. Считать лучше ближе к концу мазка в самом тонком месте, не менее 200 клеток (исключение составляют выраженные лейкопении), а затем выводят процентное соотношение отдельных видов лейкоцитов. Подсчет рекомендуется производить в одном порядке: половину клеток считать в верхней, половину – в нижней части мазка, не заходя на самый край и середину, по зигзагу (3–4 поля зрения вдоль мазка, 3–4 поля под прямым углом к середине мазка, затем 3–4 поля в сторону параллельно краю, вновь под прямым углом вверх и так далее в одну сторону).
Приготовление мазков. Тщательно вымытым и обезжиренным предметным стеклом (его краем) прикасаются к капле крови на месте укола. Мазок делают шлифовальным стеклом, поставив его под углом в 45° к предметному стеклу впереди капли. Подведя стекло к этой капле, ждут, пока кровь расплывется вдоль его ребра, затем быстрым легким движением проводят шлифовальное стекло вперед, не отрывая от предметного раньше, чем иссякнет вся капля.
Правильно сделанный мазок имеет желтоватый цвет (тонкий), не достигает краев стекла и заканчивается в виде следа (усов).
Окрашивание сухих мазков производят после предварительной фиксации. Лучшая фиксация достигается в абсолютном метиленовом спирте (3–5 мин) или в смеси Никифорова из равных частей абсолютного этилового спирта и эфира (30 мин).
К основным гематологическим краскам относят метиленовый синий и его производное – азур I (метиленовый азуровый) и азур II (смесь равных частей азура I и метиленового синего), к кислым – водорастворимый желтый эозин.
1. Окраска по Романовскому – Гимзе. Краска Романовского – Гимзе (заводского приготовления) имеет следующий состав: азур II – 3 г, водорастворимый желтый эозин – 0,8 г, метиловый спирт – 250 мл и глицерин – 250 мл. Рабочий раствор краски приготавливают из Расчета 1,5–2 капли готовой краски на 1 мл дистиллированной воды. Краску наливают на мазок возможно более высоким слоем; длительность окраски – 30–35 мин. По истечении этого срока мазки промывают водой и высушивают на воздухе. При этом способе удается хорошо дифференцировать ядро, но гораздо хуже – нейтрофильную зернистость цитоплазмы, поэтому его широко используют для окраски мазка периферической крови.
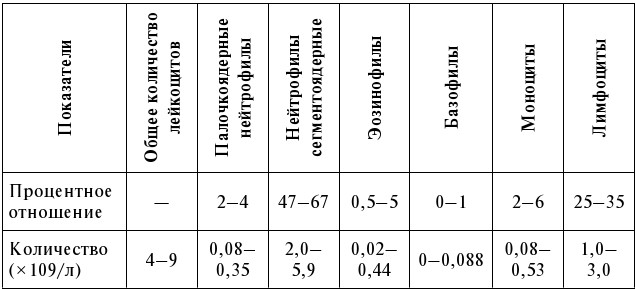
2. Комбинированная окраска Мая – Грюнвальда – Романовского – Гимзе по Паппенгему. На фиксированный мазок наливают пипеткой готовый краситель – фиксатор Мая – Грюнвальда, представляющий собой раствор эозинметиленового синего в метиленовом спирте, на 3 мин. Через 3 мин к покрывающей раствор краске добавляют равное количество дистиллированной воды и продолжают окрашивание еще 1 мин. После этого краску смывают и мазок высушивают на воздухе. Затем высушенный мазок докрашивают свежеприготовленным водным раствором краски Романовского в течение 8–15 мин. Этот метод считается наилучшим, особенно для окраски мазков костномозговых пунктатов (табл. 3).
Таблица 3
Нормальная лейкограмма
Увеличение числа лейкоцитов в периферической крови выше нормального уровня называют лейкоцитозом, уменьшение – лейкопенией. Лейкоцитоз (лейкопения) редко характеризуется пропорциональным увеличением (уменьшением) числа лейкоцитов всех видов, например лейкоцитоз при сгущении крови. В большинстве случаев имеется увеличение числа (уменьшение) какого-либо одного типа клеток. Увеличение или уменьшение числа отдельных видов лейкоцитов в крови может быть относительным или абсолютным в зависимости от общего содержания лейкоцитов – нормального, повышенного или пониженного. Изменение числа, соотношения отдельных форм и морфологии лейкоцитов зависит от вида и вирулентности возбудителя, характера, течения и распространенности патологического процесса, индивидуальной реакции организма.
Изменения лейкоцитов при патологии
Количественные изменения
Нейтрофилез (нейтрофилия) – увеличение содержания нейтрофилов выше 6 × 109/л крови. Нейтрофильный лейкоцитоз сопровождает бактериальные инфекции, интоксикации и заболевания, протекающие с некрозом ткани. Нейтрофилез наблюдается при сепсисе, перитоните, абсцессе, остеомиелите, пневмонии и многих других воспалительных заболеваниях. Кроме этого, нейтрофилез наблюдается в результате действия гистамина, препаратов наперстянки, применения кортикостероидов, при укусах ядовитых насекомых. Иногда наблюдаются лейкемоидные реакции – изменения крови реактивного характера, напоминающие лейкозы (лейкемии) по степени увеличения числа лейкоцитов или по морфологии клеток. Лейкемоидные реакции нейтрофильного типа описаны при злокачественных опухолях, особенно с множественными метастазами в костный мозг.
Снижение содержания нейтрофилов отмечается при хронических инфекциях, облучении, вирусных заболеваниях, приеме цитостатиков, В12-дефицитных анемиях, агранулоцитозе.
Эозинофилия – повышение уровня эозинофилов крови выше 0,4 × 109/л. Эозинофилия сопутствует аллергии, внедрению чужеродных белков и других продуктов белкового происхождения. При некоторых состояниях (эндокардите Леффлера, узелковом периартериите, лимфогранулематозе) могут наблюдаться гиперэозинофильные лейкемоидные реакции, как при хроническом лейкозе (50–70 % эозинофилов при количестве лейкоцитов 20–70 тыс.) с эозинофильной гиперплазией костного мозга и инфильтрацией тканей эозинофилами. Понижение числа эозинофилов может наблюдаться при воздействии кортикостероидов, адреналина, никотиновой кислоты, после приема антибиотиков, сульфаниламидных препаратов.
Базофилия – увеличение содержания базофилов в периферической крови, наиболее часто встречается при хроническом миелолейкозе и эритремии, а также при хроническом язвенном колите, некоторых кожных поражениях, при аллергических состояниях, заболеваниях системы крови, воспалительных процессах в печени, при длительном облучении малыми дозами радиации, сахарном диабете, в начале месячных у женщин.
Снижение количества базофилов отмечается при применении лучевой терапии, при острых лейкозах.
Моноцитоз – увеличение числа моноцитов выше 1,0 × 109/ л крови у взрослого. Моноцитоз является признаком хронического моноцитарного лейкоза. При легочном туберкулезе моноцитоз сопутствует острой фазе заболевания. Кроме этого он может наблюдаться при протозойных и вирусных инфекциях, развитии злокачественных заболеваний, инфекционном мононуклеозе.
Лимфоцитоз – увеличение содержания лимфоцитов выше 5 × 109/л крови. Лимфоцитоз сопровождает вирусные, некоторые хронические бактериальные инфекции, является характерной чертой хронического лимфолейкоза. Лейкемоидные реакции лимфатического типа отмечаются наиболее часто при инфекционном мононуклеозе, остром инфекционном лимфоцитозе, но возникают иногда при туберкулезе, сифилисе, бруцеллезе.
Он может возникать после тяжелого физического труда, в период затихания воспалительных процессов, во время месячных.
Лейкопения – уменьшение числа лейкоцитов в крови ниже 4,0 × 109/л, чаще бывает обусловлена снижением содержания нейтрофилов. Лейкопения (нейтропения) при одних инфекциях (брюшном тифе, паратифах, туляремии, некоторых вирусных инфекциях) выявляется закономерно, при других (подострый бактериальный эндокардит, инфекционный мононуклеоз, милиарный туберкулез) – в некоторых случаях. Факторы (ионизирующая радиация, бензол, цитостатические препараты), обладающие миелотоксическим действием, всегда вызывают лейкопению. Лейкопения (нейтропения) отмечается при недостаточности витамина В12 и фолиевой кислоты.
Агранулоцитоз – резкое уменьшение числа гранулоцитов в периферической крови (менее 0,75 × 109/л) вплоть до полного исчезновения, ведущее к снижению сопротивляемости организма и развитию бактериальных осложнений:
1) миелотоксический агранулоцитоз. Возникает в результате действия цитостатических факторов, зависит от их дозы и экспозиции, развивается обычно постепенно. Число лейкоцитов может падать очень резко, с нейтрофилами уменьшается содержание других лейкоцитов, ретикулоцитов. Миелотоксическому агранулоцитозу свойственно сочетание лейкопении с тромбоцитопенией и анемией, т. е. панцитопения;
2) к иммунным агранулоцитозам относят гаптеновый и аутоиммунный (при системной красной волчанке и некоторых других формах иммунной патологии), а также изоиммунный агранулоцитоз (у новорожденных, иногда после гемотрансфузий). Гаптеновый агранулоцитоз развивается обычно остро, падение числа нейтрофилов в периферической крови может произойти за несколько часов и закончиться полным их исчезновением из циркуляции. Лейкопения носит чаще более умеренный характер, причем гранулоцитопения может быть изолированной при сохранении лимфоцитов, ретикулоцитов и тромбоцитов. В костном мозге наблюдается уменьшение клеточных элементов за счет гранулоцитарного ростка, трепанат нередко оказывается достаточно клеточным.
Продолжительность агранулоцитоза разная: гаптеновый в большинстве случаев заканчивается через 1–2 недели при условии соответствующей терапии. Выход из агранулоцитоза характеризуется появлением в крови плазматических клеток, молодых гранулоцитов – метамиелоцитов и миелоцитов, моноцитов.
Аутоиммунный агранулоцитоз связывают с аутоантителами, обнаруживающимися в крови больных системной красной волчанкой и некоторыми другими заболеваниями и являющимися результатом снижения активности Т-супрессоров.
Изоиммунную нейтропению связывают с отсутствием в костном мозге зрелых гранулоцитов, отмечается иногда у новорожденных, что объясняется выработкой в организме матери антител (изоагглютининов) против лейкоцитов плода, проникновением этих антител через плаценту в кровь ребенка и разрушением гранулоцитов.
Эозинопения (менее 0,05 × 109/л) отмечается при введении аденокортикотропного гормона, при синдроме Кушинга, стрессовых ситуациях, при начальных фазах инфекционно-токсического состояния.
Лимфоцитопения (менее 1 × 109/л) у подростков и детей бывает связана с гипоплазией тимуса и сочетается с врожденной α-γ-глобулинемией, у взрослых наблюдается при лимфогранулематозе, распространенном туберкулезе лимфатических узлов, нередко наряду с нейтропенией, при системной красной волчанке, остром радиационном синдроме, при стрессе.
Снижение числа моноцитов (менее 0,09 × 109/л) имеет значение главным образом при оценке лимфоцитарно-моноцитарного соотношения при легочном туберкулезе.
Морфологические и биохимические изменения
Токсическая грануляция в нейтрофилах – грубая, темно-красного цвета зернистость, содержится в нейтрофилах (сегменто-ядерных, палочкоядерных, метамиелоцитах) при тяжелых инфекциях или токсических состояниях. У здорового взрослого человека часть гранул нейтрофилов не окрашивается по Романовскому – Гимзе, но при изменении цитоплазматического окружения, что отмечается при патологии, они становятся окрашенными, как лизосомы.
Тельца Деле – овальные или вытянутые образования (включения) светло-голубого или серого цвета в цитоплазме нейтрофильных лейкоцитов, обнаруживаемые при скарлатине, пневмонии, кори, ожогах и представляющие собой участки цитоплазмы, свободные от специфических гранул и богатые РНК.
Гиперсегментация нейтрофильных лейкоцитов – наличие более пяти сегментов в ядрах нейтрофилов, может отмечаться у здоровых людей как наследственная конституционная особенность, но также характерна для макрополицитов при дефиците витамина В12 и фолиевой кислоты.
Пельгеровская семейная аномалия лейкоцитов – доминантно наследуемое нарушение созревания, характеризующееся уменьшением сегментации ядер гранулоцитов при нормальной зрелой цитоплазме. Наиболее часто зрелые нейтрофилы содержат двухсегментное или несегментированное ядро, редко – трехсегментное. Иногда форма ядра бывает округлой или вытянутой и напоминает ядра молодых нейтрофилов (палочкоядерных, мета- и миелоцитов), однако отличается от них грубым пикнотичным темноокрашенным хроматином. Обычно отмечается гетерозиготное носительство аномалии с доброкачественным течением.
Характерной чертой синдрома Чедиака – Хигаси – редкого заболевания детей и подростков с аутосомно-рецессивным типом наследования – является наличие больших цитоплазматических включений (аномальных гранул) во всех типах клеток крови, за исключением мегакариоцитов. Эти включения в нейтрофилах и моноцитах содержат миелопероксидазу, кислую фосфатазу, а в лимфоцитах – PAS-положительный материал и представляют собой, по-видимому, гигантские лизосомы.
При хронической гранулематозной болезни детей предрасположенность к повторным гнойным инфекциям и формированию гранулем в органах обусловлена наследственным метаболическим дефектом гранулоцитов (а также моноцитов и гистиоцитов), заключающимся в неспособности клеток во время фагоцитоза к респираторному взрыву (окислению глюкозы в гексозомонофосфатном шунте) и формированию перекиси водорода из-за недостаточности НАДФ-Н-оксидазы. Это ведет к нарушению внутриклеточного поглощения бактерий (стафилококков, протеев и др.), которые сами неспособны генерировать перекись водорода. Для диагностики заболевания применяют тест восстановления нитросинего тетразолия.
LE-феномен (lupus erythematosus) наблюдается в процессе инкубации периферической крови больных системной красной волчанкой (СКВ) и некоторых других заболеваний аутоиммунной природы.
Положительный LE-тест (метод ротирования крови со стеклянными бусами в модификации Е. И. Новоселовой) включает следующие морфологические образования: LE-клетки – нейтрофильный лейкоцит, содержащий фагоцитированный гомогенный ядерный материал. Ядерное тело имеет округлую форму, окрашивается в ярко-красный цвет, занимает центральную часть клетки, оттесняя собственное ядро нейтрофила к периферии, причем клетка с включением выглядит в 1,5–2 раза крупнее обычной. Истинные LE-клетки необходимо отличать от так называемых tart-клеток, обычно моноцитов с фагоцитированным ядром; свободно лежащий ядерный материал (гематоксилиновые тела) – образование ядерной природы, округлой формы и величиной с 1–2 лейкоцита, по гомогенной структуре и ярко-красной окраске сходный с телами внутри LE-клеток; «розетки» – образования из нейтрофилов, кольцом окружающие ядерное тело.
Внеклеточные ядерные (гематоксилиновые) тела и розетки рассматривают как промежуточные этапы образования LE-клеток. Формирование LE-клеток зависит от LE-фактора, содержащегося в плазме крови и других жидкостях у больных СКВ и представляющего собой антинуклеарные антитела (главным образом к нуклеопротеину, в меньшей степени к гистону и ДНК) γ-глобулиновой природы.
Взаимодействие фактора с ядром лейкоцита ведет к деполимеризации ядерного хроматина, освобождению ядерного материала из клетки и последующему фагоцитозу его нейтрофильными лейкоцитами, причем для фагоцитоза необходимо участие комплемента.
LE-клетки находят в 80 % случаев СКВ, при ревматоидном артрите, активном гепатите, склеродермии и при лекарственных волчаночноподобных синдромах.


