
Евгений Комаровский
Справочник здравомыслящих родителей. Часть первая. Рост и развитие. Анализы и обследования. Питание. Прививки
1.13.8. Признаки нарушения познавательной функции
• 2–3 месяца – не проявляет особого интереса по отношению к матери;
• 6–7 месяцев – не поворачивает голову в сторону упавшего предмета;
• 8–9 месяцев – не проявляет интереса, когда с ним пытаются играть в прятки;
• 12 месяцев – не ищет спрятанный предмет;
• 15–18 месяцев – не проявляет интереса к причинно-следственным играм;
• 2 года – не разделяет окружающие объекты на категории (например, животные – это одно, машины – это другое);
• 3 года – не знает своего полного имени;
• 4 года – не может сказать, какая из двух линий короче, а какая длиннее;
• 4,5 года – не умеет последовательно считать;
• 5 лет – не знает названия букв, цвета предметов;
• 5,5 лет – не знает даты своего рождения и домашнего адреса.

1.14. Половое развитие
Средняя продолжительность периода полового созревания у мальчиков – 3–3,5 года, у девочек – около 4,5 лет.


Обратите внимание!
Сроки полового созревания весьма различны и обусловлены наследственностью, расовой и национальной принадлежностью, местом жительства, типом телосложения, характером питания.
Умеренным поводом для волнений[6] и реальным поводом для обращения к врачу является:
• у девочек – отсутствие признаков развития молочных желез к 13 годам и отсутствие месячных к 15 годам;
• у мальчиков – отсутствие увеличения яичек к 14 годам.

1.15. Режим
Сразу после рождения периоды сна и бодрствования, процессы поедания пищи и оправления физиологических нужд равномерно распределены в течение суток. Организм ребенка постепенно адаптируется к модели поведения окружающих его взрослых, как следствие – дитя предпочитает спать тогда, когда спят окружающие, и есть тогда, когда едят все вокруг. Подобная адаптация – процесс инстинктивный, обусловленный биологической целесообразностью.
Обратите внимание!
Режим ребенка – это его подчинение образу жизни взрослых.
Взрослые учат ребенка, сознательно навязывают ему модель поведения, оптимальную для гармоничной жизни семьи.
1.15.1. Средняя суточная потребность во сне у детей разного возраста
Новорожденный – 16 часов
6 месяцев – 14,5 часов
12 месяцев – 13,5 часов
2 года – 13 часов
4 года – 11,5 часов
6 лет – 9,5 часов
12 лет – 8,5 часов
18 лет – 8 часов

1.15.2. Элементы режима дня дошкольников
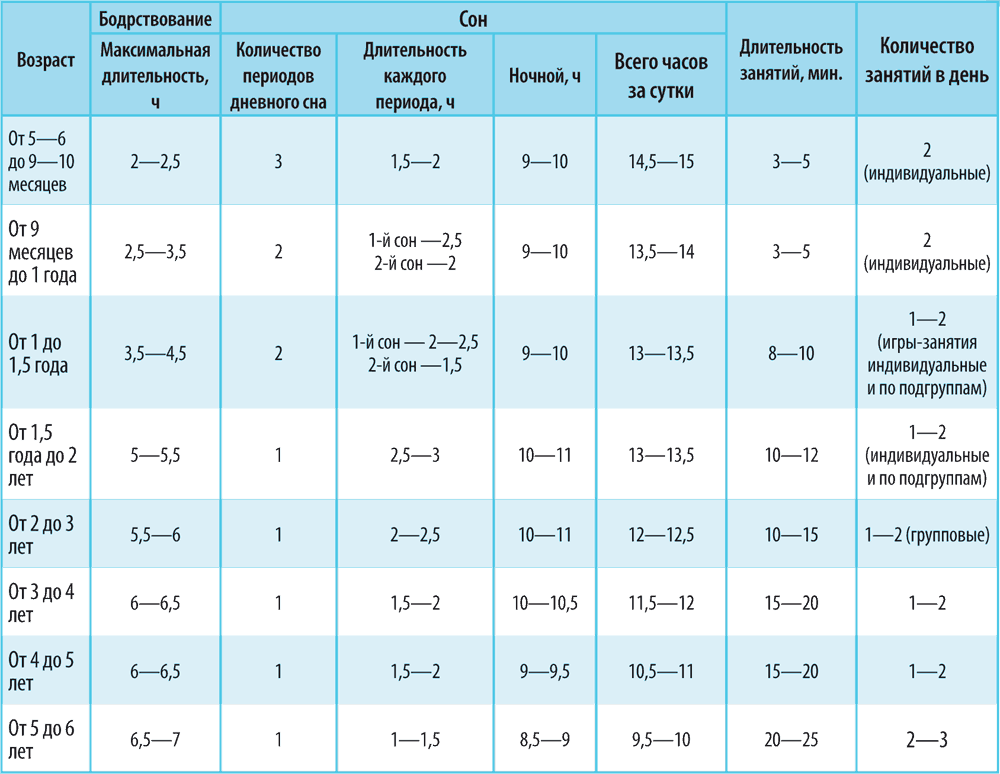

1.15.3. Элементы режима дня школьников


Глава вторая
Анализы и обследования
Когда наукой пользуются как должно, это самое благородное и великое из достижений рода человеческого.
Мишель Монтень

2.1. Клинический (общий) анализ крови
Кровь – это особая ткань[7] человеческого организма. Жидкая часть крови называется плазмой. В плазме находятся три вида клеток – эритроциты, лейкоциты и тромбоциты. Клетки эти получили название форменные элементы крови.
Таким образом, кровь – это плазма плюс форменные элементы.
Функции форменных элементов различны и разнообразны. Лейкоциты обеспечивают иммунную защиту, тромбоциты – свертываемость крови, эритроциты – транспорт кислорода и углекислого газа. Все форменные элементы находятся в крови в определенных количествах, обусловленных возрастом человека и состоянием его здоровья. Каждый конкретный форменный элемент – полноценная живая клетка, которая рождается в костном мозге и растет. Форменные элементы одного вида, например, эритроциты, могут отличаться друг от друга по размерам, степени зрелости и ряду других показателей. Способность костного мозга производить форменные элементы крови определенного качества и в определенных количествах тесным образом связана с состоянием здоровья вообще и с потребностью в конкретных клетках в частности. При потере крови будут активно рождаться эритроциты, при нагрузках на систему иммунитета – лейкоциты.
Количественные и качественные свойства форменных элементов крови являются чрезвычайно информативными показателями, характеризующими состояние здоровья человека. Оценка этих свойств – главная задача клинического анализа крови.
Таким образом, клинический анализ крови – это не один какой-то показатель, а совокупность совершенно определенных исследований.
Перечень этих исследований вполне конкретен, он утвержден медицинским начальством, и врач любого лечебно-профилактического учреждения, выписывая направление на клинический анализ крови, совершенно точно знает, какие показатели он обнаружит в бланке, доставленном из лаборатории.
Поскольку клинический анализ крови – самый распространенный вариант лабораторного обследования, Министерство здравоохранения утвердило форму соответствующего бланка, который заполняется сотрудниками лаборатории и содержит строго определенный перечень показателей.
В подавляющем большинстве случаев бланк клинического анализа крови ориентировочно выглядит так, как показано на рисунке.
Несколько важных моментов до того, как мы начнем рассматривать конкретные элементы клинического анализа крови.
• В бланке анализа крови есть графа «Норма». Обращаем внимание: нормы у взрослых и детей могут существенно отличаться. Специального бланка детского клинического анализа крови не существует, а нормы, отраженные в документе, – это нормы взрослого человека.
• Кровь для анализа берут двумя способами – из вены с помощью шприца или, уколóв палец, с помощью специальных пробирок и тонких стеклянных трубочек. В первом случае речь идет о венозной крови, во втором – о капиллярной. Теоретически венозная и капиллярная кровь несколько отличаются друг от друга, но выявить эту разницу на практике удается далеко не всегда.
• Опять-таки теоретически показатели клинического анализа крови могут отличаться в зависимости от того, в какое время суток была взята кровь, а также иметь связь с едой. Так, количество эритроцитов несколько выше после сна, а количество лейкоцитов – после еды. На этом основании рекомендуется брать кровь утром и натощак, но это правило не является строго обязательным, скорей рекомендательным[8].
• Тем не менее в ситуации, когда за непродолжительное время (в течение одной болезни) делается несколько анализов крови для сравнения показателей, очень важно стремиться к тому, чтобы исследования эти проводились в одинаковых условиях: чтобы кровь во всех случаях была либо венозной, либо капиллярной, чтобы пациент был либо сытый и бодрый, либо сонный и голодный и т. д.

• Капиллярную кровь для клинического анализа крови берут обычно из подушечки безымянного (IV) пальца руки. Для этого используют иглу особой формы – скарификатор. Скарификатор должен быть одноразовым, индивидуально упакованным, стерильным.
• Более сложное устройство для взятия крови из кончика пальца – ланцет. Это приспособление из пластика, часто похожее на авторучку: внутри – пружинка, нажали кнопочку – выскочила на строго определенную глубину очень острая иголка. Особая заточка иглы приводит к тому, что боль минимальна, а кровотечение достаточное для того, чтобы ребенка долго не мучить. Главный недостаток ланцетов – они многократно дороже скарификаторов.

2.1.1. Гемоглобин, эритроциты и К°
Итак, перед нами результат анализа – много непонятных слов и цифр. Но первое слово всем известное – гемоглобин.
2.1.1.1. Гемоглобин
Гемоглобин (Hb) – особый белок, который находится внутри эритроцитов. Главная и уникальная особенность этого белка в том, что он легко соединяется и легко расстается с газами крови: соединился в легких с кислородом, доставил этот кислород тканям, там загрузился углекислым газом, углекислый газ доставил в легкие, разгрузился, опять соединился с кислородом и т. д. В состав гемоглобина входит особый небелковый компонент – гем, который содержит железо. Именно гем придает гемоглобину, эритроцитам, крови красную окраску.
В ходе определения количества гемоглобина выясняют, сколько грамм гемоглобина содержится в одном литре крови. Т. е. единица измерения – грамм на литр (г/л).
У взрослых имеет место четкое различие в количестве гемоглобина между мужчинами и женщинами. У детей такой закономерности нет, так что нормы для мальчиков и девочек одинаковые. В то же время принципиальная особенность именно детей состоит в том, что у новорожденного ребенка гемоглобина и эритроцитов очень много. Сразу после рождения начинается распад «лишних» эритроцитов, и этот процесс длится 2–3 недели.

2.1.1.2. Эритроциты
Эритроциты – основные клетки крови (их в крови намного больше, чем всех других форменных элементов вместе взятых). Сколько всего штук эритроцитов содержится в одном литре крови? Это основной вопрос. Чтобы на него ответить, определенный, очень небольшой, но точно отмеренный объем крови помещают в специальную емкость и подсчитывают количество эритроцитов с помощью микроскопа. Потом пересчитывают полученный результат из расчета на 1 литр. Получают число с двенадцатью нулями. Количество нулей всегда одинаково, а результатом исследования являются предшествующие нулям цифры.
Повышение уровня гемоглобина и эритроцитов выше нормы возможно при очень редких болезнях системы кроветворения, но в подавляющем большинстве случаев является следствием сгущения крови из-за дефицита жидкости в организме (рвота, понос, потливость и т. д.).
Снижение уровня гемоглобина и эритроцитов – однозначный признак самых разнообразных анемий[9].
Анемии могут быть обусловлены:
• кровопотерей;
• нарушением продукции эритроцитов;
• разрушением эритроцитов.
2.1.1.3. Среднее содержание гемоглобина в эритроците. Цветовой показатель
Подсчитать это количество несложно – надо взять количество гемоглобина в литре и разделить на количество эритроцитов в том же литре. Получится показатель нормы – 30–35 пг[10]. Похожее по смыслу исследование – определение цветового показателя.
Цветовой показатель рассчитывается по особой формуле, в которой помимо полученных результатов учитываются и показатели нормы. Фактически полученные цифры количества гемоглобина и количества эритроцитов делятся на нормальные цифры. Если полученные цифры равны норме, то цветовой показатель равен единице.
2.1.1.4. Гематокрит
Гематокрит (Ht) – очень важный и очень информативный показатель. Он характеризует соотношение между объемом плазмы и объемом форменных элементов.
Это объяснение выглядит сложным только на первый взгляд. Позволим себе не вполне корректную для справочника, но понятную аналогию. Представьте себе литр вишневого компота. Жидкость – плазма, вишенки – форменные элементы. Количество вишенок бывает разным, и это определяет густоту компота. Какой объем занимают вишенки, если выпить компот? Вот это количество и будет, скажем так, гематокрит компота. Ну а гематокрит крови – это, по сути, показатель густоты крови.
Гематокрит – наиболее информативно характеризует густоту крови; повышается при ее сгущении, понижается при разжижении. О причинах сгущения крови мы уже говорили (2.1.1.2).
2.1.1.5. Ретикулоциты
Ретикулоциты – это молодые эритроциты. Они слегка отличаются от зрелых. Появление новых эритроцитов – процесс постоянный, и присутствие ретикулоцитов – не признак болезни: они в крови есть всегда и в совершенно определенном количестве, которое зависит от того, насколько высока в настоящее время потребность организма в новых эритроцитах. Поскольку на каждую тысячу эритроцитов приходится от 5 до 12 ретикулоцитов, нормальный показатель измеряют не в процентах, а в промилле[11].
* * *
Предварительные итоги.
Все рассмотренные показатели имеют отношение к исследованию лишь одного из трех видов форменных элементов – к эритроцитам.
Напомним, что снижение гемоглобина и количества эритроцитов может быть следствием кровотечения, проявлением различных анемий, может наблюдаться при любой длительной и (или) тяжелой болезни.
Принципиальный момент!!!
При перегреве, потливости, рвоте, поносе, повышении температуры тела и учащенном дыхании организм ребенка теряет жидкость. Следствие этого – сгущение крови, что проявляется прежде всего повышением гематокрита и увеличением количества гемоглобина и эритроцитов – ведь показатели эти подсчитываются в литре крови, а коль скоро кровь гуще, так в том же объеме и эритроцитов, и гемоглобина станет больше.
В приведенной ниже таблице даны средние возрастные показатели для уже рассмотренных нами параметров клинического анализа крови. Для гемоглобина, эритроцитов и ретикулоцитов в скобках приведен допустимый интервал нормы.
Гемоглобин, гематокрит, цветовой показатель, эритроциты, ретикулоциты – средние возрастные показатели

2.1.2. Тромбоциты
Тромбоцит – главная клетка системы свертывания крови. Количество тромбоцитов подсчитывается примерно так же, как и количество эритроцитов. Единица измерения аналогичная – штук на литр крови.
Границы нормальных показателей варьируются в достаточно широких пределах – от 100×109/л до 400×109/л. Снижение уровня тромбоцитов приводит к возникновению кровотечений, но снижение это должно быть выражено весьма существенно – ниже, чем 50×109/л.
Состояние, при котором уровень тромбоцитов снижается ниже нормы, получило название тромбоцитопения.
Тромбоцитопения может быть врожденной, может развиваться при болезнях системы кроветворения, печени, селезенки, при дефиците витамина В12, при лучевой болезни.
Повышение уровня тромбоцитов – тромбоцитоз – явление редкое, чаще всего возникает в периоде выздоровления после острых кровотечений.

2.1.3. Лейкоциты и лейкоцитарная формула
Лейкоциты – форменные элементы крови, представляющие систему иммунитета.
Начинается исследование с подсчета общего количества лейкоцитов. Правила и техника стандартные: берут небольшой, но точно отмеренный объем крови, помещают в специальную емкость и подсчитывают количество лейкоцитов с помощью микроскопа.
Итоговое число и есть количество лейкоцитов в одном литре крови. Очень важная и принципиальная особенность детского организма – количество лейкоцитов у ребенка в среднем намного больше, чем у взрослого. Это объясняется тем фактом, что дети находятся в постоянном и активном процессе формирования иммунитета. Неудивительно, что приведенная в стандартном бланке анализа крови взрослая норма 4–9×109/л является поводом для многочисленных родительских волнений, поскольку для ребенка 4×109/л – это почти всегда мало, а 10×109/л – почти всегда нормально.
К возрастным нормам мы еще вернемся в итоговой таблице, а сейчас познакомимся с двумя распространенными медицинскими терминами:
лейкоцитоз – повышение уровня лейкоцитов выше нормы;
лейкопения (синоним – лейкоцитопения) – снижение уровня лейкоцитов ниже нормы[12].
Лейкоцитоз возникает при острых инфекциях, особенно при инфекциях бактериальных, при гнойных воспалительных процессах, при кислородной недостаточности и еще десятках самых разнообразных причин.
Лейкопения высоковероятна при вирусных инфекциях, при тяжелых инфекционных и токсических состояниях, которые сопровождаются угнетением костного мозга, при некоторых бактериальных инфекциях, при лучевой болезни, при… опять-таки десятках самых разнообразных причин.
Информация о количестве лейкоцитов способна обратить внимание на серьезность ситуации, охарактеризовать состояние иммунитета, внести определенную ясность в диагностический процесс. Но для понимания сути происходящего, для уверенности в диагнозе этого в большинстве случаев недостаточно.
Лейкоциты – это общее название самых разнообразных клеток. Все эти клетки относятся к системе иммунитета, но отличаются друг от друга как по внешнему виду, так и по выполняемым функциям.
Лейкоцит, который борется с вирусом, очень серьезно отличается от лейкоцита, атакующего бактерии. А это позволяет сделать очень важные выводы: много борцов с вирусами – вирусная инфекция, много борцов с бактериями – бактериальная.

Девять строчек в бланке клинического анализа крови книзу от слова «лейкоциты» – это перечень различных форм лейкоцитов, которые могут быть обнаружены в крови.
После взятия крови делается мазок – кровь наносится на стеклышко и рассматривается с помощью микроскопа. Врач-лаборант подсчитывает количество лейкоцитов каждого вида[13].
Процентное соотношение различных видов лейкоцитов в крови получило название лейкоцитарной формулы.
Процесс, когда врач рассматривает мазок крови и определяет видовую принадлежность лейкоцитов, – это подсчет лейкоцитарной формулы.

* * *
Для правильной интерпретации показателей клинического анализа крови осталось узнать, какие виды лейкоцитов бывают, чем каждый такой вид занимается и какие выводы можно сделать, обнаружив увеличение или уменьшение количества лейкоцитов конкретного вида.
2.1.3.1. Нейтрофилы
Внутри каждого нейтрофила есть особые зерна (гранулы). В них содержатся многочисленные разнообразные активные ферменты[14], способные разрушать бактерии и вирусы. Когда где-либо возникает участок воспаления, нейтрофилы быстро обнаруживают этот участок и активно движутся в его направлении. Особую активность нейтрофилы проявляют по отношению к бактериям. Чем более выражен бактериальный воспалительный процесс, тем больше процентное содержание нейтрофилов в лейкоцитарной формуле.
Нейтрофилы различаются по степени зрелости.
Полноценный нейтрофил – зрелая клетка – называется сегментоядерным нейтрофилом. Чтобы созреть (процесс созревания нейтрофилов происходит в костном мозге) и вырасти в полноценного защитника, нейтрофил проходит ряд превращений.
Беспомощный и безопасный нейтрофил называется миелоцитом. Миелоцит подрастает и превращается в юного[15] нейтрофила – метамиелоцита. Метамиелоцит растет и, в свою очередь, превращается в палочкоядерного нейтрофила. Палочкоядерный нейтрофил не так быстр и не так опасен для бактерий, как зрелый сегментоядерный нейтрофил. Но, тем не менее, это уже вполне реальный защитник человеческого организма.
В здоровом состоянии защиту иммунитета обеспечивают зрелые сегментоядерные нейтрофилы и совсем немного палочкоядерных. Это видно и в приведенном бланке анализа крови: сегментоядерных нейтрофилов 47–72 %, а палочкоядерных 1–6 %.
Когда начитается болезнь, на помощь сегментоядерным нейтрофилам приходит всё больше палочкоядерных. И чем активнее бактерии, чем больше нагрузка на иммунитет, тем больше в крови палочкоядерных нейтрофилов. При еще более серьезной нагрузке в крови появляются метамиелоциты. А миелоциты появляются при чрезвычайно тяжелых болезнях.
В норме и при нетяжелых болезнях ни миелоцитов, ни метамиелоцитов в крови не бывает.
И последнее. Повышение количества нейтрофилов в крови обозначается термином «нейтрофилез», уменьшение – «нейтропения».
2.1.3.2. Эозинофилы
Как и нейтрофилы, содержат гранулы-ферменты. Но обезвреживают не бактерий, а иммунные комплексы. В крови эозинофилов немного: у здорового ребенка, как правило, не более 1–4 %. Количество эозинофилов заметно увеличивается (эозинофилия) при аллергических и паразитарных болезнях, при некоторых заболеваниях кожи и кишечника.
Эозинофилия характерна в ситуациях, когда начинается выздоровление после тяжелых инфекций, особенно бактериальных. В начале такой болезни имеют место лейкоцитоз и нейтрофилез, а эозинофилы практически исчезают. Потом количество лейкоцитов и нейтрофилов начинает уменьшаться, а эозинофилы появляются.
2.1.3.3. Базофилы
Редко встречающаяся форма лейкоцитов: их количество в крови не превышает 1 % независимо от возраста человека. До настоящего времени функции базофилов не до конца изучены. Известно, что они также содержат гранулы, участвуют в процессах свертывания крови и в аллергических реакциях.
Увеличение количества базофилов (базофилия) встречается нечасто и при довольно редких болезнях. Общепринято, что если в крови базофилы не обнаружены, то это не имеет никакого диагностического значения.
2.1.3.4. Лимфоциты
Лимфоциты, как и нейтрофилы, тоже бывают разными, но разницу эту невозможно установить с помощью микроскопа, поскольку принципиальных внешних отличий нет. Все лимфоциты активно участвуют в многочисленных иммунных реакциях, обеспечивая нормальное функционирование общего и местного иммунитета – обнаружение, распознание и разрушение антигенов, синтез антител и др.
Потребность детей в упомянутых иммунных реакциях очень высока. Неудивительно, что в анализе крови ребенка главный и чаще всего встречающийся лейкоцит – это именно лимфоцит. Уровень лимфоцитов максимален, ориентировочно, с месячного возраста и до двух лет. После двух лет численность лимфоцитов начинает медленно уменьшаться, к 4–5 годам количество лимфоцитов сравнивается с количеством нейтрофилов, но даже у подростка в 15 лет лимфоцитов все равно больше, чем у взрослого человека.
Лимфоцитоз, т. е. увеличение числа лимфоцитов, характерен для многих детских инфекций, прежде всего для вирусных инфекций. При вирусных инфекциях повышение уровня лимфоцитов обычно длительное – 2–3 недели, иногда 1–2 месяца.







