
Андрей Харитонов
Эффективная диета при вздутии и боли в животе
Дизайнер обложки Алина Сергеевна Степаненко
Корректор Владимир Леонардович Ларин
© Андрей Харитонов, 2021
© Ирина Волкова, 2021
© Алина Сергеевна Степаненко, дизайн обложки, 2021
ISBN 978-5-0053-0347-9
Создано в интеллектуальной издательской системе Ridero
ВВЕДЕНИЕ
Отечественную гастроэнтерологию сегодня сложно представить без рекомендаций по питанию. Лечебные столы и номерные диеты ― непременные назначения многих специалистов, занимающихся лечением расстройств пищеварительной системы. Открою страшную тайну: Я НЕ ЛЮБЛЮ ДИЕТЫ. Именно так, крупными буквами. Да-да, проработав без малого 15 лет врачом-диетологом стационара и примерно столько же гастроэнтерологом, я честно признаюсь в том, что не испытываю перед лечебным питанием благоговейного трепета. Более того, считаю, что в большинстве случаев используемые в гастроэнтерологии «лечебные столы» являются слишком жесткими, а ограничения в питании при их соблюдении ― избыточны и бесполезны.
Конечно, всегда есть исключения. Разве кто-то станет отрицать, что в лечении целиакии главным инструментов в руках гастроэнтеролога является аглютеновая диета? А сахарный диабет, подагра и другие обменные заболевания, при которых диета оказывается важным элементом лечения? Все дело в том, что эффективность диеты при этих патологических состояниях не просто описана, но еще и доказана клиническими исследованиями, результаты которых зафиксированы в рекомендациях ведущих экспертных сообществ. А кто-то изучал эффективность диеты №4 по Певзнеру при болезни Крона и язвенном колите? Вот то-то и оно, что нет.
Я немного отвлекся. Итак, я не люблю лечебные столы, не люблю назначать их пациентам, и в то же время решил написать книгу по диете со сложным нерусским названием «low-FODMAP». Что это такое, и почему название этой диеты звучит именно так, расскажу в одной из следующих глав. Сейчас же хочу вспомнить, как именно мне в голову пришла такая идея, и почему к этой диете вообще возник интерес.
Впервые я познакомился с диетой «low-FODMAP» при подготовке рекомендаций по образу жизни и питанию пациентов с воспалительными заболеваниями кишечника несколько лет назад. Русскоязычных сайтов, рассказывающих про этот рацион питания, нашлось очень мало. Более подробную информацию можно было найти на специализированных форумах, где пациенты с болезнью Крона и язвенным колитом делились друг с другом ссылками на результаты исследований по диете «low-FODMAP».
Спустя два года, когда ко мне на прием стали регулярно приходить пациенты со вздутием живота и синдромом раздраженного кишечника, я вспомнил, что эта диета показала эффективность в лечении обоих заболеваний. Точнее, в уменьшении выраженности симптомов, что для больных данной категории уже неплохой результат. В этот раз мой поиск на просторах Интернета охватил большое количество англоязычных сайтов и несколько новых источников на русском языке. Результатом стал достаточно большой перечень продуктов, разрешенных и запрещенных диетой «low-FODMAP». Перечень, с которым я, по большому счету, не умел работать. По сути, этот список мало отличался от отрывных листков с лечебными столами, которые в массовом порядке выдаются врачами на приеме и которые пациенты быстро выбрасывают как непригодные к использованию. «А чем мои рекомендации будут отличаться от листка с диетой №4?», ― подумал я, и еще внимательнее стал изучать диету.
Оказалось, что различные сайты и форумы приводят лишь списки продуктов, не давая информации о том, что с ними делать. О принципах соблюдения диеты, о роли количества продуктов и влиянии их компонентов на симптомы желудочно-кишечных заболеваний я узнал лишь обратившись к первоисточнику. К тем самым ученым, которые диету low-FODMAP разработали еще в 2005 году. В течение месяца я переводил с английского и писал, писал и переписывал текст этой диеты для своих пациентов и коллег. Результатом стала статья, которая должна помочь пациенту сориентироваться в диете low-FODMAP после короткого разъяснения ее сути врачом на приеме.
Увы, размеры статьи не позволили включить в нее всю необходимую информацию. Возникла идея написать книгу по диете low-FODMAP, которая позволила бы пациентам правильно и эффективно ее соблюдать. Смею надеяться, что у авторского коллектива это получилось неплохо. Мы не хотели писать слишком сложно, но и постарались избегать примитивного описания процессов, происходящих в желудочно-кишечном тракте человека. Там, где это, по нашему мнению, было необходимо, добавлены ссылки на результаты научных исследований и рекомендации международных сообществ. Итак, начинаем!
А. Г. Харитонов
Глава 1, в которой рассказывается об истории создания диеты «low-FODMAP» и ее применении при заболеваниях органов пищеварения
А. Г. Харитонов
Давно известно, что некоторые продукты питания вызывают желудочно-кишечные симптомы: повышенное газообразование, диарею, боль в животе и т. д. Об этом знают не только врачи, но и лица без медицинского образования. Спросите человека, многие годы страдающего, например, от вздутия живота, и он в ту же секунду выдаст перечень продуктов, которые усиливают неприятные симптомы. Молоко и крестоцветные овощи, бобовые и орехи, некоторые фрукты и хлеб (особенно пшеничный и ржаной) ― вот лишь небольшой список газообразующих продуктов. Учащение стула может возникнуть при употреблении того же молока или, например, персиков, нектаринов, черешни, сливы.
Долгое время врачи различных специальностей просто рекомендовали пациентам с желудочно-кишечными симптомами взять и исключить эти продукты из рациона. «Везунчикам» советовали всего лишь пореже их есть. Однако в основе подобных рекомендаций лежал эмпирический подход, поскольку не были известны вещества, вызывающие появление неприятных симптомов. Наконец, несколько десятилетий назад, с развитием технологий появилась возможность выявить компоненты пищи, «ответственные» за повышенное газообразование и учащение стула.
Еще в 1965 году было установлено, что непереносимость молочного сахара лактозы у взрослых людей может вызвать диарею. Сразу несколько публикаций на эту тему открыли важную страницу в гастроэнтерологии: развивающееся с возрастом снижение активности кишечного фермента лактазы приводит к нарушению всасывания молочного сахара с появлением симптомов ― вздутие живота, послабление стула, тошнота и т. д. Это состояние получило название лактазная недостаточность, или гиполактазия взрослых. Несколько позже появились тесты, позволяющие выявить лактазную недостаточность, включая водородный дыхательный тест, определение активности фермента в биоптате тонкой кишки и т. д.
Следующий распознанный «провокатор» гастроэнтерологических симптомов ― фруктоза, или фруктовый сахар. В 1978 году описаны четыре клинических случая исчезновения болей в животе и диареи у пациентов на диете с исключением фруктозы. В 1983 году водородный дыхательный тест с фруктозой показал, что у части детей диарея может быть связана с нарушением всасывания этого углевода. В начале 2000-х годов в результате исследований выявлена эффективность рациона с ограничением количества фруктозы у пациентов с синдромом раздраженного кишечника.
Фруктоолигосахариды (фруктаны) попали под прицел научного сообщества в 1987 году, когда вышла статья американского автора Tanni Stone-Dorshow о возможной роли этих углеводов в образовании кишечных газов. Ученый доказал, что фруктоолигосахариды, эти естественные подсластители, не всасываются в тонкой кишке и расщепляются толстокишечными бактериями с образованием водорода.
В 1990 году M. Ito с коллегами в своей публикации о влиянии «Oligomate-50» на микробиоту кишечника назвали вздутие живота наиболее значимым побочным эффектом галактоолигосахаридов (галактанов), входивших в состав этого пребиотического средства. Эти данные позднее были подтверждены более чем десятью исследованиями, авторы которых отмечали, что при употреблении галактанов наблюдается повышенное газообразование в толстой кишке.
Наконец, изучение воздействия на организм человека длительного употребления таких многоатомных сахарных спиртов, как ксилитол и маннитол в серии исследований в 60-х годах XX века продемонстрировало нередкое возникновение нарушений стула по типу диареи у испытуемых. Подобные же эффекты характерны и для еще одного многоатомного спирта ― сорбитола.
Эти, казалось бы, разрозненные данные, полученные в ходе исследований, разделенных десятилетиями, в конце концов были объединены. Группа авторов из австралийского университета Монаш в г. Мельбурн предложила использовать термин «FODMAP» в отношении описанных углеводов. FODMAP является акронимом из первых букв английских слов: ферментируемые (Fermentable) олигосахариды (Oligosassharides), дисахариды (Disassharides), моносахариды (Monosassharides) и (And) полиолы (Polyols). К олигосахаридам относятся фруктаны и галактаны, к дисахаридам ― лактоза, а фруктоза является моносахаридом. С многоатомными спиртами (маннитол, сорбитол и т. д.) мы уже познакомились ранее.
В 2005 году этими учеными была опубликована первая статья, посвященная гипотезе о возможном влиянии углеводов FODMAP на развитие болезни Крона. В публикации впервые прозвучал термин «диета low-FODMAP», т. е. рацион с низким содержанием FODMAP-углеводов (от англ. «low» ― низкий). С момента первого упоминания в научной прессе данной диеты прошло без малого 15 лет, и сейчас это одна из самых популярных в мире. Авторский коллектив не остановился на достигнутом: было создано целое научное направление для изучения многих вопросов, связанных с диетой low-FODMAP. Каково содержание ферментируемых углеводов в различных продуктах питания и какое их количество следует считать низким? Как правильно соблюдать диету и насколько она безопасна? Ответы на эти и другие вопросы мы получили благодаря усилиям десятков ученых и сотен их помощников.
В настоящее время накоплено достаточное количество научных данных, которые позволяют сделать вывод: диета с низким содержанием углеводов FODMAP может помочь в лечении некоторых гастроэнтерологических заболеваний. Каких именно? Давайте разберемся более детально.
Синдром раздраженного кишечника. Синдром раздраженного кишечника (СРК) – это хроническое заболевание, широко распространенное в мире: по данным исследований, СРК встречается в среднем у 15 человек из 100 жителей Земли. Основные жалобы, которые беспокоят пациента с СРК: боли в животе, нарушения частоты и консистенции стула (запор или диарея). Дополнительно может отмечаться избыточное газообразование, вздутие живота и т. д. Несмотря на недостаточность знаний о точной причине возникновения СРК, медицинской науке известен ключевой механизм развития боли при этом заболевании ― повышенная чувствительность нервных окончаний толстой кишки, из-за которой обычные стимулы воспринимаются как избыточные. Так, давление на стенки толстой кишки и ее растяжение газами и каловыми массами, которое в норме человеком никак не воспринимается, при СРК ощущается как боль. Болевой сигнал передается в центральную нервную систему (головной мозг), что, в свою очередь, может вызывать стимуляцию кишечника, изменяя его моторику, нарушая частоту и консистенцию стула.
Около 2/3 пациентов с СРК считают, что симптомы их заболевания усиливаются после приема пищи. Многим «опытным» пациентам с длительным течением болезни эмпирическим путем удалось установить продукты, приводящие к ухудшению. Некоторые люди с СРК вынужденно исключают почти все продукты питания, поскольку не могут точно выявить «провокаторов» болей в животе, нарушений стула и повышенного газообразования. Тем не менее, уже к началу 2000-х годов была накоплена информация о том, что пища с высоким содержанием лактозы и фруктозы, а также бобовые, капуста, яблоки, лук, пшеница, кофе и алкогольные напитки входят в перечень плохо переносимых и провоцирующих симптомы СРК.
Попытки исследовать «ограничительные» диеты при СРК предпринимались неоднократно. Увы, эффективность безглютеновой (аглютеновой) диеты так и не была доказана, противоречивые данные наблюдались в отношении без- и низколактозного рациона. На сегодняшний день такие диетологические подходы при лечении СРК не рекомендованы [1].
В конце 2000-х годов взоры ученых обратились к диете с низким содержанием ферментируемых углеводов, той самой диете low-FODMAP. К этому моменту имелось научное подтверждение влияния некоторых углеводов (например, фруктозы и лактозы) на симптомы СРК у части пациентов. Предполагалось, что использование рациона с низким содержанием углеводов FODMAP поможет облегчить состояние этих больных. С 2010 года было проведено более 20 исследований, посвященных эффективности диеты low-FODMAP у людей с СРК. Мета-анализ результатов клинических исследований был представлен в 2018 году [2]: эта диета уменьшает выраженность болей в животе и желудочно-кишечных симптомов в целом, а также улучшает качество жизни пациентов с СРК. Не удивительно, что очень быстро ведущие сообщества гастроэнтерологов стали рекомендовать диету low-FODMAP в качестве одного из способов коррекции симптомов при СРК [3, 4].
В чем же «виноваты» углеводы FODMAP? Какое действие они оказывают на желудочно-кишечный тракт человека с СРК? Известно, что эти углеводы плохо всасываются в тонкой кишке (фруктоза, лактоза, полиолы) или не всасываются вовсе (фруктаны и галактаны). Невсосавшиеся молекулы поступают в толстую кишку, где очень быстро расщепляются нормальными бактериями с образованием газов, прежде всего водорода. FODMAP-углеводы обладают высокой осмотической активностью: их продвижение по тонкой кишке приводит к перемещению жидкости в просвет кишечника, что служит причиной послабления стула вплоть до диареи. В результате увеличивается объем каловых масс, поступающих в толстую кишку. Каловые массы и образовавшийся газ растягивают стенку толстой кишки, а как мы уже знаем, у пациентов с СРК это провоцирует боль в животе (схема 1).
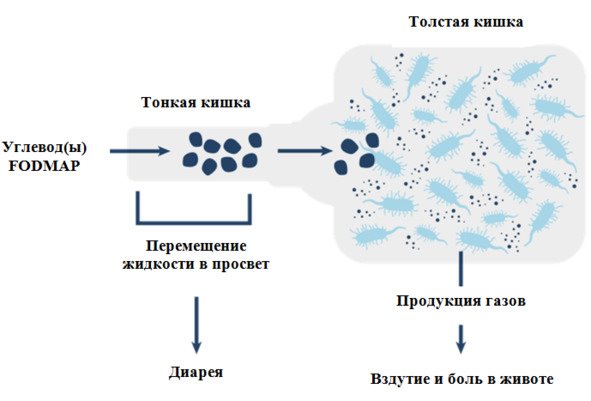
Схема 1. Возможные механизмы влияния FODMAP-углеводов на кишечник при СРК.
Симптомы воспалительных заболеваний кишечника (ВЗК), таких как болезнь Крона и язвенный колит, могут уменьшиться при соблюдении диеты low-FODMAP. Конечно, речь идет не об уменьшении количества крови в стуле или воспалительной активности. Современные руководства предлагают использовать этот рацион питания у пациентов с неактивным ВЗК, т. е. в фазу ремиссии. Возникает вопрос ― зачем? Дело в том, что у части лиц с ремиссией болезни Крона или язвенного колита могут наблюдаться боли в животе и нарушения стула, мало отличимые по характеру от симптомов СРК. На сегодняшний день считается, что существование СРК на фоне ремиссии ВЗК вполне возможно и встречается не так уж редко. Как правило, у таких больных в кишечнике зажили эрозии и язвы, практически нет признаков воспаления, однако их продолжают беспокоить диарея, боли в животе, вздутие живота и повышенное газообразование. Этим лицам может быть рекомендована диета со сниженным содержанием углеводов FODMAP, поскольку она уменьшает выраженность желудочно-кишечных жалоб [5].
Функциональное вздутие живота (ФВЖ) ― еще одно заболевание, при котором диета low-FODMAP может быть полезна. О ФВЖ говорят тогда, когда пациент длительно испытывает регулярное ощущение распирания живота, давления, скопления газа в кишечнике. Важное условие: при этом недостаточно данных для постановки других диагнозов (например, СРК, опухоли кишечника и т.д.). Вздутие живота очень распространено в современном мире: более 30% населения с той или иной регулярностью испытывает эти ощущения. Пациенты с СРК еще чаще встречаются с этим симптомом ― в 85—90% случаев. Увы, несмотря на это, контролируемых клинических исследований по эффективности диеты low-FODMAP при ФВЖ очень мало. Зато есть достаточно убедительных данных о том, что такая диета достоверно уменьшает выраженность вздутия живота у лиц с функциональными заболеваниями желудочно-кишечного тракта [6].
Наконец, в нескольких исследованиях доказана эффективность диеты low-FODMAP у пациентов с функциональной диспепсией (ФД). Это заболевание, с которым многие сталкивались и знакомы не понаслышке. Несмотря на то, что название заболевания может показаться новым, неизвестным, очень большое число людей в мире страдают от ФД. Согласно современному определению, ФД ― это комплекс жалоб, включающий в себя боль и чувство жжения «под ложечкой» (в надчревной области), ощущение переполнения там после еды и раннее насыщение, которые отмечаются у больного в течение трех последних месяцев и которые не могут быть объяснены органическими заболеваниями.
«Да это же симптомы хронического гастрита!» ― воскликнет опытный гастроэнтерологический пациент, и будет неправ. Современная гастроэнтерология уже давно разделяет ФД и хронический гастрит. Это два разных заболевания желудка, которые, однако, могут сочетаться у одного пациента. Диагноз «функциональная диспепсия» основан на симптомах (типичные жалобы, описанные выше) при исключении органических заболеваний (язвенная болезнь желудка, опухоли желудка и т. д.) Хронический гастрит ― диагноз исключительно морфологический, т. е. для того, чтобы его поставить, необходимо не просто выполнить эзофагогастродуоденоскопию (ЭГДС), но также взять кусочек слизистой оболочки желудка. Этот кусочек затем исследуют под микроскопом, после чего врач-патоморфолог делает заключение о наличии гастрита, его выраженности и виде (атрофический, аутоиммунный, гиперпластический и т. д.).
Итак, типичные симптомы «гастрита», который некоторых беспокоит с детства,― это на самом деле проявление ФД. В последние годы ученые активно изучают влияние рационов питания на симптомы заболевания. Установлено, что у части пациентов с ФД может быть эффективна диета low-FODMAP, которая уменьшает выраженность таких проявлений болезни, как чувство тяжести и переполнения, а также вздутие живота. Каким образом пациенту становится лучше после отказа от продуктов с высоким содержанием углеводов FODMAP, до сих пор не ясно. Да и доказательная база в виде клинических исследований на момент написания этой главы требует пополнения. Тем не менее, диету low-FODMAP многие специалисты рассматривают как перспективный инструмент лечения пациентов с ФД.
Возможно, этот «инструмент» будет полезен и больным с негастроэнтерологическими заболеваниями. Так, копятся сведения об использовании диеты low-FODMAP у лиц с рассеянным склерозом, фибромиалгией и другими патологическими состояниями. Возможно, уже в скором времени мы увидим рекомендации по использованию этого рациона в соответствующих руководствах.
Post scriptum. В процессе написания этой главы меня не оставляла мысль о том, стоит ли вообще использовать для обозначения диеты low-FODMAP английский вариант названия. Все же живем мы в России и привыкли даже иностранные термины адаптировать под русский язык. Акроним FODMAP, переведенный на русский язык, выглядел бы следующим образом: Ферментированные Олиго-, Дисахариды, Моносахариды И Полиолы, сокращенно ФОДМИП. Увы, емкое английское слово «low» в названии диеты заменить нечем. «Диета со сниженным содержанием углеводов ФОДМИП» приводит в уныние и пугает уже одним своим длинным названием. А с другой стороны, мы с вами живем в открытом мире, где очень важно говорить на одном общем, понятном всем языке. В медицине очень важно, чтобы врач из одной страны смог разобраться в диагнозах и назначениях коллеги даже с другого континента. Поэтому, пусть будет диета low-FODMAP!
Литература
1. Dionne J., Ford A.C., Yuan Y. et al. A systematic review and meta-analysis evaluating the efficacy of a gluten-free diet and a low FODMAPs diet in treating symptoms of irritable bowel syndrome // American Journal of Gastroenterology. – 2018. – Vol. 113. – P. 1290—1300.
2. Schuman D., Klose P., Lauche R. et al. Low fermentable, oligo-, di-, mono-saccharides and polyol diet in the treatment of irritable bowel syndrome: A systematic review and meta-analysis // Nutrition. – 2018. – Vol. 45. – P. 24—31.
3. Moayyedi P., Andrews C. N., MacQueen G. et al. Canadian Association of Gastroenterology clinical practice guideline for the management of irritable bowel syndrome (IBS) // Journal of the Canadian Association of Gastroenterology. – 2019. – Vol. 2. – P. 6—29.
4. Ивашкин В. Т., Шелыгин Ю. А., Баранская Е. К. и др. Клинические рекомендации Российской гастроэнтерологической ассоциации и Ассоциации колопроктологов России по диагностике и лечению синдрома раздраженного кишечника // Российский журнал гастроэнтерологии, гепатологии и колопроктологии. – 2017. – №5. – С. 76—93.
5. Zhan Y., Zhan Y.,Dai S. X. Is a low FODMAP diet beneficial for patients with inflammatory bowel disease? A meta-analysis and systematic review // Clinical Nutrition. – 2018. – Vol. 37. – P. 123—129.
6. Marsh A., Eslick E. M., Eslick G. D. Does a diet low in FODMAPs reduce symptoms associated with functional gastrointestinal disorders? A comprehensive systematic review and meta-analysis // European Journal of Nutrition. – 2016. – Vol. 55. – P. 897—906.




