Тамара Владимировна Парийская
Неотложные состояния у детей. Новейший справочник
Предисловие
Педиатрам «Скорой», «Неотложной помощи», врачам общей практики необходима справочная литература, позволяющая быстро сориентироваться в вопросах диагностики, лечения заболеваний детского возраста, особенно при оказании экстренной медицинской помощи тяжелобольному ребенку. В отечественной литературе проблемы оказания неотложной помощи представлены недостаточно полно. Сведения, опубликованные в переводной зарубежной литературе по этому вопросу, не всегда соответствуют реалиям отечественного здравоохранения.
Предлагаемый вниманию читателей краткий справочник по неотложным состояниям у детей написан на основании собственного большого клинического опыта и анализа современной литературы. В основу справочника положен не столько синхдромальный подход, сколько в основном нозологический принцип изложения клинического материала. Это позволило комплексно осветить проблемы этиологии, патогенеза, клиники и лечения наиболее часто встречающихся соматических заболеваний детского возраста, особенно их тяжелых форм, и при этом особое внимание уделить вопросам оказания неотложной помощи.
В главе I разобраны основные методы и подходы к диагностике заболеваний, наиболее распространенные и информативные, позволяющие быстро и правильно подойти к постановке диагноза, оценить тяжесть состояния больного и выбрать оптимальные методы лечения. Описаны также семиотика отдельных нозологических синдромов, их диагностика, неотложная помощь и лечение. Особое внимание уделено тяжелым, угрожающим состояниям, таким как дыхательная недостаточность, недостаточность кровообращения, острая почечная, печеночная недостаточность, судорожный и другие синдромы. Даны основные диагностические признаки неотложных состояний, основные направления дифференциальной диагностики, перечень минимально достаточных лечебных мероприятий.
Глава II посвящена заболеваниям детей периода новорожденности. В ней рассмотрены вопросы диагностики и лечения наиболее часто встречающихся заболеваний кожи, пупочной ранки. Большое внимание уделено диагностике и терапии наиболее тяжелого заболевания – сепсиса новорожденных.
Главы III–X содержат сведения о часто встречающихся соматических заболеваниях у детей. Подробно рассмотрены диагностика, интенсивная терапия и тактика врача при патологических процессах, сопровождающихся обструкцией дыхательных путей (бронхиальная астма, бронхиолит, круп). С современных позиций изложено лечение аритмии у детей, обращено внимание на необходимость тщательной их диагностики с использованием ЭКГ, так как лечение четко зависит от характера нарушений ритма. Эффективные мероприятия при желудочковых аритмиях могут оказать негативное действие при наджелудочковых аритмиях, и наоборот.
В главе III обсуждается одна из актуальных проблем педиатрии – респираторный дистресс-синдром, его патогенез, подходы к терапии.
В главе VIII кратко изложены физиологические механизмы свертывания крови и достаточно подробно, наряду с геморрагическими диатезами, описаны ДВС-синдром, его диагностика, клиника и неотложная помощь.
В главах XI–XII даны описания клиники и оказания первой помощи при укусах змей и рекомендации при оказании неотложной помощи в случаях местного и общего переохлаждения и перегревания.
В главе XIII приведен перечень фармакологических препаратов, используемых при оказании неотложной помощи и проведении интенсивной терапии, даны их краткая характеристика, возрастные дозы для детей и методы их применения.
Надеемся, что справочник по неотложной помощи будет полезен врачам-педиатрам «Скорой» и «Неотложной помощи», другим специалистам, оказывающим экстренную помощь детям. Авторы с благодарностью примут замечания и пожелания по его дальнейшему совершенствованию.
Глава 1
Семиотика и диагностика соматических заболеваний у детей
Общая семиотика
Основополагающими методами постановки диагноза многих заболеваний и оценки особенностей их лечения являются тщательно и целенаправленно собранный анамнез и систематически проведенное клиническое обследование больного ребенка.
Данные лабораторных анализов и инструментального обследования (рентгенологического, эндоскопического, электрокардиографического, ультразвукового и др.) позволяют подтвердить диагноз и более полно представить развитие заболевания.
Диагностические возможности лабораторных и инструментальных методов обследования постоянно расширяются, увеличивается объем получаемой информации, но их результаты должны оцениваться только в сопоставлении с данными клинического обследования, полученными при личном контакте врача с пациентом.
Анамнез
Анамнез включает в себя жалобы больного, историю начала и развития настоящего заболевания, историю роста и развития ребенка, историю семьи и условия жизни ребенка.
В анамнезе заболевания должны быть сведения о том, когда заболел ребенок, при каких обстоятельствах и как развилось заболевание, как протекало, какие были жалобы, какие были проявления заболевания (повышение температуры тела, озноб, сыпь, одышка, рвота, беспокойство и др.), и их изменения в динамике. Если ребенок получал лечение, то какие лекарственные препараты, в течение какого времени (особенно это важно уточнить в отношении применения антибиотиков, гормональных препаратов, мочегонных средств), их эффективность и возможные нежелательные последствия (аллергические реакции и др.).
Анамнез жизни включает сведения о родителях (возраст, состояние здоровья, условия жизни и др.), периоде новорожденности, грудном, дошкольном, школьном периодах. Чем младше ребенок, тем обычно более детально выясняются подробности раннего детства. Для характеристики периода новорожденности выясняют особенности течения беременности, родов, показатели физического развития новорожденного, сроки отпадания пуповины, закрытия пупочной ранки и др. При характеристике грудного периода большое внимание уделяется вскармливанию ребенка, психомоторному и физическому развитию. В анамнезе жизни детей старшего возраста желательно отразить особенности их поведения дома, в коллективе, успеваемость в школе, занятия физкультурой, спортом.
Подробно выясняются данные о перенесенных заболеваниях, особенностях их течения, лечения, наличие экссудативного диатеза и других проявлений аллергии, сведения о профилактических прививках, их сроках, реакции на них, о туберкулиновых пробах и их результатах.
Выясняются условия жизни ребенка, наличие неблагоприятных факторов (недостаточное пребывание на воздухе, длительный просмотр телепередач, нерегулярное питание, курение родителей и др.).
При ряде заболеваний необходим генеалогический анамнез.
Объективное обследование
Объективное обследование включает данные, полученные при осмотре, пальпации, перкуссии, аускультации. Начинается оно с оценки самочувствия и состояния больного.
Оценка самочувствия осуществляется путем расспроса матери или ребенка о беспокоящих его болях, других неприятных ощущениях, о сне, аппетите. Самочувствие может быть расценено как вполне удовлетворительное или неудовлетворительное.
Заключение о состоянии больного дается не только на основании оценки его самочувствия, но, главным образом, на основании данных, полученных при клиническом, лабораторном и инструментальном обследованиях. Состояние может быть расценено как удовлетворительное, средней тяжести, тяжелое и терминальное.
Обследование ребенка любого возраста включает оценку его физического и психомоторного развития.
Если больной находится в постели, обращают внимание на его положение. При некоторых заболеваниях дети принимают вынужденное положение (при тяжелом приступе бронхиальной астмы, выраженной недостаточности кровообращения больные лучше себя чувствуют в положении сидя с опущенными ногами).
Осмотр необходимо начать с оценки состояния кожных покровов и слизистых оболочек губ, полости рта, языка. Окраска кожных покровов, наличие сыпи, кровоизлияний, отеков и других патологических проявлений имеют большое значение в диагностике многих заболеваний.
Кожа здорового ребенка бледно-розового цвета, мягкая, эластичная.
Бледность кожи – один из частых симптомов, наблюдаемых при многих заболеваниях – анемии, интоксикации, сердечно-сосудистой патологии, вегетососудистой дистонии и др.
Цианоз кожи – синеватый или синий цвет кожи, возникающий при уменьшении насыщения гемоглобина кислородом. Наблюдается при нарушении легочной вентиляции (пневмония, инородные тела в дыхательных путях, круп, бронхиальная астма и др.), наличии патологических шунтов между правым и левым отделами сердца, между артериями и венами, при которых венозная кровь попадает в артериальное русло, минуя легкие (врожденные пороки сердца – тетрада Фалло, общий артериальный ствол и др.), сердечно-сосудистой недостаточности, увеличении концентрации гемоглобина в крови (полицитемия).
Слабовыраженный цианоз у детей первых месяцев жизни лучше всего виден в области стоп, пяток, ногтевых фаланг.
Желтушное окрашивание кожи возникает вследствие повышенной концентрации билирубина в крови, сочетается с желтушным окрашиванием склер. Наблюдается при гемолизе эритроцитов (гемолитических анемиях), заболеваниях печени (гепатиты, циррозы, атрезия желчевыводящих путей у новорожденных, закупорка желчных протоков камнями, глистами и др.).
Сыпи наблюдаются при многих инфекционных заболеваниях (скарлатина, корь, краснуха, ветряная оспа). При каждом заболевании имеют характерный вид, локализацию, последовательность высыпаний. Аллергические высыпания – крапивница, кольцевидная сыпь и др. Геморрагические сыпи – мелкоточечные – петехии, более крупные – экхимозы. Птехиальная сыпь типична для болезни Шенлейна – Геноха и менингококцемии, экхимозы появляются при болезни Верльгофа.
Отеки наблюдаются в коже и подкожной клетчатке. Могут быть общими (генерализованными) и локальными. Образование отеков связано с увеличением количества внеклеточной, внесосудистой жидкости. Отеки выявляются при осмотре визуально (в виде припухлостей кожи), пальпаторно (повышение плотности отечного участка кожи, при надавливании на него пальцем появляется ямка, которая очень медленно исчезает).
Общие отеки наблюдаются при сердечной недостаточности, заболеваниях почек. Локальные отеки, довольно плотные, наблюдаются при системной склеродермии; аллергический локальный отек Квинке, местные отеки – после укусов насекомых, змей; отек шеи – при токсической дифтерии и др.
Губы здорового ребенка ярко-розового цвета. При анемии они становятся бледными, при кислородном голодании (пневмонии, врожденных пороках сердца, сердечной и сосудистой недостаточности) – цианотичными, при интоксикациях и обезвоживании – ярко-красными, сухими, с трещинами.
Слизистая оболочка ротовой полости у здоровых детей розового цвета, блестящая. У детей грудного возраста наблюдаются поражение слизистой оболочки грибом Oidium albicans и развитие молочницы – появление многочисленных величиной с булавочную головку белых налетов, возвышающихся над уровнем слизистой оболочки и плотно прилегающих к ней. Мелкие налеты сливаются между собой и покрывают сначала отдельные участки, а затем всю слизистую оболочку языка, губ, десен, щек.
При осмотре языка обращают внимание на его величину, состояние слизистой оболочки, наличие налета.
Патологическое увеличение массы языка – макроглоссия – наблюдается при гипотиреозе, болезни Дауна.
Обложенность языка появляется при всех заболеваниях, сопровождающихся лихорадкой, заболеваниях желудочно-кишечного тракта, сухой язык – при обезвоживании.
При осмотре нёбных миндалин определяют их величину, наличие воспаления миндалин – ангины или тонзиллита. При катаральной ангине слизистая оболочка миндалин и дужек гиперемирована, миндалины нерезко увеличены. При фолликулярной ангине миндалины увеличены, гиперемированы, под слизистой оболочкой видны округлой формы желтовато-белые точки. При лакунарной ангине видны желтовато-белые налеты, повторяющие ход лакун. При фибринозной ангине миндалины сплошь покрыты беловато-желтым налетом. Флегмонозная ангина развивается при переходе воспаления на околоминдалиновую клетчатку. Процесс чаще односторонний, миндалина и окружающие ткани резко гиперемированы, отечны, открывание рта затруднено, резкие боли при глотании с иррадиацией в ухо, нижнюю челюсть.
Исследование функции сердечно-сосудистой системы следует начинать с обязательного определения пульса на обеих руках (на лучевой артерии) и ногах (на бедренной артерии), его частоты (табл. 1), характера (слабый, напряженный), формы (высокий, быстрый или медленный).
Таблица 1
Частота пульса у детей (А. Ф. Тур, 1955)
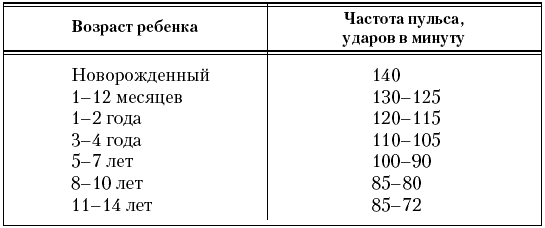
Учащение пульса – тахикардия – может быть физиологическим и наблюдаться при эмоциональном напряжении (радость, страх), физической нагрузке, в жаркую погоду, после еды. Патологическая тахикардия возникает при многих заболеваниях (лихорадка, анемия, сердечная недостаточность, тиреотоксикоз).
Урежение пульса – брадикардия – может наблюдаться у здоровых детей (во сне, у спортсменов) и при ряде заболеваний (аритмии, гипотиреоз и др.).
Аритмический пульс характеризуется различными временны́ми интервалами между пульсовыми ударами и наблюдается при экстрасистолии и др.
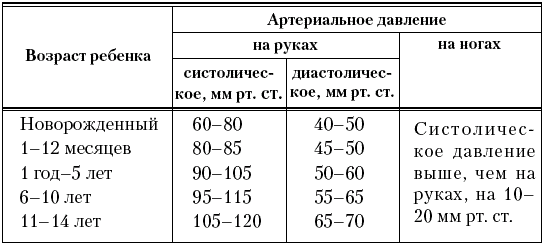
Артериальное давление измеряют на руках, по показаниям – на ногах. Полученные результаты сопоставляют с нормативами (табл. 2).
На величину артериального давления, измеряемого по методу Короткова, влияют ширина и длина манжеты – она должна покрывать 2/3 плеча, и длина ее должна быть в 1,5 раза больше окружности плеча.
Повышение артериального давления – гипертензия – у детей чаще вторичного характера и является симптомом какого-либо заболевания (заболевания сердечно-сосудистой системы, почек и др.). Повышение артериального давления на руках и понижение его на ногах – ведущий симптом коарктации аорты.
Таблица 2
Нормативные показатели артериального давления у детей (по данным аускультативного метода Короткова)
Снижение артериального давления – гипотензия (гипотония) – наблюдается при вегетососудистой дистонии, миокардитах, острой сердечной и сосудистой недостаточности.
При осмотре грудной клетки обращают внимание на ее конфигурацию, которая зависит от конституциональных особенностей телосложения, занятий физкультурой, спортом, состояния органов дыхания. С учетом конституции детей различают три формы грудной клетки: нормостеническую, гиперстеническую и астеническую.
Нормостеническая форма – пропорциональное развитие грудной клетки, коэффициент отношения переднезаднего диаметра к поперечному составляет 0,6–0,8. Плечи расположены горизонтально.
Гиперстеническая форма – грудная клетка имеет округлую форму, переднезадний диаметр увеличен, нижняя апертура больше верхней, ребра отходят от позвоночника почти под прямым углом, эпигастральный угол тупой.
Астеническая форма – грудная клетка имеет уплощенный вид, плечи покаты, лопатки неплотно прилегают к грудной клетке, иногда значительно выступают (крыловидные лопатки), эпигастральный угол острый.
Осмотр грудной клетки позволяет выявить ее деформации. Выбухание в области сердца – «сердечный горб» – абсолютный признак органического поражения сердца. Воронкообразная деформация выражается в значительном западении нижней части грудины, представляет собой врожденную аномалию развития, наблюдается при синдроме Марфана, различных дисплазиях.
Важным диагностическим признаком является наличие патологических пульсаций: эпигастральная – при перегрузке правых камер сердца; в области яремной ямки – при увеличении сердечного выброса в аорту или препятствии току крови в аорте; пульсация и расширение шейных вен – при увеличении кровонаполнения правого предсердия или затруднении оттока крови из него.
При пальпации грудной клетки можно оценить голосовое дрожание, оно лучше определяется, если ребенок произносит букву «р», у грудных детей – при плаче, крике. Усиление голосового дрожания происходит при уплотнении легочной ткани (сливных пневмониях) и при образовании полостей в легких. Ослабление его наблюдается при выпотных плевритах, пневмотороксе, отеках и др.
Пальпируя грудную клетку, можно выявить подкожную эмфизему – появляется характерное похрустывание.
Пальпация области сердца начинается с определения верхушечного толчка, его локализации, силы, распространенности. Верхушечный толчок появляется вследствие передачи на переднюю грудную стенку систолического удара сердца, и у многих детей он виден на глаз. В норме он совпадает с левой границей сердца, локализован, средней силы. Усиленный толчок приподнимает палец, пальпирующий толчок. Средней силы толчок можно легко найти, но палец он не приподнимает. Если толчок ослаблен, его нужно искать. Локализованный толчок пальпируется в одном межреберье, разлитой – в двух или более межреберных промежутках. Разлитой усиленный верхушечный толчок наблюдается при гипертрофии правого желудочка; усиленный, смещенный вниз – при гипертрофии левого желудочка.
При пальпации определяют дрожание грудной клетки – систолическое, совпадающее с фазой систолы желудочков, диастолическое – с фазой диастолы, систолодиастолическое. Наличие дрожания является абсолютным признаком порока сердца.
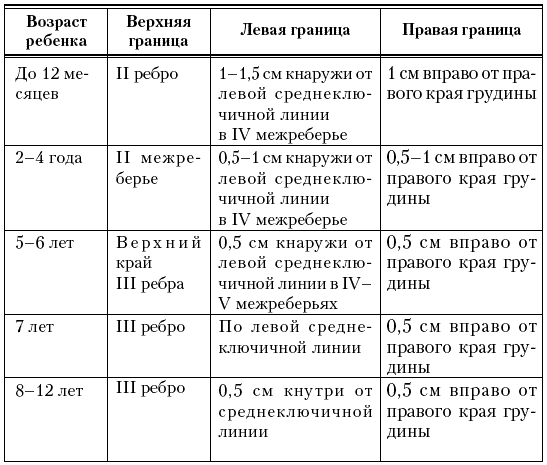
Перкуссия границ сердца. Границы относительной сердечной тупости в норме образованы: верхняя – левым предсердием и легочным стволом; левая – левым желудочком; правая – в основном правым предсердием (табл. 3). Для избежания ошибок при перкуссии сердца необходимо строго придерживаться определенных линий, по которым проводится исследование границ; левой парастернальной линии – для верхней границы; IV или V межреберного промежутка – для левой границы.
Аускультация сердца обязательно производится в четырех классических точках: в области верхушки сердца, в III межреберье слева от грудины (точка Боткина), во II межреберье слева и справа от грудины. По возможности выслушивают сердце в положении ребенка лежа и стоя (или сидя).
Таблица 3
Перкуторные границы относительной сердечной тупости у детей
При аускультации оценивают тоны и шумы сердца. В норме выслушиваются I и II тоны.
I тон образуется из следующих основных компонентов: клапанного (захлопывание и вибрация створок двух– и трехстворчатого клапанов), мышечного (сокращение желудочков и напряжение миокарда в начале систолы), сосудистого (вибрация стенок аорты и легочной артерии вследствие растяжения излившейся в них крови).
II тон образуется в результате захлопывания клапанов аорты и легочной артерии.
В норме I тон на верхушке громче II тона. II тон на легочной артерии (во II межреберье слева) нерезко акцентирован, то есть выслушивается громче, чем на аорте (во II межреберье справа от грудины), этот физиологический акцент определяется у детей до 10–12–14 лет.
Ослабление I тона на верхушке наблюдается при миокардите или недостаточности митрального клапана, усиление его («хлопающий» тон) – при митральном стенозе, дефекте межпредсердной перегородки.
Патологический акцент II тона на легочной артерии – признак гипертензии в малом круге кровообращения; ослабленный II тон свидетельствует об уменьшении кровотока в легких (при стенозе легочной артерии и др.).
Изменение формы сердечных тонов проявляется в виде их раздвоения или расщепления. Если оба звука, составляющих тон, хорошо различимы – это раздвоение, если оба компонента тона различаются неотчетливо – это расщепление.
Дополнительные тоны сердца – III и IV – иногда выслушиваются в диастоле в виде очень тихого звука. Усиление III и IV тонов сердца воспринимается как ритм «галопа», наблюдается при тяжелых кардитах, сердечной недостаточности.
Шумы в сердце делятся на органические – обусловленные анатомическими дефектами клапанов, клапанных отверстий или структур сердца; функциональные – возникающие при повреждении мышцы сердца в результате воспаления, интоксикации, обменных нарушений, нарушения тонуса вегетативной нервной системы, а также «сопровождающие» шумы, возникающие при тяжелых патологических процессах в сердце и обусловленные несоответствием между значительно увеличенной полостью и функцией клапанного аппарата (шумы Грехема – Стилла, Флинта, Кумбса); акцидентальные – многочисленная группа шумов, наблюдаемых у совершенно здоровых детей, причина которых не всегда ясна; экстракардиальные – не связанные с движением крови (шум трения перикарда, кардиопульмональные шумы).
При наличии шума определяют его происхождение (систолический, диастолический, систолодиастолический), интенсивность, тембр, проводимость в границах сердца и за его пределами, изменение его в зависимости от положения тела (лежа, стоя) и от физической нагрузки.
Данные аускультации уточняют с помощью фонокардиографии и эхокардиографии.
При обследовании ребенка всегда необходимо определить частоту, глубину и ритм дыхания. В состоянии покоя здоровый взрослый человек делает 12–18 дыхательных движений в 1 минуту. У детей частота дыханий с возрастом изменяется (табл. 4).
Таблица 4
Частота дыхания у детей (А. Ф. Тур, 1955)

На одно дыхание у новорожденного приходится 2,5–3 сокращения сердца. У более старших детей – 3,5–4.
Ритм дыхания у детей первых месяцев жизни неустойчив.
Дыхательный цикл состоит из вдоха и выдоха.
Вдох осуществляется вследствие сокращения дыхательной мускулатуры, при этом увеличивается объем грудной клетки, альвеолы расширяются, и в них возникает отрицательное давление. Пока существует разница давлений между альвеолами и атмосферой, воздух поступает в легкие. В момент перехода от фазы вдоха к фазе выдоха альвеолярное давление равно атмосферному.
Выдох осуществляется главным образом за счет эластичности легких. Давление в альвеолах становится выше атмосферного, и эта разница давлений является движущей силой выдоха. Регуляция акта дыхания осуществляется нервно-гуморальным путем.
Одышка – диспноэ – нарушение частоты, глубины и ритма дыхания. Диспноэ может быть с преобладанием фазы вдоха (инспираторная одышка) или выдоха (экспираторная одышка) или без отчетливого их преобладания (смешанная одышка). Крайняя степень одышки носит название удушья.
При одышке можно наблюдать ряд симптомов, отражающих нарушение разных фаз дыхания.
Напряжение и раздувание крыльев носа свидетельствуют об участии вспомогательных мышц во вдохе, предотвращающем сужение входа в нос вследствие всасывающего действия струи вдыхаемого воздуха; втяжение яремной ямки, надключичных областей, межреберных промежутков – при затруднении вдоха, вследствие сужения дыхательных путей на любом уровне.
При затруднении выдоха межреберные промежутки уплощаются или даже могут выбухать.
Учащенное дыхание – тахипноэ, урежение дыхания – брадипноэ.
Глубина дыхания – объем вдыхаемого при каждом вдохе воздуха. Увеличение глубины дыхания – гиперпноэ — появляется при тяжелой анемии и коме. Поверхностное дыхание – гипопноэ – может быть обусловлено болевыми ощущениями при вдохе (при сухом плеврите).
Свистящее дыхание возникает при затрудненном вдохе и связано с вибрацией просвета крупных бронхов вследствие выраженного падения внутрибронхиального давления при высокой скорости прохождения струи воздуха по бронхам (при бронхоспазме).
Стонущее дыхание возникает при затруднении вдоха вследствие снижения растяжимости легкого и болевых ощущений (при массивной пневмонии, плеврите).
Патологическое периодическое дыхание характеризуется групповым ритмом, нередко чередующимся с апноэ или вставочными периодическими вдохами: дыхание Чейна – Стокса – при нем постепенно нарастает и снижается глубина дыхания, затем наступает пауза; дыхание Биота – при постоянной амплитуде дыхания имеется чередование дыхательных движений и продолжительных пауз (до 20–25 секунд); дыхание Куссмауля («большое дыхание») – шумное медленное или учащенное глубокое дыхание с вовлечением вспомогательной мускулатуры, без ощущения удушья.
У детей дыхание Чейна – Стокса и Биота наблюдается при тяжелых повреждениях головного мозга в результате травмы, интоксикации, ишемии, дыхание Куссмауля – при диабетической коме и других крайне тяжелых состояниях, сопровождающихся развитием метаболического ацидоза, при тяжелом неврозе.
Одним из частых симптомов, наблюдаемых при заболеваниях органов дыхания, является кашель.
Кашель – рефлекторный процесс удаления содержимого дыхательных путей с помощью струи воздуха, выбрасываемой с высокой скоростью из легкого благодаря серии форсированных выдохов, совершаемых против сопротивления спазмированных голосовых связок.
Сухой кашель возникает при раздражении слизистой оболочки трахеи, бронхов без значительного количества секрета.
Влажный кашель сопровождается выделением мокроты – секрета слизистой оболочки дыхательных путей, в котором могут содержаться микробы, гной, кровь и другие включения. После отделения мокроты кашель обычно прекращается.
Коклюшеподобный кашель – навязчивый, кашлевые толчки следуют один за другим, но, в отличие от коклюшного кашля, не сопровождается репризами, возникает при наличии вязкой мокроты.
Битональный кашель – первый кашлевой толчок низкий, второй имеет высокий тон, наблюдается при сдавлении бронха, наличии инородных тел в крупных бронхах.
Перкуссия грудной клетки позволяет определить границы легких, подвижность легочных краев, уровень стояния диафрагмы, а также уплотнение легочной ткани и наличие эмфиземы.
Нижняя граница легких располагается на следующем уровне: справа по сосковой линии – VI ребро, по среднеподмышечной линии – VIII ребро, по лопаточной линии – IX и X ребра. Слева легкое огибает сердце, отходит от грудины на уровне IV ребра; по среднеподмышечной линии – IX ребро, по лопаточной – X ребро. По околопозвоночной линии граница справа и слева на уровне остистого отростка XI грудного позвонка.
Для диагностики поражения легких большое значение имеет определение границ долей легкого, которые проецируются на грудную клетку следующим образом: сзади справа и слева над spina scapule проецируется верхняя доля, ниже ее – нижняя, спереди справа выше IV ребра – верхняя, ниже – средняя, слева под IV ребром – нижняя. В аксиллярной области справа определяются все три доли: до IV ребра – верхняя, между IV и VI ребрами – средняя, ниже VI ребра – нижняя.
О подвижности легочных краев можно судить, определяя нижнюю границу легких на вдохе и на выдохе. Уменьшение подвижности легочных краев наблюдается при эмфиземе, отеке легких, пневмотораксе и др.
Для определения локализации легочных поражений наряду с делением легких на доли важно знать сегментарное строение легких. Бронхолегочным сегментом называется участок легочной паренхимы, более или менее полно отделенный от соседних сегментов соединительно-тканными перегородками и снабженный самостоятельным бронхом и ветвью легочной артерии. В правом легком различают 10 сегментов, в левом легком – 9.
Верхние левая и правая доли делятся на три сегмента: верхневерхушечный – 1; верхнезадний – 2; верхнепередний – 3. Средняя доля справа делится на два сегмента: среднебоковой – 4; среднепередний – 5. В левом легком средней доле соответствует язычковая, также состоящая из двух сегментов: верхнеязычкового – 4; нижнеязычкового – 5. Нижняя доля правого легкого делится на пять сегментов: базально-верхушечный – 6; базально-медиальный – 7; базально-передний – 8; базально-боковой – 9; базально-задний – 10. Нижняя доля левого легкого делится на четыре сегмента: базально-верхушечный – 6; базально-передний – 8; базально-боковой – 9; базально-задний – 10 (рис. 1).
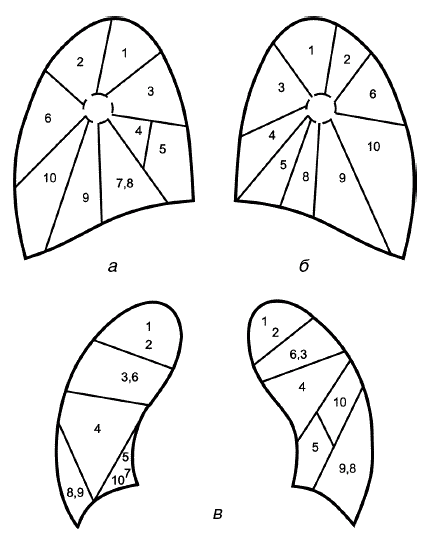
Рис. 1. Сегментарное строение легких: а – правое легкое (вид сбоку); б – левое легкое (вид сбоку); в – правое и левое легкие (вид спереди)
В норме при перкуссии определяется ясный легочный звук. Притупление или тупой легочный звук свидетельствует о наличии уплотненной легочной ткани (при крупозной, сегментарной пневмониях, ателектазе и др.) или о накоплении жидкости в плевральной полости. Коробочный оттенок перкуторного звука (тимпанит) возникает при повышении воздушности легких и наблюдается при эмфиземе. Ограниченные участки тимпанического звука определяются над полостью абсцесса, каверны.
Аускультация. При выслушивании легких определяются дыхательные шумы, обусловленные колебаниями альвеолярных стенок, голосовых связок и воздухоносных путей при прохождении по ним воздуха. У детей в зависимости от анатомо-физиологических особенностей органов дыхания в разные возрастные периоды характер дыхательных шумов меняется. У детей до 3–5 лет дыхание пуэрильное – при нем хорошо прослушиваются дыхательные шумы на вдохе и на выдохе. У более старших детей дыхание везикулярное – дыхательный шум мягкий, хорошо выслушивается на вдохе и быстро затухает на выдохе.
Ослабленное вазикулярное дыхание возникает при уменьшении или прекращении расправления легочных альвеол во время вдоха. Оно выслушивается при резком сужении воздухоносных путей в результате выраженного отека слизистой оболочки гортани, трахеи, при прекращении доступа воздуха в долю или сегмент легкого из-за наличия инородного тела в бронхе, сдавления бронха опухолью или воспалительным инфильтратом в начальной фазе бронхопневмонии, при нарушении эластичности легочной ткани в начале крупозной пневмонии, при выраженной эмфиземе легких (при астматическом статусе), при большом скоплении жидкости в плевральной полости.
Жесткое дыхание – дыхательные шумы хорошо прослушиваются на вдохе и на выдохе (при бронхитах, бронхопневмонии).
Бронхиальное дыхание – при нем выдох слышен всегда сильнее и продолжительнее, чем вдох. У здоровых детей оно выслушивается над гортанью, трахеей. При патологических состояниях оно появляется при выраженном уплотнении легочной ткани (лобарные пневмонии в стадии инфильтрации и др.).
Амфорическое дыхание – своеобразный характер бронхиального дыхания над крупными полостями в легких.
Хрипы – дыхательные шумы, возникающие в бронхах при наличии в них экссудата, выслушиваются в фазу вдоха и выдоха. Различают сухие и влажные хрипы. Сухие свистящие хрипы образуются в мелких и средних бронхах, сухие жужжащие хрипы возникают в крупных бронхах. Причинами сухих хрипов являются неравномерное сужение бронхов, шероховатости в воздухоносных путях, наличие в просвете бронха вязкого секрета.
Влажные хрипы возникают при наличии в бронхах большого количества слизи, отечной жидкости или крови. В зависимости от места образования их делят на крупно-, средне– и мелкопузырчатые.
Самые мелкие хрипы, образующиеся в бронхиолах, называются крепитирующими. Крепитация возникает только во время вдоха и зависит от разлипания альвеол, когда в них наряду с воздухом содержится небольшое количество жидкости. Крепитация характерна для начальной стадии лобарной пневмонии, начинающегося отека легкого и др.