Э. К. Айламазян
Неотложная помощь при экстремальных состояниях в акушерской практике
УСЛОВНЫЕ СОКРАЩЕНИЯ
АГ – артериальная гипертензия
АД – артериальное давление
АДд – диастолическое
АД АДс – систолическое
АД АДср – среднее
АД АДФ – аденозиндифосфорная кислота (аденозиндифосфат)
АКТГ – адренокортикотропный гормон
АлТ – аланинаминотрансфераза
АПТВ – активированное парциальное тромбопластиновое время
АПФ – ангиотензин-превращающий фермент
АРС – аномалия родовых сил
АсТ – аспартатаминотрансфераза
АТ – антитромбин
АТФ – аденозинтрифосфорная кислота (аденозинтрифосфат)
БОС – биологическая обратная связь
БП – биофизический профиль в/в – внутривенно
ВГ – вирусный гепатит в/м – внутримышечно
ВЭ – волемический эффект
ГАМК – гамма-аминомасляная кислота
ГБО – гипербарическая оксигенация крови
ГГТП – гамма-глютаминтранспептидаза
ГО – глобулярный объем
ГОМК – гамма-оксимасляная кислота
ГЭК – гидроксиэтилированный крахмал (гидроксиэтилкрахмал)
ДВС – диссеминированное внутрисосудистое свертывание
ДМЖП – дефект межжелудочковой перегородки
ДМПП – дефект межпредсердной перегородки
ЕМ – единицы Монтевидео
ИВЛ – искусственная вентиляция легких
ИТ – интенсивная терапия
ИТТ – инфузионно-трансфузионная терапия
ИФА – иммуноферментный анализ
КОД – коллоидно-осмотическое давление
КОС – кислотно-основное состояние
КТГ – кардиотокография
МКР – миокардиальный (моторно-кардиальный) рефлекс
МОД – минутный объем дыхания
МОС – минутный объем сердца
ОДН – острая дыхательная недостаточность
ОЖГБ – острый жировой гепатоз беременных
ОНК – острая непроходимость кишечника
ОП – объем плазмы
ОПН – острая почечная недостаточность
ОПСС – общее периферическое сопротивление сосудов
ОЦК – объем циркулирующей крови
ОЦП – объем циркулирующей плазмы
ОЦЭ – объем циркулирующих эритроцитов
ОЭ – объем эритроцитов
ПГ – простагландин
ПДКВ – положительное давление в конце выдоха
ПДФ – продукты деградации фибриногена
ПДФн – продукты деградации фибрина
ПК – периферическое кровообращение п/к – подкожно
ПН – почечная недостаточность
ППК – плацентарно-плодовый коэффициент
ПСС – периферическое сосудистое сопротивление
ПЦР – полимеразная цепная реакция
РАЛ – реакция агглютинации и лизиса лептоспир
РКМФ – растворимые комплексы мономеров фибрина
САД – среднее артериальное давление
CaO2 – доставка кислорода тканям (артериальная кислородная сатурация)
СВ – сердечный выброс
СДР – синдром дыхательных расстройств
СЗП – свежезамороженная плазма
СИ – сердечный индекс
СН – сердечная недостаточность
СОЭ – скорость оседания эритроцитов
ТАТ – тромбин + антитромбин
ТЭЛА – тромбоэмболия легочной артерии
УЗИ – ультразвуковое исследование
УИ – ударный индекс
УО – ударный объем
ФГДС – фиброгастродуоденоскопия
ФКГ – фонокардиография (фонокардиограмма)
ФНО – фактор некроза опухоли
ХГБ – холестатический гепатоз беременных
цАМФ – циклический аденозинмонофосфат
ЦВД – центральное венозное давление
ЦНС – центральная нервная система
ЩФ – щелочная фосфатаза
ЧСС – частота сердечных сокращений
ЭК – эритроцитсодержащие компоненты
ЭКГ – электрокардиография (электрокардиограмма)
ЯБ – язвенная болезнь
HELLP – гемолиз, повышенный уровень ферментов печени и низкое количество тромбоцитов
ω-3-ПНЖК – омега-3-полиненасыщенные жирные кислоты
ПРЕДИСЛОВИЕ
Внимательный и постоянно знакомящийся с новой специальной литературой врач, возможно, уже заметил, что в публикациях встречается термин «медицина критических состояний» как новый раздел здравоохранения. Сегодня вынужденный работать с больными в экстремальных ситуациях врач просто обязан иметь широкий медико-биологический и клинический кругозор, поскольку перед ним стоят особенные задачи, далекие от обыденности. Наконец, к работе самого врача и к его личности в критической ситуации предъявляются дополнительные требования – быстрая ориентировка, сообразительность, наблюдательность, умение моментально включаться в ситуацию, действовать точно и безошибочно, способность к работе в коллективе и …неамбициозность. Все эти качества вполне можно назвать термином А. П. Зильбера «этика критических состояний», или еще шире – «деонтология и ее реализация в экстремальных клинических условиях». Совершенно очевидно, что этому тоже нужно учиться; и это не только способствующий, но иногда решающий элемент в борьбе за спасение жизни и сохранение здоровья матери и ребенка.
Создавая это руководство, мы стремились к тому, чтобы сквозь изложение информационного материала ощущалась та особая атмосфера, о которой только что говорилось, ибо она, несомненно, способствует положительному выходу из критической ситуации или может сделать ее управляемой.
Переиздание любой книги обусловливается требованиями времени. Перед вами, дорогие читатели, четвертое издание данного руководства, первое из которых вышло в 1985 г.
Начиная работу над очередным изданием, авторы исходили из того, что, во-первых, акушерство и перинатология с каждым годом развиваются, разрабатываются и внедряются современные диагностические и терапевтические технологии, появляются новые подходы, способы, методы и средства терапии не только той или иной нозологии, но и нежелательных особенностей ее течения, осложнений, угрожающих жизни сразу двух организмов – матери и ее ребенка. Во-вторых, приобретая личный опыт и перенимая опыт своих коллег, проводя свои научные исследования и осваивая мировые достижения в своей специальности, врачи-акушеры нередко пересматривают имеющиеся представления об акушерской и перинатальной физиологии и патофизиологии, о глубинных изменениях гомеостаза при патологии матери и плода, в особенности в критических ситуациях, экстремальных условиях.
Одной из важнейших проблем акушеров и их помощников, призванных работать в режиме реанимации и интенсивной терапии, является безотлагательное решение вопроса: кому – матери или плоду – угрожает бüльшая опасность, и в соответствии с ситуацией выработка стратегии и тактики своих действий. Эта задача никогда не бывает простой. Считают, что основным фактором принятия правильного решения является опыт врача. Опыт, конечно, помогает в работе как в стандартных ситуациях, так и в тяжелых случаях, достаточно часто встречающихся и успешно прогнозируемых. Ценность опыта в клинической практике – это, по существу, грамотное использование метода аналогии.
Но если акушеры внезапно сталкиваются с абсолютно нестандартной ситуацией, успех возможен только в случае применения современных, точных, проверенных на практике знаний и обоснованной веры в свои силы и умения.
Более 40 лет работая в акушерстве и перинатологии, многократно убеждаешься в том, что молодые врачи успешно работают в критических случаях, совсем не хуже опытных врачей. Это свидетельствует том, что и те и другие исповедуют единые взгляды на патологические процессы, их проявления, возможности их купирования в каждом конкретном случае – на данном этапе развития событий и в данных условиях. И это вторая основная цель написания книги – дать своим читателям современные научные знания и представления о критических состояниях в акушерстве, формируя единые взгляды на клинико-патофизиологические особенности встречающихся патологий, направляя действия всех врачей-акушеров, работающих в экстремальных ситуациях.
Есть еще одна объективная причина, настойчиво призывающая к переизданию этого руководства.
В последние годы – и это ни для кого не секрет – ухудшилось здоровье населения нашей страны, в том числе и женщин репродуктивного возраста, заметно увеличился возраст первородящих женщин и процент юных беременных женщин, часто обремененных экстрагенитальными болезнями и инфекциями широкого спектра, передающимися половым путем. Несомненно, это вызывает дополнительные сложности ведения у них гестационного периода, родов и послеродового периода, причиняя страдания внутриутробному плоду и новорожденному. В лучшем случае эти пациентки составляют серьезную группу риска осложненных исходов беременности, а в худшем – внезапно входят в экстремальную ситуацию с плохо прогнозируемым исходом для матери и потомства.
Именно поэтому в каждое последующее издание данной книги мы включали новые главы, трактующие оказание помощи в условиях сочетания акушерских осложнений и экстрагенитальной патологии. Авторы, всю свою жизнь работая в акушерском стационаре в составе многопрофильной крупной клиники СПбГМУ им. акад. И. П. Павлова, где в любую минуту имеется возможность привлечь к совместной работе специалистов необходимого профиля, считают своим долгом передать очень большой и уникальный личный опыт, который, без сомнения, будет интересен читателям.
Напомним одну из аксиом медицины вообще и акушерства в частности — болезнь (осложнение, ухудшение) легче предупредить, чем лечить. Быть может, кому-то покажется недостаточной аргументированность этого положения применительно к критическим состояниям в акушерстве. Соглашусь, что во многих случаях такое действительно вряд ли возможно, тем более что женщина может поступить в поле зрения специалистов уже в состоянии, близком к критическому или требующем неотложной и интенсивной терапии. И тем не менее при грамотном, тщательном, т. е. должном, наблюдении беременной и ее плода, в том числе с использованием многочисленных методов исследования, включая современную диагностическую, мониторирующую аппаратуру, предотвратить драматические повороты в течении беременности во многих случаях можно и нужно.
Авторы никогда не забывают слова своего незабвенного Учителя, профессора Ильи Ильича Яковлева, который не уставал повторять: «Когда женщина рожает, врач должен находиться около нее неотлучно, положа руку на ее живот». В этих словах есть великая правда, ибо опытные руки акушера и ежесекундная включенность во все, что происходит с роженицей, не заменят никакие мониторы и аппараты, совершеннейшие диагностические и прогностические инструменты. Кстати, их показатели еще надо правильно и своевременно интерпретировать.
Каждый из нас помнит, что И. И. Яковлев в свое время мечтал именно о таком руководстве, но судьба распорядилась так, что он не успел реализовать свою мечту. Мы, его ученики, посчитали своим долгом осуществить его горячее желание научить врачей действовать в критических акушерских ситуациях, и вот уже более десяти лет в меру сил и возможностей делаем это и будем делать впредь. Надеемся, что предлагаемая вниманию практикующих врачей книга вызовет интерес и студентов старших курсов медицинских вузов, выбирающих свой путь в медицине и обративших свой взор в сторону акушерства и перинатологии.
Э. К. Айламазян
Глава 1
ГЕСТОЗ
Гестоз – это сложный нейрогуморальный патологический процесс, проявляющийся различными расстройствами функций центральной и вегетативной нервной систем, сердечно-сосудистой и эндокринной систем, а также нарушением ряда обменных процессов, иммунного ответа и других функций организма беременной.
Гестоз возникает преимущественно во второй половине беременности. Частота встречаемости гестоза (по отношению к общему числу беременных и рожениц), по данным литературы, значительно варьирует, что зависит от качества статистических данных, от охвата медицинским наблюдением беременных и рожениц, от уровня профилактической работы с беременными и от климатогеографических условий. Согласно современным данным, частота случаев гестоза в среднем колеблется от 2 до 14 %. В России, несмотря на наблюдающееся в последнее десятилетие снижение абсолютного числа родов, частота гестоза из года в год увеличивается и достигает 16 – 21 %. Необходимо отметить, что гестоз значительно чаще развивается у женщин, страдающих различными соматическими заболеваниями (свыше 40 %), у беременных и рожениц старше 35 лет, а также у первородящих (особенно у юных, до 18 лет). Известно, что эта патология наблюдается при перерастяжении матки во время беременности (многоплодие, многоводие, крупный плод), а также у женщин с признаками изогемоконфликта между матерью и плодом, при артериальной гипотонии, пузырном заносе и ожирении.
Некоторые авторы указывают на то, что при полноценном, но не избыточном питании гестоз встречается относительно редко, а при недостаточном питании, и особенно при уменьшении в рационе содержания белков, его частота достигает 44 %. Имеются данные о фамильном гестозе, то есть о более частом возникновении его среди сестер и дочерей женщин, перенесших эту патологию.
Гестоз является одной из ведущих причин материнской смертности (20 – 25 %). До сих пор высоким остается процент перинатальной потери плодов и новорожденных, в 3 – 4 раза превышающий перинатальную смертность в группе здоровых женщин. Поэтому гестоз следует рассматривать не только как заболевание материнского организма, но и как патологию плода, тяжесть течения которой соответствует тяжести состояния матери.
1.1. КЛАССИФИКАЦИЯ ГЕСТОЗА
В нашей стране общепринятым считалось выделение отдельных клинических форм гестоза, которые под влиянием различных причин переходят одна в другую и поэтому могут рассматриваться как своего рода стадии развития одного и того же заболевания.
Следует иметь в виду, что помимо «чистого», или «первичного», токсикоза принято различать «сочетанный» гестоз, который развивается на фоне экстрагенитальных заболеваний: гипертонической болезни, заболеваний почек, сахарного диабета, ревматизма и т. д.
Среди «чистых» форм гестоза выделяют моносимптомный (отеки и гипертония беременных) и полисимптомный токсикоз (нефропатия беременных, преэклампсия и эклампсия).
Некоторые акушеры выделяют преморбидное состояние (претоксикоз), к которому относят синдром лабильности артериального давления (АД), асимметрию АД, гипотонию, периодическую патологическую прибавку массы тела беременной. Почти у половины женщин претоксикоз переходит в клинически выраженную стадию гестоза.
Ряд акушеров считают необходимым оценивать степень тяжести каждой формы заболевания. При этом рассматривают три степени тяжести в каждой из клинических форм:
I – локализация отеков только на нижних конечностях;
II – распространение их на брюшную стенку;
III – генерализация отеков вплоть до анасарки.
Водянка беременных в 20 – 24 % случаев переходит в нефропатию. Гипертонию беременных как моносимптомный токсикоз целесообразно также делить на три степени:
I – АД не выше 150/90 мм рт. ст.;
II – АД от 150/90 до 170/100 мм рт. ст.;
III – АД выше 170/100 мм рт. ст.
В практическом отношении полезно определять среднее АД (АДср) по формуле:
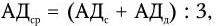
где АДс – систолическое артериальное давление, АДд – диастолическое артериальное давление.
У здоровых беременных цифры среднего АД обычно не превышают 100 мм рт. ст. Увеличение этого показателя на 15 мм рт. ст. от исходного уровня свидетельствует о начале заболевания.
Под нефропатией I степени следует понимать состояние, обусловленное наличием небольших отеков только на нижних конечностях, появлением в моче следов белка, повышением АД до 150/90 мм рт. ст., неравномерностью калибра сосудов сетчатки глазного дна. При II степени обнаруживают распространение отеков на верхние конечности и переднюю брюшную стенку, содержание белка в моче составляет от 1 – 3 г/л, повышение АД более 150/90 мм рт. ст., но не выше 170/100 мм рт. ст.; появляется отек сетчатки глаз. При нефропатии III степени обнаруживаются универсальные отеки с выраженной одутловатостью лица, содержание белка в моче составляет более 3 г/л, АД выше 170/100 мм рт. ст.; на глазном дне могут появиться кровоизлияния и дистрофические изменения.
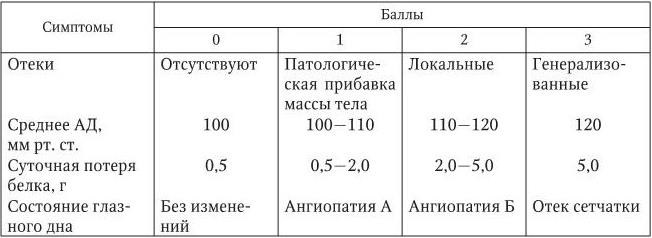
Помимо деления нефропатии на I, II и III степени тяжести, для ее оценки может быть использована шкала Виттлингера. Тяжесть токсикоза определяют по 6 основным клиническим признакам – отеки, прибавка массы тела, артериальная гипертензия (АГ), величина диуреза, протеинурия и субъективные симптомы. Степень выраженности каждого признака соответствует определенному числу баллов, а общая сумма баллов характеризует степень тяжести нефропатии (табл. 1). Если сумма баллов от 2 до 10 свидетельствует о легкой степени нефропатии, от 11 до 20 – о средней степени тяжести, то при сумме баллов 21 и выше нефропатию следует считать тяжелой.
А. С. Слепых и М. А. Репина (1977) предлагают оценивать степень тяжести нефропатии с помощью усовершенствованной таблицы индекса Gocke (табл. 2).
Так как преэклампсия является переходной стадией, эта форма гестоза должна всегда рассматриваться как тяжелая. Для оценки тяжести эклампсии принимают во внимание длительность и частоту судорожных припадков, а также продолжительность постэклампсического коматозного состояния более 4 – 6 ч.
В настоящее время большое внимание уделяется оценке тяжести гестоза по длительности его течения. Так, если признаки гестоза, даже выраженные умеренно, сохраняются более 2 нед. при активном лечении беременной, то заболевание следует считать тяжелым. От правильной оценки клинической формы и определения степени тяжести гестоза во многом зависят объем, продолжительность и результативность лечения, а также тактика ведения женщины во время беременности и в послеродовом периоде (выбор способа и времени родоразрешения, продолжение лечения после родов и т. д.).
Таблица 1
Оценка тяжести нефропатии по шкале Виттлингера

Таблица 2
Индекс нефропатии (Слепых А. С, Репина М. А., 1977)
Примечание. 1 – 4 балла – легкая степень нефропатии; 5 – 6 баллов – средняя степень; 7 – 8 баллов – тяжелая степень.
Вместе с тем такие типичные клинические симптомы гестоза, как отеки беременных, гипертония беременных, нефропатия, не являются отдельными формами патологического процесса, а отражают его развитие. В связи с этим в 2005 г. Ассоциацией акушеров-гинекологов России утверждена новая классификация гестозов.
Согласно этой классификации, выделяют:
1. Чистый гестоз (развивается, как правило, в конце III триместра).
2. Сочетанный гестоз (характерно развитие на фоне экстрагенитальных заболеваний: гипертонической болезни, заболеваний почек, сахарного диабета, ревматизма и т. д.).
3. Неклассифицированный гестоз (при отсутствии достаточной информации для постановки диагноза).
В оценку степени тяжести гестоза должна быть положена длительность его течения (начавшийся, развившийся, прогрессирующий) с отсчетом от начального срока беременности, когда появились первые достоверные клинические проявления. По степени тяжести гестоз подразделяется следующим образом:
1. Легкий гестоз. Соответствует нефропатии I степени. Длительность течения, как правило, 1 – 2 нед. Требует лечения в условиях стационара.
2. Гестоз средней степени тяжести. Соответствует нефропатии II степени. Длительность течения 3 – 4 нед. Показано лечение с решением вопроса о возможности пролонгирования беременности.
3. Тяжелый (прогрессирующий) гестоз. Соответствует нефропатии III степени. Длительность течения более 4 нед. Требует быстрого и бережного родоразрешения.
4. Преэклампсия. Характеризуется наличием неврологической симптоматики. Преэклампсия является критическим состоянием, требующим проведения неотложных мероприятий с немедленной госпитализацией и родоразрешением.
Эклампсия:
– судорожная с развитием:
• анурии (почечная форма);
• гепатопатии (печеночная форма);
• энцефалопатии (мозговая форма);
– бессудорожная форма (эклампсическая кома).
Эклампсия требует экстренных реанимационных мероприятий и немедленного родоразрешения.
Частота различных клинических форм гестоза весьма вариабельна. Наиболее часто (в 50 – 60 % случаев) выявляется нефропатия. Менее часто диагностируют моносимптомный гестоз в виде отеков и гипертонии беременных (до 15 – 20 % случаев). Значительно реже обнаруживаются тяжелые формы гестоза в виде преэклампсии и особенно эклампсии (десятые и даже сотые доли процента).
1.2. ЭТИОЛОГИЯ, ПАТОГЕНЕЗ, КЛИНИКА, ДИАГНОСТИКА ГЕСТОЗА
Ни один раздел патологического акушерства не изучали и не изучают с такой настойчивостью, как гестоз беременных, а именно применение новейших клинических, лабораторных и экспериментальных методов исследования.
Теории этиологии и патогенеза гестоза.
Исторически одной из первых была выдвинута так называемая инфекционная теория, не подтвердившаяся современными исследованиями. Но и в наше время есть сторонники этой теории, пытающиеся доказать вирусную природу заболевания. Другие авторы причину возникновения гестоза связывали с интоксикацией организма беременной веществами, поступающими из плодного яйца, что объясняет возникновение термина «токсикоз». Многие исследователи, исходя из того, что при гестозе нарушается кровоснабжение почек, пытались объяснить возникновение заболевания повышенной выработкой ренина, который, соединяясь с γ-глобулином крови, образует гипертензин, вызывающий повышение АД. К разновидностям почечной теории относится гемодинамическая теория. Сторонники ее считают, что во время беременности отток крови от матки через сосуды яичников при высоком расположении плаценты приводит к выраженным гемодинамическим нарушениям в почках с последующей их ишемией и это, в конечном счете, вызывает развитие гестоза. Некоторые сторонники почечного генеза заболевания отмечают характерные изменения в почках, проявляющиеся отложением фибрина и пролиферацией эпителия в почечных сосудах.
Участие желез внутренней секреции в регуляции водно-солевого обмена и сосудистого тонуса способствовало возникновению эндокринных теорий, близко к которым стоит плацентарная, объясняющая развитие гестоза нарушением гормональной функции и (или) морфологическими изменениями плаценты. Сторонники аллергической теории полагают, что в основе заболевания лежит поступление от плода или плаценты в организм матери белковых субстанций, имеющих значение аллергенов. Многими авторами были описаны выявленные у заболевших беременных изменения со стороны центральной нервной системы (ЦНС), что позволило разработать теорию возникновения токсикоза вследствие нарушения правильных взаимоотношений между корой головного мозга и подкорковыми образованиями. Несмотря на большое число теорий, выдвинутых разными авторами в разное время для объяснения этиологии гестоза, его природа до последнего времени остается неясной.
Высказанное Н. Л. Гармашевой и Н. Н. Константиновой (1978) положение о патогенезе гестоза как о несостоявшейся адаптации организма женщины к беременности укладывается в современные представления о развитии этого осложнения.
Гестоз предлагается рассматривать как состояние, обусловленное дефицитом простациклина. При неосложненном течении беременности повышение содержания в крови ренина, ангиотензина и альдостерона сочетается с относительно низким периферическим сосудистым сопротивлением (ПСС). Полагают, что этот феномен опосредован простагландинами, так как он исчезает после приема аспирина или индаметацина. Напротив, инфузия простагландина Е2 или простациклина снижает выраженность прессорной реакции в ответ на введение ангиотензина.
Продукция простациклина при физиологическом течении беременности существенно выше, чем при отсутствии беременности. Максимальная продукция простациклина плацентой при физиологической беременности колеблется от 0,12 до 0,64 нг/мин на 1 г плаценты.
К концу беременности плацента продуцирует до 5 нг/мин на 1 кг простациклина. Такое количество простациклина оказывается необходимым и достаточным для предотвращения развития тромбозов в интервиллезном пространстве при низком уровне сосудистого сопротивления.
При развитии гестоза наблюдается дефицит простациклина, вызывающий каскад изменений в виде повышения ПСС, активации гемостаза и т. д.
Анализ путей метаболизма арахидоновой кислоты показывает, что она является источником образования как простациклина, так и тромбоксана А2. Эти продукты метаболизма имеют противоположное биологическое действие. Если тромбоксан A2 вызывает агрегацию тромбоцитов и является вазоконстриктором, то простациклин – сильнодействующий антиагрегант с вазодилататорным эффектом.
Таким образом, уменьшение продукции простациклина, наряду с повышением в 2 – 3 раза количества тромбоксана А2, при гестозе изменяет нормальное соотношение между этими веществами, являясь пусковым механизмом развития гестоза.
Вместе с тем некоторые авторы (Friedman [et al.], 1991) рассматривают изменение коэффициента простациклин/тромбоксан А2 как вторичный феномен. В предложенной авторами модели патогенеза гестоза первичная иммуногенетическая предрасположенность приводит к неполноценной инвазии трофобласта в материнские спиральные артерии, что способствует снижению плацентарной перфузии и гипоксии тканей плаценты, выработке неких эндотелиальных токсинов с повреждением эндотелия, что снижает выработку плацентой простациклина, нарушает соотношение простациклин / тромбоксан А2 со всеми вытекающими отсюда последствиями. Существует мнение, что гестоз является сложным патологическим процессом, которому способствуют многие факторы, одни из которых влияют на развитие заболевания, другие имеют непосредственное отношение к его возникновению. На возникновение гестоза влияют генетическая предрасположенность и иммунологический конфликт между матерью и плодом.
Наследственная теория развития гестоза основывается на том, что у сестер и дочерей женщин, беременность которых осложнялась гестозом, частота развития этого осложнения наблюдается в 2,5 раза чаще по сравнению с ее популяционной частотой. Исследования генеалогического дерева женщин, перенесших гестоз во время беременности, позволили предположить, что наследование факторов, определяющих это осложнение, происходит по женской линии, или является следствием мутаций de-novo на самых ранних этапах развития эмбриона. Кроме того, проведенное исследование значения мужского фактора выявило, что частота развития гестоза у вторых жен мужчины повышалась в 1,8 раза, если у первых жен было отмечено подобное осложнение беременности.
На сегодняшний день известно, что генетический полиморфизм (разнообразие генов, ограниченное одним видом), присущий человеку, приводит к определенным вариациям в структуре белков и тем самым формирует биохимическую индивидуальность каждой личности. Известны некоторые гены, аллельные варианты которых предрасполагают к развитию нарушений микроциркуляции. Обнаружен полиморфизм гена ангиотензин-превращающего фермента (АПФ), являющегося одним из ключевых звеньев поддержания равновесия между факторами вазоконстрикции и вазодилатации, а следовательно, регуляции сосудистого тонуса. К настоящему времени накоплено множество данных об ассоциации полиморфизма гена АПФ с эндотелиальной дисфункцией и развитием различных сосудистых заболеваний. Установлен полиморфизм гена синтетазы оксида азота (NO-синтетазы), основного эндотелиального фактора релаксации, вызывающего расслабление гладкомышечной мускулатуры, в том числе гладких мышц сосудов, и таким образом участвующего в поддержании тонуса сосудистой стенки. Выявлена связь полиморфизма гена NO-синтетазы типа с заболеваниями, сопровождающимися нарушениями микроциркуляции. До сих пор еще не доказана какая-либо стойкая ассоциация полиморфизма определенных генов и гестоза. Тем не менее, очевидно, что некоторые факторы генотипа матери и эмбриона в сочетании с особенностями взаимодействия трофобласта с клетками эндометрия определяют нарушения его инвазии и последующее развитие гестоза.
В настоящее время довольно большое значение придается иммунологической теории развития гестоза. Гестоз – болезнь, связанная с нарушением имплантации плодного яйца. В организме беременной женщины фетоплацентарный комплекс является своего рода аллотрансплантатом и служит уникальным примером взаимной иммунологической терпимости между аллотканью плода и материнскими тканями. Механизмы, защищающие фетоплацентарный комплекс от отторжения, остаются неизвестными. Развитие гестоза представляет собой реакцию, схожую с отторжением аллотрансплантата, и сопровождается выработкой различных антител, в том числе и антифосфолипидных. Концентрация антител в значительной степени связана с количеством циркулирующих иммунных комплексов. Высказывается довольно аргументированное предположение о связи между антифосфолипидными антителами, активацией комплемента и тяжелыми формами гестоза. И хотя в иммунологической теории также имеется достаточно много противоречий, несомненно одно: системы гуморального иммунитета и комплемента если и не являются прямой причиной преэклампсии, то принимают активное участие в механизмах повреждения эндотелия и в последующих клинических проявлениях этой патологии.
К настоящему времени не вызывает сомнения то, что основой развития гестоза является патологическое изменение процессов имплантации и плацентации, что впоследствии вызывает патологические изменения в функции эндотелия сосудов.
Патогенез. При нормальном течении беременности эндотелий, внутренний эластичный слой и мышечные пластинки участка спиральных артерий, питающих плаценту, вытесняются трофобластом и фибриносодержащим аморфным матриксом. Трофобласт врастает в мышечный слой спиральных артерий матки, вызывает их дилатацию, гладкомышечные волокна в спиральных артериях исчезают, и происходит денервация адренергических волокон и снижение чувствительности артерий к катехоламинам и ангиотензину II. Происходящие таким образом изменения обусловливают понижение давления в сосудистом русле и создание дополнительного притока крови, обеспечивающего потребности плода и плаценты. При гестозе, наоборот, наблюдается констрикция спиральных артерий, гладкомышечные волокна остаются, адренергическая иннервация сохраняется, сосуды остаются активны. На третьем триместре нормальной беременности инвазия трофобласта охватывает миометральный сегмент спиральных артерий, при гестозе инвазии трофобласта в миометральный участок нет. Все это ведет к низкому уровню перфузии плаценты и ее ишемии. По мере роста плода все больше начинает сказываться недоразвитие спиральных артерий. По-видимому, предельная декомпенсация наступает именно к 20-й неделе беременности, когда начинаются клинические проявления гестоза. Маточно-плацентарная ишемия, в свою очередь, приводит к генерализованной активации эндотелиальных клеток.
Эндотелиальная клетка выполняет целый ряд важнейших функций: поддержание на определенном уровне наполнения полостей организма жидкостью, профилактика внутрисосудистой коагуляции, изменение сократительной способности стенок гладкой мускулатуры и сохранение иммунного и противовоспалительного статуса. Роль активаторов эндотелия при гестозе могут выполнять различные субстанции, в том числе эндотелиальные антитела, цитокины, липопротеины низкой плотности и перекиси липидов, микрочастицы плацентарной мембраны. Одной из главных причин повреждения эндотелия является «оксидативный стресс», возникающий вследствие истощения антиоксидантной системы организма на фоне ишемии тканей. Происходит нарушение окислительно-восстановительного равновесия в тиолдисульфидной и аскорбатной системах, снижение активности ферментов. Под действием перекисей липидов и свободных радикалов ингибируется синтез простациклина в тромбоцитах и эндотелии, что усугубляет эндотелиальную дисфункцию, в результате чего эндотелиальные клетки утрачивают свою ответную реакцию, продуцируют прокоагулянты, вазоконстрикторы и митогены, что приводит к изменению баланса тромбогенных и тромборезистентных свойств сосудистой стенки в сторону увеличения тромбогенного потенциала.