
Лира Зеферовна Гаптыкаева
Гипотиреоз. Комплексный подход к лечению. Рекомендации практикующего врача-эндокринолога. Методическое пособие для врачей и пациентов.
Предисловие
Основой для создания настоящего методического пособия послужил обучающий курс «Актуальные вопросы диагностики и лечения гипотиреоза. Взгляд практикующего врача-эндокринолога», разработанный мной для врачей-эндокринологов. Курс прошел аккредитацию в Росминздраве, доступен на портале https://edu.rosminzdrav.ru/, в Академии Медицинского образования https://medobr.com/seminar/.
В качестве материала для создания пособия я использовала методы доказательной, альтернативной, интегративной медицины, подкрепленные моим многолетним клиническим опытом врача-эндокринолога в муниципальной и частной медицине.
Настоящие методические рекомендации – это не просто советы профильного врача, а результат сотрудничества врача-эндокринолога и пациента с гипотиреозом. Соавтором книги стала моя пациентка, которая помогла мне шире и детальней раскрыть тему диагностики и лечения гипотиреоза через призму больного с гипотиреозом, имеющего широкий спектр клинических проявлений на разных стадиях развития заболевания.
Мой многолетний клинический опыт лечения гипотиреоза показывает, насколько сложно понять, с чего именно начать терапию, где найти достоверную информацию, на что ориентироваться в процессе подбора терапии. Неоднократно я сталкивалась с отсутствием ожидаемого эффекта от традиционного подхода к терапии гипотиреоза препаратами левотироксина. Путем изучения альтернативных методик, основываясь на исследования и практику зарубежных авторов, я разработала собственную авторскую методику диагностики и лечения гипотиреоза, которой делюсь с моими читателями в данной книге.
Методическое пособие будет полезно врачам-эндокринологам, гинекологам, неврологам, психотерапевтам, гематологам, ревматологам, пациентам с нарушением функции щитовидной железы.
Лира Гаптыкаева (Доктор Лира), практикующий врач-эндокринолог, эксперт по заболеваниям щитовидной железы, врач-диетолог
Автор Инстаграм-блога @doctor.lira
I. Анатомия и физиология щитовидной железы
Щитовидная железа располагается на передней поверхности шеи, частично прилегает к щитовидному хрящу, благодаря которому она и получила свое название. «Щитовидной» железу назвал Томас Уортон в 1565 году. Ранее считалось, что щитовидная железа выполняет лишь косметическую функцию, придавая шее более изящную форму.
Щитовидная железа – самый крупный орган эндокринной системы – состоит из 2-х долей и перешейка. Объём железы у здоровых женщин достигает 8–18 см3, у мужчин 8–25 см3. Объём щитовидной железы рассчитывается по формуле: правая доля длина х ширина х высота х 0,479 + левая доля длина х шина х высота х 0,479. Нормальный вес щитовидной железы взрослого человека – 12–25 граммов. В пубертатный период, во время беременности отмечается физиологическое увеличение массы щитовидной железы, а в пожилом возрасте – уменьшение.
Спереди щитовидная железа покрыта кожей, подкожной клетчаткой, фасцией шеи, которая образует ее наружную капсулу. От соединительнотканной капсулы отходят перегородки вглубь железы, образующие тонкую строму, которые делят ее на дольки, состоящие из фолликулов. Функциональной единицей ткани щитовидной железы является фолликул, который содержит густую белковую массу – коллоид. Субстратом для синтеза тиреоидных гормонов являются аминокислота тирозин и йод. На задней поверхности ЩЖ располагаются 4 околощитовидные железы, по две с каждой стороны.
Кровоснабжение ЩЖ осуществляется 4-мя основными артериями:
– 2-мя верхними щитовидными, отходящими от наружных сонных артерий,
– 2-мя нижними щитовидными, отходящими от щитошейного отдела подключичных артерий.
Иногда (5–10% наблюдений) может обнаруживаться дополнительная непарная артерия, отходящая от плечеголовного ствола, подключичной артерии или дуги аорты. Венозный отток осуществляется по парным верхним, средним и нижним щитовидным венам, впадающим во внутренние яремные вены. Лимфоотток осуществляется в регионарные лимфатические узлы, расположенные в претрахеальной и паратрахеальной клетчатке, трахеопищеводной борозде, средостении, вдоль внутренней яремной вены, а также в заглоточные и параэзофагеальные лимфоузлы. Иннервация ЩЖ осуществляется из шейных узлов симпатического ствола и ветвями блуждающего нерва: верхним и возвратным гортанными нервами.
Паренхима ЩЖ представлена 3 типами клеток:
– А-клетки фолликулярного эпителия (тиреоциты), которые составляют основную массу железы, образуют фолликулы, участвуют в метаболизме йода и синтезе тиреоидных гормонов;
– В-клетки (клетки Гюртле-Ашкенази), которые накапливают серотонин и другие биогенные амины. Эти малодифференцированные камбиальные клетки рассматриваются в качестве предшественников при образовании А-клеток;
– С-клетки – парафолликулярные клетки, которые располагаются между фолликулами и участвуют в синтезе гормона кальцитонина. С-клетки относятся к нейроэндокринной системе; опухоли из парафолликулярных клеток могут продуцировать гормоны APUD-системы.
Кальцитонин – синтезируется С-клетками и участвует в метаболизме кальция, приводя к угнетению его резорбции из костной ткани и снижению концентрации в крови.
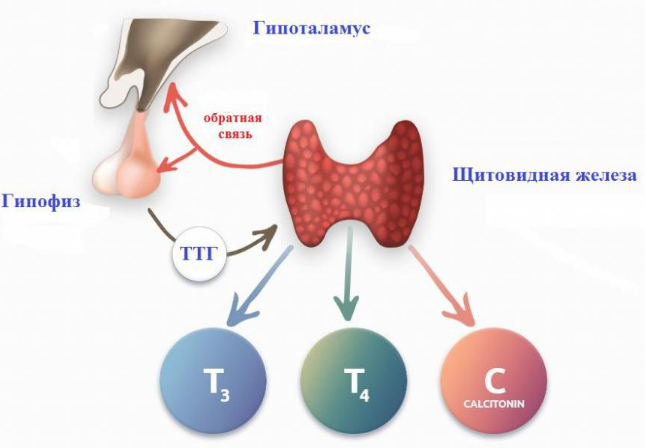
Иллюстрация из источника
Паренхима щитовидной железы отличается высокой способностью к пролиферации. Поэтому, с одной стороны, щитовидная железа легко регенерирует после удаления ее части, а с другой – большинство заболеваний сопровождается либо диффузным ростом всей железы с формированием зоба, либо ограничивается отдельным участком с образованием узла.
Регуляция синтеза и секреции гормонов щитовидной железы осуществляется центральной нервной системой (ЦНС) через гипоталамо-гипофизарную систему. Гипоталамус секретирует тиреотропин-рилизинг-гормон (ТРГ), который стимулирует выработку гипофизом тиреотропного гормона (ТТГ). ТТГ стимулирует продукцию Т4 клетками щитовидной железы.
Щитовидная железа вырабатывает гормоны Т0, Т1, Т2, Т3, Т4 и кальцитонин. Гормоны Т1-Т4 отличаются количеством атомов йода в их составе. Наиболее полно изучена биологическая роль трийодтиронина (Т3), тироксина (Т4) и кальцитонина.
Тироксин (Т4) – это неактивный прогормон с 4-мя атомами йода (гормон-предшественник, из которого производится настоящий гормон, с активным биологическим действием). Т4 сам по себе неспособен самостоятельно согреть и обеспечить обмен веществ, он поступает в периферические ткани и превращается в активный гормон Т3. Превращение Т4 в Т3 называют конверсией, которая осуществляется путем отщепления одного атома йода от Т4, в результате на выходе получается Т3 (Трийодтиронин).
Ежедневно щитовидная железы производит около 80–100 мкг тироксина (Т4) и 10 мкг трийодтиронина (Т3). Их количество определяется активностью ферментов – дейодиназ, регуляция которых осуществляется гормонами, факторами питания и физиологическими условиями. В настоящее время описаны три группы ферментов, известные как дейодиназы йодтиронинов – D1, D2, D3, осуществляющие метаболизм тиреоидных гормонов. Они избирательно удаляют атомы йода для создания различных гормонов ЩЖ. Т3 высвобождается в системный кровоток, достигает периферических тканей и активирует свои рецепторы. Т4 и Т3 по принципу обратной связи подавляют продукцию ТТГ. Основная доля активного гормона Т3 (до 80%) образуется в периферических тканях (мышцы, печень, почки, миокард) из неактивного Т4 под действием 1,5-дейодиназы 1 типа (D1). D1 подавляет и снижает конверсию Т4 в Т3 в ответ на физиологический и эмоциональный стресс, депрессию, питание, увеличение массы тела, резистентность к лептину, инсулинорезистентность, ожирение, диабет и др. Активность D1 снижается при дефиците селена, а также при некоторых видах рака. Фермент D1 ингибируется лекарственными препаратами, в частности амиодароном, пропранололом, пропилтиоурацилом, дексаметазоном и иподатом. Активность D1 меньше у женщин, что делает их более склонными к клеточному гипотиреозу, результатом чего являются депрессия, фибромиалгия, синдром хронической усталости и ожирение.
В головном мозге и гипофизе находится 2,5-дейодиназа (D2), которая в 1000 раз активнее D1. D2 поддерживает необходимое количество внутриклеточного Т3. D2 имеет свойства, прямо противоположные D1, при стрессе, болезнях, истощении и т.д. она наращивает свою активность по конверсии Т4 в Т3, потому что регулирующие центры мозга – это первое, что организм пытается сохранить в любых ситуациях. Как только человек испытывает стресс, подвергается другим поражающим конверсию факторам – в клетках тела превращение в Т3 ухудшается, возникает клеточный гипотиреоз. Но гипофиз при этом наоборот более активно питается Т3 (там работает D2), и ТТГ снижается. Уменьшение в крови Т4 приводит к активности D2 в мозге, а увеличение – к снижению. Т3 в 4–5 раз активнее тироксина, поэтому он рассматривается как истинный гормон, а Т4 – как прогормон.
Фермент D3 («тормозящая» дейодиназа) защищает организм от избыточной активности гормонов щитовидной железы. D3 реактивируется в условиях, связанных со сниженной скоростью метаболизма, особенно при голодании, ограничении потребления углеводов, повреждением ткани, снижением доставки кислорода в ткани, а также при хроническом воспалении и некоторых видах рака. D3 конвертирует Т4 в обратный (реверсивный) гормон rТ3 везде в периферических тканях. rТ3 замедляет обменные процессы в организме. В норме реверсивный rТ3 всегда присутствует в организме. Если rТ3 образуется слишком много, то мы имеем очень активные симптомы гипотиреоза.

Иллюстрация из источника
Продукция ТТГ подавляется действием нейромедиаторов соматостатина и дофамина. Реакция щитовидной железы на действие адреналина зависит от его уровня и продолжительности его действия. На щитовидную железу адреналин действует возбуждающе, но одновременно тиреотропную функцию ослабляет. Поэтому при длительном стрессе функциональная активность щитовидной железы ослабевает. Глюкокортикостероиды угнетают функцию щитовидной железы. Гормон роста угнетает функцию щитовидной железы, Эстрогены увеличивают связывание Т4 и Т3 белками крови, что также способствует снижению функции щитовидной железы. Андрогены угнетают ответ ТТГ на тиролиберин.
Секреция ТТГ, Т4 и Т3 подчиняется циркадному ритму и достигает максимума в ночные часы. Определение уровня ТТГ в сыворотке крови в настоящее время является основным методом диагностики функции щитовидной железы (скрининговый тест). Уровень ТТГ интегрально отражает функцию щитовидной железы за последние 2–4 месяца. Более 99% циркулирующих в крови тиреоидных гормонов связаны с транспортными белками плазмы (преимущественно с тиреоглобулином), они не обладают биологической активностью. Метаболическую и биологическую активность обеспечивает свободная фракция гормонов, способная к диффузии через клеточную мембрану. Период полужизни Т4 в крови составляет 6–7 дней, Т3 1–2 дня.
Некоторые авторы полагают, что уровень тиреоидных гормонов в состоянии эутиреоза всегда стабилен и не зависит от времени суток и сезона года. Опираясь на собственную практику, могу утверждать, что на уровень тиреоидных гормонов влияет множество факторов, которые нельзя игнорировать при интерпретации результатов обследования, такие как время сбора крови, длительный стресс, перелет, прием лекарственных препаратов, БАДов и тд.
Во время беременности на щитовидную железу оказывают влияние три фактора:
– возрастание степени связывания тиреоидных гормонов с белками крови;
– повышение в крови уровня ХГЧ;
– развития относительного дефицита йода.
Увеличение содержания в крови общих фракций тиреоидных гормонов при физиологической беременности обусловлено усиленной продукцией ТСГ печенью под воздействием плацентарных эстрогенов (эстриола, эстрона и эстрадиола). Они повышают чувствительность тиреотрофов гипофиза к ТРГ за счет стимуляции синтеза его рецепторов. Содержание ТСГ увеличивается со второй недели беременности, прогрессивно нарастает, достигая максимума к 18–20 неделе. Содержание Т4 в крови увеличивается уже в первом триместре, достигая плато к 20 неделе и остается на этом уровне до родов. В физиологических условиях продукция Т4 во время беременности возрастает на 30–50%. Во второй половине беременности происходит постепенное снижение содержания свободных фракций Т4 и Т3, увеличение содержание реверсивного Т3. К родам уровень свободных фракций Т4 и Т3 становится примерно на 25–30%, чем у небеременных женщин. Снижение свободных фракций связано с повышением ТСГ и с образованием в плаценте большого количества 3,5-дейодиназы (D3), которая осуществляет трансформацию Т4, Т3 в неактивные метаболиты.
При планировании беременности и в первом триместре целевой уровень ТТГ не более 2,5 мМе/л, также важно обращать внимание на уровень периферических гормонов Т4 и Т3, значения которых должны быть на уровне верхнего референтного интервала лаборатории. Суточная потребность йода беременной женщины составляет 200 мкг в виде йодида калия, в некоторых случаях может достигать 450 мкг в день.
Закладка щитовидной железы происходит на 4–5 неделе эмбриогенеза. С 11 недели беременности щитовидная железа плода способна аккумулировать йод, а с 12 недели секретировать собственные гормоны. В первые недели внутриутробного развития плод находится под контролем тиреоидных гормонов матери. Содержание ТТГ и свободных фракций Т4, Т3 в крови новорожденного достигает пика в первые сутки жизни, с последующим снижением в течение 3–4 суток. Высокий уровень ТТГ и Т4, Т3 в течение 3–4 суток после рождения является физиологической адаптационной реакцией в ответ на родовой акт и снижение температуры окружающей среды.
Большинство исследователей считают, что с возрастом функция щитовидной железы не претерпевает особых изменений, возможно, это обусловлено одновременным снижением секреции тироксина и замедлением его клиренса, что поддерживает его баланс в крови. В то же время у пожилых людей отмечается снижение содержания Т3, что связано с сопутствующей патологией, приемом лекарственных препаратов. Исследование показало, что около 70% госпитализированных пациентов с нетиреоидной патологией имели низкий уровень Т3 при нормальных показателях ТТГ и Т4. Возможно, это обусловлено снижением активности фермента йодтиронин-5-монодейодиназы. Отсюда следует, что в пожилом возрасте большинство людей находятся в тканевом гипотиреозе, что ухудшает течение соматической патологии и качество жизни в целом.
Нарушение баланса ТТГ и уровня тиреоидных гормонов в тканях на фоне провоцирующих факторов приводит снижению уровня Т3 в крови на 30%, а в клетках дефицит Т3 может достигать 80%.
Физиологическая роль гормонов ЩЖ многогранна. Они стимулируют окислительно-восстановительные процессы, контролируют скорость потребления кислорода и образования тепла в организме. Тиреоидные гормоны влияют на все виды обмена – водно-электролитный, белковый, жировой, углеводный и энергетический. Наличие адекватного количества гормонов ЩЖ – необходимое условие для нормального развития ЦНС. Они воздействуют на процессы, происходящие в митохондриях, клеточной мембране, но больше всего их влияние сказывается на клеточном ядре, так как приводит к стимулированию образования РНК, кодирующей синтез различных белков.
II. Классификация заболеваний щитовидной железы по функциональному признаку
Заболевания ЩЖ с явлениями тиреотоксикоза
1. Повышенная секреция тиреоидных гормонов щитовидной железой:
– Болезнь Грейвса;
– Многоузловой токсический зоб.
2. Повышенная выработка тиреоидных гормонов вне ЩЖ:
– Хорионэпителиома;
– Струма яичника (тератома).
3. Тиреотоксикоз, не связанный с повышенной секрецией гормонов ЩЖ:
– Медикаментозный тиреотоксикоз;
– Тиреотоксическая фаза тиреоидитов (послеродовый, подострый).
Заболевания ЩЖ с синдромом гипотиреоза
1. Первичный гипотиреоз: нехватка тиреоидных гормонов, обусловленная патологией непосредственно щитовидной железы (удаление, деструкция);
2. Вторичный или гипоталамо-гипофизарный гипотиреоз: дефицит тиреоидных гормонов образуется за счет неэффективности действия гипоталамо-гипофизарного звена тиреоидной системы.
3. Нарушение транспортировки, процессов обмена и механизмов действия тиреоидных гормонов.
Заболевания ЩЖ без нарушения функции
1. Эутиреоидный зоб:
– Зоб, обусловленный нарушением процессов синтеза гормонов ЩЖ;
– Зоб, развитие которого обусловлено зобогенными веществами;
2. Опухоли щитовидной железы:
Доброкачественные;
Злокачественные;
3. Тиреоидиты.
Этиологическая классификация заболеваний щитовидной железы
Аутоиммунные тиреопатии:
1. Болезнь Грейвса (БГ, Базедова болезнь, диффузный токсический зоб);
– Изолированная тиреопатия;
– С экстратиреоидными проявлениями – эндокринная офтальмопатия.
2. Аутоиммунный тиреоидит
– Хронический;
– Транзиторный;
– Безболевой – «молчащий»;
– Послеродовый;
– Цитокин-индуцированный.
Коллоидный пролиферирующий зоб
1. Диффузный эутиреоидный зоб;
2. Узловой и многоузловой эутиреоидный зоб;
– Без функциональной автономии;
– С функциональной автономией.
Инфекционные тиреопатии
1. Подострый тиреоидит;
2. Острый гнойный тиреоидит;
3. Специфические тиреоидиты.
Опухоли щитовидной железы
1. Доброкачественные;
2. Злокачественные.
Врожденные наследственные тиреопатии
ТТГ секретирующая аденома (тиротропинома)
Заболевания щитовидной железы при патологии других органов и систем.
III. Методы диагностики заболеваний щитовидной железы
Клиническая диагностика
1. Анализ жалоб.
Жалобы пациентов с заболеваниями ЩЖ можно разделить на 2 основные группы.
Первая связана с увеличением железы и сдавлением окружающих органов. Увеличение железы приводит к появлению жалоб на наличие опухолевидного образования на шее, чувство инородного тела при глотании, «неловкость» в области шеи при движениях, застегивании воротника, осиплость голоса, сухой кашель.
Вторая обусловлена нарушением функции ЩЖ (гипо- или гипертиреоз). Данная группа жалоб включает различные «маски» дисфункции щитовидной железы, которые важно научиться вовремя распознавать и не игнорировать!
2. Объективное обследование.
Осмотр позволяет установить наличие зоба, характер его поражения (диффузный или узловой) и его локализацию, консистенцию, подвижность при глотании. Обязательно проводится пальпация регионарных лимфатических узлов (все группы лимфоузлов шеи, под- и надключичные лимфоузлы).
При загрудинном зобе часто видно набухание вен шеи и передней поверхности грудной клетки, одутловатость лица и шеи.
Размеры ЩЖ оценивают согласно современной классификации зоба, рекомендованной ВОЗ в 2001 г., где:
– зоба нет;
– объем каждой доли не превышает объем дистальной фаланги большого пальца обследуемого;
– I степень – зоб пальпируется, но не виден при нормальном положении шеи (сюда относятся узловые образования, не приводящие к увеличению объема железы);
– II степень – зоб виден при нормальном положении шеи.
При зобе больших размеров осиплости голоса показана ларингоскопия, позволяющая выявить паралич голосовых связок, обусловленный вовлечением в патологический процесс возвратных гортанных нервов.
3. Лабораторная диагностика.
Для оценки тиреоидного статуса и степени нарушения секреции определяют концентрации Т3, Т4, ТТГ, ТРГ и кальцитонина в сыворотке крови методами иммуноферментного и радиоиммунного анализа. В диагностике аутоиммунных заболеваний ЩЖ применяют определение уровня антител к различным компонентам тканей железы: антител к ТГ, ТПО и рецепторам ТТГ.
Тиреотропный гормон (ТТГ). ТТГ синтезируется клетками аденогипофиза-тиротрофами, на их долю приходится 3–5% его клеточного состава.
Функция щитовидной железы находится под контролем передней доли гипофиза, тиреотропного гормона, по его уровню можно судить о функциональном состоянии щитовидной железы за последние 2–4 месяца. Пик высвобождения ТТГ приходится на часы перед началом сна, но повышение его в сыворотке крови отмечается в послеполуденное время. Помимо циркадного выброса ТТГ существует пульсирующая секреция ТТГ с интервалом от 2 до 6 часов, увеличение частоты и амплитуды импульсов отмечено в ночное время.
Нарушение секреции ТТГ наблюдается при длительном голодании, тиреотоксикозе, гипотиреозе центрального генеза и на фоне заместительной терапии тироксином.
Референтный интервал лабораторного уровня ТТГ в сыворотке крови зависит от метода исследования и в среднем составляет 0,5–4,0 мкЕД/мл, при этом оптимальный уровень ТТГ должен быть ниже 1,5 мкЕД/мл.
Повышение уровня ТТГ выше 10,0 мкМЕД/мл свидетельствует о наличии манифестного гипотиреоза.
Снижение менее 0,5–0,1 мкМЕ/мл указывает на гиперфункцию щитовидной железы.
По уровню периферических гормонов Т4св., Т3св. можно судить в целом о функциональном состоянии щитовидной железы на момент исследования.
На повышение уровня ТТГ влияют следующие факторы:
– Дефицит йода (требуется восполнение дефицита);
– Первичный манифестный гипотиреоз (необходима коррекция лекарственными препаратами);
– Прием препаратов, которые могут влиять на функцию щитовидной железы и нарушать всасывание препаратов (тиреостатики, психотропные средства, оральные контрацептивы, ингибиторы протоновой помпы, препараты лития, железа сульфат, алюминия гидрохлорид, препараты сои, амиодарон, тамоксифен, глюкокорстикостероиды). Необходимо учитывать сопутствующую терапию, если нет возможности отменить препарат, назначается заместительная терапия;
– Недостаточная заместительная дозировка левотироксина/ трийодтиронина для коррекции гипотиреоза (необходима коррекция лечения);
– Нарушение режима приема препаратов для коррекции гипотиреоза: нерегулярный прием, прием непосредственно перед едой либо после приема пищи (необходимо скорректировать прием препаратов с контролем уровня ТТГ через 6–8 недель);
– Не рекомендуется делить препараты левотироксина на 2–3 части, это значительно снижает биодоступность лекарственного средства, лучше чередовать прием, например, принимать 50/75 мкг через день.
– Некачественный препарат для коррекции гипотиреоза (необходимо поменять препарат на новый и с последующим контролем уровня ТТГ через 6–8 недель);
– Погрешность/ошибка лаборатории (повторное исследование, возможно, в другой лаборатории). Из личного опыта: проведение исследований в 2-х разных лабораториях у пациентки с разницей 2 дня и результатами ТТГ 1,8 и 3,45 мкМЕ/мл при наличии явной симптоматики гипотиреоза;
– Нарушение оттока желчи, сладж-синдром (необходимо наладить отток желчи);
– Нарушение всасывания в кишечнике (провести дообследование);
– Стресс (острое заболевание, обострение хронического заболевания, физический, эмоциональный стресс, перелет и тд.).
Причины значительного понижения уровня ТТГ:
На фоне приема левотироксина важно следить за уровнем ТТГ, снижение до 0,5 мкМЕ/мл и ниже – сигнал тревоги. Подобное состояние может быть следствием передозировки синтетическим тироксином, медикаментозного тиреотоксикоза и требует незамедлительной коррекции дозы левотироксина, иногда отмены препарата.
Передозировка тироксином проявляется симптомами тиреотоксикоза – тахикардией, аритмией, кардиалгией, беспокойством, тремором, нарушениями сна, повышенной потливостью, снижением/повышением аппетита, снижением массы тела, диареей.
В зависимости от выраженности симптомов может потребоваться снижение суточной дозы препарата на 30–50%, возможно, перерыв в лечении на 4–6 недель, с последующим контролем уровня ТТГ, Т4св., Т3св.в динамике. Для коррекции симптомов ятрогенного тиреотоксикоза потребуется назначение препаратов магния, в некоторых случаях β-блокаторов.
При возобновлении приема левотироксина начальная доза не должна превышать 25–50 мкг/сутки. Следует помнить, что возрастом потребность в тиреоидных гормонах уменьшается, в связи с чем у пожилых пациентов, особенно при наличии сопутствующих заболеваний сердца, начальная доза тироксина обычно составляет 12,5–25 мкг/сутки, с постепенной титрацией дозы левотироксина каждые 2–3 месяца.
Общий тироксин (Т4): концентрация в сыворотке крови у здоровых людей составляет 64–150 нмоль/л. Известно, что более 99,6% циркулирующего в крови тироксина находится в связанном с белками состоянии.
Уровень свободного тироксина (Т4св.) в сыворотке крови у практически здоровых людей составляет 10–26 пмоль/л. Для оценки функционального состояния щитовидной железы широко используется определение уровня свободного тироксина.
Общий трийодтиронин (Т3): его концентрация в 50 раз ниже уровня тироксина и составляет 1,2–2,8 нмоль/л.
По данным некоторых авторов, у мужчин концентрация общего Т3 в сыворотке крови на 5–10% выше, чем у женщин. Определение общего Т3 имеет диагностическое значение при дифференциальной диагностике различных форм тиреотоксикоза.
Было показано, что при диффузном токсическом и узловом токсическом зобе отмечается преимущественное высвобождение Т3, в связи с чем соотношение Т3:Т4 повышается (в норме меньше 20, при указанных формах тиреотоксикоза – выше 20).
Уровень свободного трийодтиронина (Т3св.) составляет 3,4–8,0 пмоль/л. По мнению многих авторов определение свободного Т3 имеет меньшее диагностическое значение, чем Т3 общий, который отражает количество трийодтиронина в организме. Как показывает моя практика, определение именно свободного Т3 позволяет адекватно оценивать функцию щитовидной железы и проводить коррекцию заместительной терапии.
Т3 свободный может быть в абсолютной норме лабораторно, но при этом не работать эффективно со своими рецепторами. В этом случае Т4 конвертируется не в «настоящий» активный гормон Т3, а в обратный rТ3, который не может активно доставлять энергию и кислород к клеткам органов и тканей.
Лекарственные препараты, влияющие на конверсию Т4 в Т3 в тканях, необходимо учитывать при назначении данных препаратов пациентам с нарушениями функции щитовидной железы, а также учитывать при интерпретации результатов анализов:
1. Антибиотики и противогрибковые препараты (сульфаниламиды, рифампицин, кетоконазол и тд.);
2. Противодиабетические препараты;
3. Мочегонные средства (лазикс, фуросемид и тд.);
4. Стимуляторы (амфетамины);
5. Препараты, понижающие уровень холестерина;
6. Антиаритмические препараты (Кордарон, Анаприлин, Пропранолол);
7. Оральные контрацептивы, анаболические стероиды, гормон роста);
8. Обезболивающие (наркотические, ненаркотические средства);
9. Антациды (гидроксид алюминия);
10. Психотропные препараты (препараты лития).
Обратный, реверсивный трийодтиронин (об. Т3, rТ3) – гормонально-инертное вещество, образующееся как продукт конверсии и деградации тироксина. В крови у практически здоровых людей его уровень составляет 0,39–1,16 нмоль/л. Определение rТ3 помогает в диагностике тиреотоксикоза и гипотиреоза, в патогенезе которых основное место принадлежит нарушению конверсии Т4 в Т3.
Однако некоторые зарубежные исследователи признают, что rT3 все же способен оказывать довольно неприятные эффекты. Например: блокировать ядерные рецепторы клеток гипоталамуса, отвечающих за производство гормона ТРГ, стимулирующего выработку клетками гипофиза ТТГ. Клетки гипоталамуса реагируют на количество поступающих из крови Т4 и Т3 и регулируют выработку тиролиберина по типу «обратной связи» или «торможения». При этом в клетках гипоталамуса с помощью клеточных дейодиназ Т4 преобразуется в Т3, и только этот внутриклеточный Т3 (или поступивший извне свободный Т3) «опознается» ядерным рецептором. Много Т3 в крови (в клетке) – выработка тиролиберина снижается. Мало – повышается. Гормон, поступая в аденогипофиз, регулирует производство ТТГ как стимулятор. Мало поступает ТРГ в аденогипофиз – снижается выработка ТТГ. Много ТРГ – повышается выработка ТТГ. При большом количестве дейодиназы III типа в клетках гипоталамуса и достаточном поступлении Т4 происходит следующее. Внутриклеточная дейодиназа III перерабатывает Т4 в rT3, а Т3 в Т2. Таким образом снижается внутриклеточное содержание Т3 и повышается содержание rT3.
Реверсивный Т3 обладает гораздо большим свойством связываться с ядерными рецепторами, чем Т3, и блокирует ядерные рецепторы клетки, не давая возможности опознавать Т3.
Блокада и снижение внутриклеточного содержания Т3 приводит к повышенному производству тиролиберина и аденогипофиз дает «всплеск» ТТГ даже при повышенном содержании в крови Т4 и свободного Т3. Переизбыток тироксина усиливает образование rT3.
Получается «замкнутый круг». И это сопровождается ростом показателя ТТГ и снижением показателя FT4, уходящего на выработку rT3. В данном случае будет информативным анализ крови на содержание общего Т4 (Тotal Т4), который показал бы повышенное содержание T4 в крови. При этом «зашкаливающий» показатель ТТГ указывает на необходимость дополнительной дозы синтетического тироксина, что дает временное снижение ТТГ до нормы либо состояния медикаментозного тиреотоксикоза, а это – опять «замкнутый круг». При повышении уровня rТ3 нет смысла повышать дозу левотироксина, необходимо решать вопрос о назначении комбинированной терапии с трийодтиронином либо с натуральными компонентами щитовидной железы. При назначении комбитерапии исходная доза левотироксина пробно снижается на 15–25%.
Тиреоглобулин (ТГ) – его содержание у практически здоровых людей в сыворотке крови составляет 55–60 нг/мл.
Уровень тиреоглобулина повышается при подостром и аутоиммунном тиреоидите, многоузловом токсическом и эндемическом зобе, раке щитовидной железы и его метастазах.
Для медуллярного рака щитовидной железы характерно нормальное и даже сниженное содержание тиреоглобулина.
Мониторинг тиреоглобулина имеет диагностическое значение у больных, перенесших тиреоидэктомию по поводу папиллярного или фолликулярного рака щитовидной железы. При тотальной тиреоидэктомии содержание тиреоглобулина в сыворотке крови резко снижено и составляет менее 5,0 мкг/л (менее 5,0 нг/мл).
Повышение уровня ТГ до уровня выше 10,0 мкг/л (10 нг/мл) указывает на рецидив или метастазы рака щитовидной железы.
Тироксинсвязывающие белки крови (ТСГ). Содержание в сыворотке крови здоровых людей составляет 1,2–2,2 мг/100 мл. Определение ТСГ используют как дополнение в диагностике нарушений функции щитовидной железы. Их концентрация меняется при беременности, приеме эстрогенов, андрогенов и других гормонов. Если содержание эндогенного тироксина недостаточно (гипотиреоз), то добавленный к сыворотке крови меченый тироксин будет в большом количестве связываться с белками и, наоборот, при тиреотоксикозе поглощение экзогенного йодированного тироксина будет снижено.
Снижение ТСГ, вызванное повышенной конверсией Т4 в Т3, когда уровень Т3 на верхней границе референтного интервала либо выше него, с одной стороны, казалось бы, «хорошо», но в действительности – слишком много активного Т3 способствует формированию резистентности рецепторов, как, например, при инсулинорезистентности, и развивается клиника гипотиреоза.


