
И. Т. Рябцева
Акушерство
Известно, что в конце XVI – начале XVII вв. русское правительство обязывало врачей-иностранцев обучать русских врачебному делу «со всяким тщанием и ничего не тая». В конце XVI в. Иван IV своим указом учредил Аптекарский приказ, который вскоре стал своеобразным Министерством здравоохранения в Русском государстве.
Есть сведения, что в 70 – 80-е гг. XVII в. хирургические методы применялись у «лечьцов бабичьего дела», т. е. в акушерстве. Однако, как и в других странах, в ранние периоды истории России основная масса женского населения получала акушерскую помощь от повивальных бабок, среди которых встречались большие мастерицы своего дела, но были и люди случайные, неумелые, необразованные, подменявшие ремесло дикими обрядами, заклинаниями, заговорами. Лишь в городах женщина, причем состоятельная, хорошего рода, могла получить вполне квалифицированное по тем временам родовспоможение от приглашенных врачей-иноземцев и выучившихся в лучших европейских университетах русских врачей-хирургов и акушеров.
В конце XVII в. начались и в XVIII в. продолжались реформы Петра I, изменившие государственную и общественную жизнь страны, преобразовавшие медицину и здравоохранение. В 1703 г. был основан Санкт-Петербург, ставший в 1712 г. столицей России, которому наряду с Москвой было суждено стать центром развития медицинской науки и практики. В 1724 г. в Петербурге была учреждена Академия наук, в 1755 г. открыт Университет в Москве, вокруг которых начали концентрироваться научные силы обеих столиц и государства в целом.
Одним из первых широкомасштабных шагов в области медицины и здравоохранения стала организация медико-топографического описания отдельных территорий Российской империи. У истоков этой огромной работы вместе с В. Н. Татищевым и М. В. Ломоносовым стоял П. З. Кондоиди (1710 – 1760), отечественный военный врач, президент Медицинской канцелярии, организатор и реформатор медицинского образования в России, основатель (в 1756 г.) первой в России медицинской библиотеки. Благодаря его инициативе и попечению была предпринята систематическая подготовка акушерок, для чего в Петербурге и Москве учреждены школы «бабичьего дела». Он добился направления 10 лучших выпускников российской медицинской школы в лучшие университеты Европы. Возвратившись в Россию, они стали учителями для новых поколений отечественных врачей.
В 1764 г. в Московском университете начал функционировать медицинский факультет. Лекции по анатомии, хирургии и «бабичьему» искусству читал профессор И. Эразмус, образованнейший врач своего времени, приглашенный из Страсбурга. Его перу принадлежат «Наставления, как каждому человеку вообще в рассуждении диеты, а особливо женщинам в беременности, в родах и после родов, себя содержать надлежит».
В этот период «медленное приумножение народа» составляло предмет государственного интереса и забот. Причинами низких темпов прироста населения были не только войны, повальные эпидемии, но и высокая мертворождаемость, материнская и детская смертность. Очень крупной фигурой в научном и практическом акушерстве был педагог, врач и ученый-энциклопедист Н. М. Максимович-Амбодик (1744 – 1812). Он фактически стал основоположником отечественного акушерства и педиатрии, первым из русских врачей в 1782 г. получил звание профессора акушерства. Его основной и в высшей степени оригинальный труд «Искусство повивания, или наука о бабичьем деле» (1781 – 1786) с атласом рисунков на многие десятилетия стал лучшим и самым полным пособием, предназначенным для подготовки образованных акушерок. Он первым начал преподавать акушерство на русском языке и проводить практические занятия с повивальными бабками на фантоме собственной модели и в родильном отделении. Амбодик был прекрасным акушером-практиком, одним из первых начал выполнять сложные операции и пособия, в том числе наложение акушерских щипцов. Вместе с тем он оставался сторонником консервативного «освобождения младенца» до «самой крайней необходимости оперативного вмешательства» и проявлял исключительную меру в выборе тактики ведения родов.
В 1798 г. в Петербурге и Москве были созданы первые высшие военно-медицинские учебные заведения со сроком обучения 4 года – медико-хирургические академии, выросшие из медико-хирургических училищ. Московская академия просуществовала недолго, Петербургская академия (ныне Военно-медицинская академия) стала образцовым учебным заведением и центром научной медицинской мысли. В первые годы преподавание акушерства в Петербургской медико-хирургической академии проводилось на кафедре повивальной и врачебносудной науки, самостоятельная кафедра акушерства была создана лишь в 1832 г. Ее возглавил прекрасный акушер и педиатр С. Ф. Хотовицкий, а с 1848 г. – один из лучших учеников Н. И. Пирогова А. А. Китер, который в 1846 г. впервые в России провел влагалищную экстирпацию матки, через 25 лет после первой в мире операции подобного рода. В 1858 г. эту кафедру занял выдающийся русский акушер А. Я. Крассовский (1823 – 1898), также прошедший школу Н. И. Пирогова. Он высоко поднял позиции и технику оперативного акушерства и гинекологии. Будучи блестящим хирургом и творческим человеком, он не только выполнил первую в России овариотомию, но и разработал оригинальный способ выполнения этой операции, а в 1868 г., суммировав все достижения в этой области, опубликовал монографию «Об овариотомии». Одним из первых А. Я. Крассовский осуществил удаление матки. Замечательны его трехтомный «Курс практического акушерства» (1865 – 1879) и «Оперативное акушерство со включением учения о неправильностях женского таза», выдержавшее три издания. А. Я. Крассовский стал организатором первого в России Петербургского акушерско-гинекологического общества и создателем «Журнала акушерства и женских болезней», много послуживших созданию петербургской и российской школы акушеров и гинекологов.
Одной из примечательных особенностей XIX в. стало формирование отечественных научных школ. В области медицины главным центром возникновения научных школ наряду с медицинским факультетом Московского университета стала Медико-хирургическая академия в Петербурге. Крупными научными центрами стали также медицинские факультеты Дерптского, Виленского, позднее – Казанского и Киевского, затем Харьковского университетов.
Замечательным представителем московской школы акушеров был младший современник А. Я. Крассовского – В. Ф. Снегирев, автор фундаментального труда «Маточные кровотечения» (1884), выдержавшего много изданий и переведенного на французский язык. Книга предназначалась для земских врачей, и автору удалось выполнить свою задачу – просто и доступно изложить приемы диагностики, тактики лечения этой тяжелейшей патологии. Решительный прогресс в терапии акушерских и гинекологических кровотечений стал возможным после становления в нашей стране трансфузиологии. В 1926 г. в Москве (а затем и в Ленинграде) был открыт первый в мире Институт гематологии и переливания крови.
Великолепным акушером и хирургом был другой яркий представитель московской акушерской школы – Н. И. Побединский (1861 – 1923). Он усовершенствовал способы ведения родов при узком тазе, блестяще провел 45 кесаревых сечений без единого случая гибели матери, когда эта операция была далеко не повседневным делом, много оперировал женщин с опухолями матки во время беременности. Особой заслугой Н. И. Побединского явилось его внимание к амбулаторному наблюдению беременных, в советское время оно претворилось в повсеместное создание женских консультаций – крупнейшего достижения отечественной системы охраны материнства и детства.
В 1797 г. в Петербурге начал свою деятельность первый в России Повивальный институт с родильным отделением (с 1895 г. Императорский клинический повивальный институт, затем Императорский акушерско-гинекологический, ныне Научно-исследовательский институт акушерства и гинекологии им. Д. О. Отта РАМН). Одним из крупнейших ученых, в течение 20 лет возглавлявшим это замечательное научно-практическое учреждение, был выпускник Петербургской медико-хирургической академии И. Ф. Баландин (1834 – 1893). Именно он одним из первых в России начал внедрять антисептику в акушерстве; при нем материнская летальность от септических заболеваний снизилась до 0,2 %, что было выдающимся успехом по тем временам. Он же был инициатором широкого внедрения эпизиотомии, выступал против операции наложения высоких акушерских щипцов, доказывал вред пеленания младенцев.
На посту директора Повивального института И. Ф. Баландина в 1893 г. сменил Д. О. Отт, при котором институт приобрел европейскую и мировую известность. Большая часть его научных работ посвящена проблемам гинекологии, в том числе оперативной. Ему не было равных в оперативной технике, он неустанно совершенствовал хирургический инструментарий, предложил оригинальные осветительные зеркала, операционные столы, ногодержатель. Его легендарная хирургическая техника позволяла внести многочисленные усовершенствования в проведение акушерских пособий, он предложил и выполнил первые кольпоскопии, уточнил показания к кесареву сечению, был убежденным сторонником внутривенного введения изотонического раствора натрия хлорида при кровопотерях. Обладая незаурядным общественным темпераментом и организаторским талантом, Д. О. Отт одновременно с Повивальным (при нем Императорским акушерско-гинекологическим) институтом, для которого выстроил комплекс специально спроектированных Л. Н. Бенуа зданий, возглавил Женский медицинский институт, добившись для него государственных субсидий и уравнения в правах врачей-женщин с врачами-мужчинами. Блестящий исследователь, лектор и педагог, Д. О. Отт создал образцовую систему подготовки и усовершенствования акушерок, воспитал замечательную плеяду ученых, возглавил собственную научную школу, получившую известность в мире как оттовская школа акушеров-гинекологов.
Одним из его ближайших сотрудников был ученик И. Ф. Баландина великолепный врач и ученый В. В. Строганов (1857 – 1938), много внимания уделявший проблеме разрывов матки и предлежания плаценты. Мировую славу принесла В. В. Строганову разработанная им система лечения эклампсии. Исключительной популярностью пользовались его «Сборник акушерских задач» и труды о важнейших осложнениях беременности и родов. Уже в зрелом возрасте директором того же института стал украинский акушер-гинеколог А. П. Николаев (1896 – 1972) – автор «триады Николаева», предложенной им как метод профилактики асфиксии плода и новорожденного.
Очень представительная и сильная школа акушеров и гинекологов складывалась в Казани. Ее основателем стал В. С. Груздев (1866 – 1938), воспитанник Петербургской военно-медицинской академии, который 30 лет заведовал кафедрой Казанского университета. Он стал одним из первых в России онкогинекологом. В акушерстве его имя связано с фундаментальными исследованиями, посвященными развитию и морфологии маточной мускулатуры, и с авторством одного из лучших в стране руководств по акушерству и женским болезням.
Выдающимися учениками В. С. Груздева были М. С. Малиновский (1880 – 1976) и Л. С. Персианинов (1908 – 1978), ставшие признанными лидерами московской школы акушерства и гинекологии, крупнейшими учеными нашей страны и организаторами отечественной системы родовспоможения. М. С. Малиновский свои основные интересы сосредоточил на оперативном акушерстве, обезболивании в акушерстве и гинекологии, изучении патогенеза, профилактики и терапии гестоза беременных, послеродовых заболеваний. Он первым, еще в начале века, изучил влияние питуитрина на сократительную деятельность матки в родах. Его руководство по оперативному акушерству было и остается настольной книгой практикующего акушера. Л. С. Персианинов внес неоценимый вклад в учение об акушерском травматизме, в совершенствование реанимации и обезболивания в акушерстве. Фундаментальный характер носили его работы по физиологии и патологии сократительной деятельности матки во время родов с разработкой способов коррекции ее нарушений. Л. С. Персианинов стал пионером использования ЭВМ в акушерстве и гинекологии в нашей стране. Особенно велики его заслуги в становлении перинатологии и перинатальной медицины: многие его работы были посвящены исследованию состояния внутриутробного плода, раннему выявлению его патологии, комплексной терапии асфиксии новорожденного.
В наши дни традиции московской школы акушеров-гинекологов достойно продолжали и продолжают крупные российские ученые Г. М. Савельева, Т. А. Старостина, Е. М. Вихляева, В. И. Кулаков, В. Н. Серов, Н. М. Побединский, В. И. Краснопольский, их сотрудники и ученики.
Велики заслуги перед отечественной акушерской наукой и практикой кафедры акушерства и гинекологии Женского медицинского института (1-го Ленинградского медицинского института, ныне Петербургского государственного медицинского университета им. акад. И. П. Павлова), созданного в 1897 г. В разные годы кафедру возглавляли незаурядные педагоги, организаторы медицинского образования, превосходные акушеры-практики и крупные ученые: Н. Н. Феноменов, Н. И. Рачинский, П. Т. Садовский, Д. И. Ширшов, К. К. Скробанский, Л. Л. Окинчиц, И. И. Яковлев, здесь начинал свою деятельность И. Ф. Жордания.
Н. Н. Феноменов (1855 – 1918) получил образование в Петербурге, затем заведовал кафедрой акушерства в Казанском университете; после смерти А. Я. Крассовского был приглашен в столицу и заменил его на посту директора Надеждинского родовспомогательного заведения и одновременно принял кафедру в Женском медицинском институте, до Д. О. Отта выполнял обязанности лейб-акушера. Он был выдающимся акушером-практиком, лично выполнил более 2000 чревосечений, предложил ряд модификаций акушерских операций – метода перфорации предлежащей головки плода, декапитации плода, клейдотомии, усовершенствовал несколько акушерских инструментов, носящих ныне его имя, последовательно и настойчиво внедрял методы асептики и антисептики.
К оттовской школе принадлежал И. И. Яковлев (1896 – 1968), создавший новый методологический подход к изучению физиологии и патологии беременности и родов. Сторонник идей Н. Е. Введенского и А. А. Ухтомского, он одним из первых в мировой науке исследовал функции головного мозга при беременности и в родах, предложил физиологические методы обезболивания в биомеханизме родовой деятельности. Он обогатил представления о биомеханизме родов, роли плодного пузыря и околоплодных вод, создал оригинальную классификацию аномалий родовой деятельности.
Гордостью отечественной науки является создание перинатальной медицины и ее теоретического раздела – перинатологии. Этот термин вошел в специальную литературу в конце 60-х гг. в XX в. Для становления перинатологии исключительное значение имели работы П. К. Анохина и его учеников, обосновавших в 1930-е гг. учение о функциональных системах и создавших на этой основе теорию системогенеза. Проблемами антенатального и раннего постнатального развития животных и человека занимались ученики и сотрудники И. А. Аршавского, который ввел понятие «доминанта беременности». В 1960-е гг. оформилось учение о критических периодах эмбриогенеза, о повреждающем влиянии различных патологических состояний материнского организма на ранний эмбриогенез (П. Г. Светлов, В. И. Бодяжина). Большая роль в оформлении перинатологии как самостоятельной научной дисциплины принадлежит ленинградским ученым Н. Л. Гармашевой, Н. Н. Константиновой, московским ученым Л. С. Персианинову, И. В. Ильину, Г. М. Савельевой, В. А. Таболину, Ю. Е. Вельтишеву, М. А. Студеникину.
Чрезвычайное значение для развития перинатологии и перинатальной медицины имело внедрение аппаратных методов исследования состояния плода: электрокардиографии, фонокардиографии, ультразвукового сканирования. В наши дни успешно применяются интенсивные методы лечения и реанимации плода и новорожденного, инвазивные методы диагностики врожденных и приобретенных нарушений плода (биопсия хориона, плацентобиопсия, кордоцентез) с привлечением инструментальных, биохимических, иммунологических, микробиологических, молекулярно-биологических методов подтверждения диагноза у плода, внедряются методы терапии выявленной патологии плода (внутриматочное, внутрисосудистое введение лекарственных препаратов, переливание крови при гемолитической болезни плода), развивается фетохирургия. В мире и в России (НИИ акушерства и гинекологии им. Д. О. Отта РАМН) проведены первые операции на внутриутробном плоде с целью коррекции пороков его развития. Плод в полном смысле слова стал пациентом, получающим необходимую медицинскую помощь на уровне современных достижений науки и практики.
Одним из крупнейших достижений теоретического и практического акушерства XX в. стало создание и внедрение метода экстракорпорального оплодотворения (ЭКО) с переносом эмбриона в матку. Первая успешная операция ЭКО проведена в Англии Р. Эдвардсом и П. Стептоу. В России первые дети после экстракорпорального оплодотворения родились в Москве (1986) и Санкт-Петербурге (1986). Центры ЭКО открыты также в российских городах Сочи, Краснодаре, Красноярске, Тюмени, Самаре.
Глава 2
ОРГАНИЗАЦИЯ СИСТЕМЫ АКУШЕРСКОЙ И ПЕРИНАТАЛЬНОЙ ПОМОЩИ
Основными задачами акушерства являются: оказание высококвалифицированной специализированной помощи женщинам в период беременности, во время родов и в послеродовом периоде; наблюдение и уход за здоровыми и оказание квалифицированной медицинской помощи больным и недоношенным детям.
Для оказания помощи существуют акушерские стационары (родильные дома), которые могут существовать самостоятельно или быть структурной единицей городской больницы, центральной районной больницы, клиническим отделением крупной многопрофильной больницы. Амбулаторную помощь беременным и гинекологическим больным оказывает участковый акушер-гинеколог, который работает в женской консультации. Большую помощь врачу оказывает акушерка, которая вместе с ним проводит амбулаторные приемы беременных и осуществляет патронаж заболевших беременных и родильниц. В последние годы создаются объединенные акушерско-терапевтическо-педиатрические комплексы, целью которых является всесторонняя помощь женщинам. Благодаря организации подобных комплексов осуществляется преемственность и непрерывность медицинской помощи беременным и новорожденным, подготовка девушек к материнству, выявление и лечение экстрагенитальной патологии у беременных, подготовка их к родоразрешению. Такая интеграция акушерско-гинекологической помощи с общей лечебной сетью помогает акушерам шире использовать технику и аппаратуру, а также методы лабораторной диагностики, консультации специалистов для обследования беременных и гинекологических больных.
Основные задачи женской консультации заключаются в диспансеризации беременных женщин, профилактике материнской и перинатальной смертности, в оказании помощи гинекологическим больным, осуществлении мероприятий по планированию семьи, в работе по выявлению предраковых и раковых заболеваний у женщин и их профилактике, в санитарно-просветительной работе по пропаганде здорового образа жизни. Врачи оказывают акушерскую и гинекологическую помощь по участковому принципу, однако больная или беременная имеет право обратиться к любому врачу. Участок врача акушера-гинеколога по численности соответствует 5000 женщин, из них примерно 3000 – детородного возраста. Женская консультация ежегодно уточняет у администрации района списки женского населения, возраст женщин, наличие на их участке предприятий и количество работающих на них женщин, число общежитий, школ. Участковые врачи осуществляют не только лечение беременных и гинекологических больных, но и заинтересованы в своевременном выявлении онкологических больных. С этой целью 1 – 2 раза в год проводятся плановые профилактические осмотры работающих женщин, подростков, девушек; осуществляется санитарно-просветительная работа, решаются проблемы планирования семьи, профилактики абортов, контрацепции.
Диспансеризация беременной начинается с постановки ее на учет (желательно до 12 нед. беременности). Уточняются данные общего и акушерско-гинекологического анамнеза, условия жизни, быта, работы, наличие профессиональных вредных факторов. Затем врач производит тщательное объективное исследование систем и органов, уточняет акушерский статус. Акушерка проводит измерение роста, массы тела, артериального давления на обеих руках. Беременной осуществляют исследование крови для выявления сифилиса, ВИЧ-инфекции, инфекционного гепатита. Определяют биохимические показатели плазмы крови – содержание общего белка, билирубина, трансаминаз, глюкозы, креатинина; проводят исследование мазков из уретры и цервикального канала на гонококконосительство, трихомониаз, микоплазмоз, кандидоз; уточняется степень чистоты влагалища. Из носоглотки берут мазки на носительство патогенного стафилококка. Назначают клинический анализ крови и мочи, исследование кала на яйца глистов. Беременная направляется на обследование к специалистам (терапевту, окулисту, отоларингологу, стоматологу).
При первом посещении женской консультации заполняется и выдается на руки женщине карта беременной, куда заносятся результаты всех обследований. Если беременность протекает без осложнений, то визиты к врачу должны быть не реже 1 раза в 4 нед. до 28-недельного срока, 1 раз в 2 нед. с 28-недельного до 36-недельного срока и 1 раз в 7 дней в последние недели беременности. При каждом посещении беременной врач должен проверить: 1) артериальное давление; 2) массу тела; 3) высоту стояния дна матки по отношению к лобковому сочленению; 4) анализ мочи на наличие глюкозы, белка, желательно определить относительную плотность мочи. Врач должен расспросить о любых жалобах, недомоганиях, которые могли появиться после последнего посещения; особую важность представляют указания на выделения (кровотечения) из половых путей, сокращения матки, отеки, головная боль, плохой сон, раздражительность, чувство страха за судьбу ребенка и исход родов. Последнее особенно необходимо делать при высоком риске развития осложнений беременности и родов, так как известно, что при беременности у женщин может происходить изменение личностно-тревожных характеристик, нарушение психического здоровья, что приводит к конфликтным ситуациям в семье, быту, на работе. Стрессовые ситуации могут способствовать развитию различных осложнений соматических заболеваний или акушерской патологии.
Во время посещения врача беременная должна получить сведения об отрицательном влиянии на плод никотина, алкоголя, наркотиков, неизвестных или известных медикаментов, обладающих тератогенным действием. Врач обязан ознакомить женщину с режимом дня беременной, необходимостью своевременного отдыха, достаточного сна, рационального питания в отдельные сроки беременности. Согласно трудовому законодательству, беременной женщине начиная с 16 нед. беременности предоставляется возможность перевода на легкий труд, а при работе с профессиональными вредными факторами (химикаты, смолы, резиновый клей, пестициды и т. д.) – в более ранние сроки. Беременная имеет право на освобождение от ночных смен, командировок, на дородовой и послеродовой отпуск. Все эти мероприятия направлены не только на сохранение здоровья женщины, но и на перинатальную охрану плода.
При выявлении осложнений беременности или при наличии экстрагенитальной патологии показана госпитализация в стационар (родильный дом или акушерское отделение крупной больницы). В условиях стационара имеются все возможности для углубленного обследования беременной с привлечением сложных лабораторных и аппаратных методов, консультативных осмотров врачами всех специальностей. Для беременной в стационаре создается лечебно-охранительный режим, физический, психический и половой покой. Используется сочетание различных методов лечения. Данные о пребывании беременной в стационаре заносятся в обменно-уведомительную карту, врачи стационара дают рекомендации по дальнейшему ведению беременности. Этим достигается преемственность в наблюдении за беременной в женской консультации и акушерском стационаре.
Одним из важных разделов работы врача с беременной является психопрофилактическая подготовка ее к родам. На современном этапе такая подготовка включает в себя занятия с врачами: акушером, психологом, педиатром, а также комплекс физических упражнений и специальной дыхательной гимнастики, общее ультрафиолетовое облучение (УФО), использование кислородного коктейля. При необходимости проводят медикаментозное обезболивание родов. Таким образом проводится еще один этап перинатальной защиты плода.
После завершения беременности и послеродового периода женщина снимается с диспансерного учета.
При подведении итогов работы женской консультации учитываются такие показатели, как материнская и перинатальная смертность, процент невынашивания (число выкидышей, преждевременных родов), наличие токсикозов беременных (в том числе тяжелых, особенно эклампсии), соотношение беременностей, закончившихся искусственными абортами и родами.
Акушерский стационар имеет следующие акушерские отделения:
1) физиологическое отделение, состоящее из помещения для приема и выписки, родового отделения, послеродового отделения, отделения новорожденных;
2) обсервационное отделение, включающее в себя помещение для приема и выписки, родовую часть, послеродовую часть, палаты для новорожденных и изоляционный блок;
3) отделение патологии беременных;
4) лечебно-диагностические отделения или кабинеты (лаборатории, рентгеновский, физиотерапевтический кабинеты, кабинет функциональной диагностики и т. д.);
5) вспомогательные службы.
Общее количество акушерских коек в родильном доме устанавливается из нормального расчета 8,8 койки на 10 000 населения.
Кроме акушерских стационаров общего типа, существуют специализированные стационары для оказания помощи беременным с заболеваниями сердца, почек, с эндокринной патологией, инфекционными заболеваниями, резус-конфликтной беременностью, а также стационары, специализирующиеся по лечению невынашивания, послеродовых гнойно-септических заболеваний. Как правило, в подобных стационарах организовано консультирование и лечение беременных, а также молодых женщин, планирующих создать семью. Кроме того, специализированные родильные дома являются методическими центрами, организующими и направляющими оказание помощи женщинам региона и обучение для врачей.
В целях улучшения объема специализированной помощи матерям и детям создаются перинатальные центры, оборудованные современной лечебно-диагностической аппаратурой для оценки и коррекции состояния плода и для выхаживания недоношенных, незрелых, больных новорожденных.
Основными показателями работы акушерского стационара являются материнская заболеваемость и смертность, перинатальная смертность, заболеваемость новорожденных, родовой травматизм матерей и детей.
Частота осложнений родов (разрывы промежности, кровотечения, пре- и эклампсии) рассчитывается по формуле:
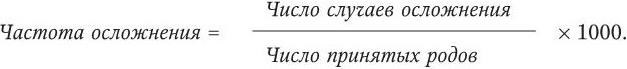
Аналогично рассчитываются показатели осложнений в послеродовом периоде.
Материнская смертность относится к демографическим показателям, уточняющим общий коэффициент смертности. Относительно невысокий уровень материнской смертности не оказывает заметного влияния на демографическую ситуацию, однако достаточно полно отражает как состояние соматического здоровья беременных и рожениц, так и состояние системы охраны материнства и детства в регионе.
Всемирной организацией здравоохранения «материнская смертность определяется как обусловленная беременностью независимо от ее продолжительности и локализации смерть женщины, наступившая в период беременности или в течение 42 дней после ее окончания от какой-либо причины, связанной с беременностью, отягощенной ею или ее ведением, но не от несчастного случая или случайно возникшей причины».
Учитывая небольшое количество умерших женщин, ВОЗ принято решение рассчитывать этот показатель на 100 000 живорожденных:

Показатель материнской смертности вычисляют на уровне города, области, края, республики.
С 1960-х гг. в статистику здоровья населения и практику здравоохранения введен термин перинатальный период.Перинатальный период начинается с 28 нед. беременности, включает период родов и заканчивается через 7 полных дней жизни новорожденного (168 ч).
Перинатальный период включает в себя три периода: антенатальный (с 28 нед. беременности до родов), интранатальный (период родов) и постнатальный (первые 168 ч жизни). Постнатальный период соответствует раннему неонатальному периоду (табл. 1).
Таблица 1
Структурные компоненты перинатальной и младенческой смертности в зависимости от периодов внутриутробного развития и первого года жизни

Каждому периоду соответствует свой показатель смертности. Показатели перинатальной смертности рассчитываются на 1000 родившихся живыми или мертвыми.


