
Цзянин Вэй
Атлас по оперативной хирургии верхней конечности
ЧАСТЬ ТРЕТЬЯ Принципы лечения открытых повреждений кисти
Чтобы добиться быстрого заживления раны и максимального восстановления функций кисти при лечении открытых травм, необходимо придерживаться следующих принципов:
1.ВСЕСТОРОННЯЯ ДИАГНОСТИКА ПОВРЕЖДЕНИЙ МЯГКИХ ТКАНЕЙ
Все повреждения тканей кисти должны быть подвергнуты полной, всесторонней диагностике. На основании обследования и оценки повреждения необходимо определить метод лечения, выбрать вид и объём оперативного вмешательства. При открытых травмах кисти для максимального восстановления утраченных функций желательно пытаться сохранить и восстановить все анатомические структуры. Будь то фаланга пальца или сустав. И лишь при тяжёлых травмах, с нарушением кровообращения и невозможностью его восстановления, при безвозвратно утраченных функциях, когда кисть просто превратится в болезненное новообразование, показана ампутация.
2.ХИРУРГИЧЕСКАЯ ОБРАБОТКА РАНЫ И ПРОФИЛАКТИКА ЗАРАЖЕНИЯ
Тщательная хирургическая обработка раны является действенной профилактикой нагноения в послеоперационный период. Если обработка раны была выполнена в полном объёме, то общая и местная реакции организма в послеоперационный период будут минимальны. Незначительный отёк и минимальный шанс нагноения раны, небольшие рубцы и спайки между тканями после заживления будут способствовать восстановлению функций травмированной конечности.
3.ВОССТАНОВЛЕНИЕ АНАТОМИЧЕСКОЙ ЦЕЛОСТНОСТИ КИСТИ
Если позволяет квалификация врача и имеющееся оборудование, инструментарий, то при открытых повреждениях кисти для достижения наиболее раннего восстановления её функций желательно максимально восстановить анатомическую целостность. Выполнение оперативного вмешательства в ранние сроки облегчает восстановление мягких тканей ввиду того, что их анатомическое соотношение на ранних этапах прослеживается более чётко. Добиться восстановления анатомической целостности можно лишь при условии, что оперирующий доктор владеет достаточными знаниями в области анатомии, а также базовой техникой восстановления различных тканей кисти. Например, техникой внутрикостной фиксации, техникой сухожильного и сосудистого швов, техникой сшивания мышц и нервов, а также различными техниками ушивания раны. Более того, доктор должен понимать, какой эффект от операции он получит в послеоперационный период, не будет ли нагноения и некроза тканей. И только при такой уверенности можно приступать к операции. В противном случае при операции вслепую грубое разделение и сшивание мягких тканей могут сказаться на восстановлении функций кисти либо привести к тяжёлым нагноениям и некрозу мягких тканей.
Если состояние раны не позволяет выполнить хирургическую обработку в ранние сроки и решено выполнить отсроченную операцию, то необходимо максимально подготовить повреждённые ткани. Во избежание возникновения трудностей во время проведения отсроченной операции необходимо подшить разорванные концы нервов и сухожилий к близлежащим тканям для предотвращения их ещё большего расхождения.
4.УШИВАНИЕ РАНЫ
Ушивание раны также является эффективным способом профилактики нагноения в послеоперационный период. Ушивание раны возможно лишь после тщательной обработки и профилактики нагноения, при достаточном количестве кожного покрова и восстановлении целостности глубжележащих тканей. Если нет противопоказаний, то желательно наложить первичный шов. Если рана значительно загрязнена, невозможно остановить обильное кровотечение или возникли трудности в определении жизнеспособности тканей либо конечности в целом, то такую рану можно не зашивать в течение 2–5 дней. И после стабилизации состояния раны наложить первично-отсроченный шов. Для того, чтобы добиться заживления раны первичным натяжением, не рекомендуется стягивать края раны слишком туго. Тугое стягивание может привести к нарушению кровообращения в краях раны, некрозу тканей и расхождению шва. Не исключено и возникновение искусственно созданного компартмент-синдрома, который может привести к некрозу глубоких тканей из-за развития локальной ишемии. В таком случае, учитывая размеры дефекта и требования к восстановлению глубжележащих тканей, для закрытия раны мы можем использовать свободную кожную пластику или пластику лоскутом на ножке. Обычно раны больших размеров на кисти сопровождаются обширным повреждением глубоких слоёв. Поэтому использование кожного лоскута на ножке с передней брюшной стенки хорошо подходит для закрытия раневой поверхности. И только при невозможности выполнения данного вида операции прибегают к свободной кожной пластике. Так как операция по пересадке свободного лоскута занимает больше времени, процент неудач относительно высок, послеоперационный отёк или кровотечение из раневой поверхности может сказаться на жизнеспособности кожного лоскута. К тому же это создаёт дополнительный дефект кожи в донорской зоне.
5.НАЛОЖЕНИЕ ПОВЯЗКИ И ИММОБИЛИЗАЦИЯ КОНЕЧНОСТИ
После операции на рану необходимо наложить повязку. Перевязочный материал должен иметь достаточную толщину и быть мягким для того, чтобы обеспечить защиту раневой поверхности от заражения. Быть достаточно гигроскопичным, чтобы поглощать выделяющуюся из раны тканевую жидкость и кровь. Для профилактики капиллярного кровотечения в глубоких слоях раны и отёка конечности повязку нужно накладывать мягко, но с небольшим давлением. Ни в коем случае нельзя накладывать повязку слишком туго. Послеоперационный отёк может сдавливать ткани в глубине раны. И если рана расположена на предплечье, то возможно развитие компартмент-синдрома. Если кончики пальцев не пострадали, то при наложении повязки желательно оставить их свободными для удобства наблюдения за состоянием кровообращения в повреждённой конечности. После ушивания мышц, сухожилий, нервов, сосудов, сопоставления костных отломков и выполнения внутрикостной фиксации для профилактики расхождения шва, вторичного смещения костных отломков и ускорения процесса заживления необходимо выполнить иммобилизацию конечности. Материалом могут послужить гипсовый бинт или фиксирующая пластина. Гипсовый бинт в данном случае более пластичен и удобен. Время иммобилизации конечности не должно быть слишком коротким, в противном случае ранняя подвижность в месте повреждения может привести к повторному разрыву сухожилий, нервов по шву и/или вторичному смещению костных отломков. Также оно не должно быть слишком длинным, так как при длительном обездвижении возможно развитие контрактуры или анкилоза суставов и формирование спаек сухожилий. Поэтому время иммобилизации должно определяться по оценке состояния раны, использованных способов восстановления травмированных тканей и степени их заживления. Обычно при повреждении мышц, сухожилий и нервов конечность иммобилизуют на период до 3–4 недель. Время иммобилизации конечности при переломе костей варьируется в зависимости от вида перелома, способа и метода фиксации. Если для фиксации костных отломков была использована металлическая пластина с винтами (при отсутствии повреждений сухожилий сосудов и нервов), то активные движения в конечности можно начинать уже через несколько дней после операции. Если были сопутствующие повреждения мягких тканей, то необходимо дождаться их заживления и только потом начинать выполнение упражнений для восстановления функций конечности.
Если для фиксации использовались спицы Киршнера, то через 6 недель можно снять внешнюю иммобилизацию, оставив спицы внутри. При этом можно выполнять лёгкую тренировку неповреждённых участков кисти. Спицы Киршнера удаляются только после рентгенологического формирования спаек сухожилий, которые возникают как подтверждения консолидации костей в месте перелоследствие длительной иммобилизации конечности. ма. Таким образом можно избежать анкилоза суставов и формирования спаек сухожилий, которые возникают как следствие длительной иммобилизации конечности.
6.ЛФК ПРИ ПОВРЕЖДЕНИИ КОНЕЧНОСТИ НА РАННИХ ЭТАПАХ ЛЕЧЕНИЯ
В случае заживления ран при первичном натяжении функции кисти восстанавливаются лишь частично. И для полного их восстановления необходимо пройти курс лечебной физкультуры.
ЛФК проводится под наблюдением врача или квалифицированной медсестры. Дополнительно можно использовать физиотерапию.
ЧАСТЬ ЧЕТВЁРТАЯ Оперативное лечение открытых повреждений кисти
В предыдущей части мы говорили о принципах лечения открытых травм кисти. Главными составляющими оперативного лечения являются: тщательная хирургическая обработка раны, восстановление анатомической целостности и закрытие раны. Клиническая практика доказала, что при лечении открытых травм кисти в послеоперационный период часто возникают вопросы, которых в действительности не должно быть. Ответы на них можно найти в сказанном выше. Например, послеоперационное нагноение. Оно может возникнуть при недостаточно тщательной очистке раны от загрязнения или присутствии нежизнеспособных тканей. Либо при излишнем сдавливании краёв раны во время накладывания шва, которое вызвало некроз тканей, расхождение краёв раны с последующим нагноением или при лечении обширного дефекта кожи с обнажением подлежащих структур методом свободной кожной пластики. В результате может возникнуть некроз пересаженного кожного лоскута и нагноение раны.
В случае, когда пациент получил резаную рану запястья в момент нахождения кисти в сжатом в кулак состоянии и было повреждено сухожилие мышцы сгибателя, при выпрямлении пальцев произойдёт расхождение повреждённых концов сухожилия. Если перед операцией не принять во внимание данный факт и во время операции не обнаружить концы сухожилия и не сшить их, то шанс на восстановление функции сгибания кисти в ранний срок будет упущен. Во время повторной восстановительной операции необходимо будет произвести восстановление повреждённого сухожилия при помощи свободного сухожильного трансплантата. А если после операции произойдёт рубцовое сращение сухожилий, то придётся выполнить ещё одно вмешательство для разъединения спаек, и только тогда возможно восстановление сгибательной функции кисти. Таким образом мы обречём больного на дополнительные трудности и страдания.
ЧАСТЬ ПЯТАЯ Хирургическая обработка раны
Тщательная обработка раны является обязательным мероприятием для предотвращения нагноения. Поэтому хирургическая обработка раны – это один из базовых и важных шагов в лечении открытых травм кисти. Целью хирургической обработки раны является тщательное удаление загрязнений, инородных предметов и нежизнеспособных тканей. Это позволяет максимально снизить вероятность нагноения и нежелательной реакции со стороны мягких тканей. Хирургическая обработка включает в себя следующие шаги: механическая очистка, иссечение нежизнеспособных тканей и промывание раны.
1.МЕХАНИЧЕСКАЯ ОЧИСТКА РАНЫ
Механическая очистка – это удаление инородных предметов из раны, а также очищение при помощи щёточки прилегающих к ране кожных покровов от грязи, прилипших опилок, металлической стружки, технических масел, частичное удаление бактерий и т.д. Хирургическая обработка должна проводиться при адекватном обезболивании и гемостазе даже в случаях незначительных повреждений пальца, так как болевые ощущения и активное кровотечение не позволят провести тщательную хирургическую обработку раневой поверхности. Во время обработки оперирующий доктор должен надеть стерильные перчатки и смоченной в антисептическом мыльном растворе мягкой щёточкой бережно очистить кожные покровы вокруг раны. Не рекомендуется касаться раневой поверхности. Но в случае сильного загрязнения и наличия в ране посторонних предметов разрешается лёгкими движениями, стараясь не повредить мягкие ткани, очистить раневую поверхность. Более тщательную очистку раны проводят на следующем этапе обработки. Если кожа вокруг раны загрязнена трудно очищаемым техническим маслом, то можно попытаться очистить кожу ватным тампоном или марлевой салфеткой, смоченной в бензине (или ином растворителе). Обычно проводим трёхкратную механическую очистку с обязательной сменой щёточки и промыванием кожных покровов водой или физиологическим раствором. При тяжёлых повреждениях кисти перед третьей обработкой рекомендуем сменить перчатки, после чего промыть кожу ещё раз. После завершения механической очистки рану промыть водой или стерильным физиологическим раствором и просушить стерильной салфеткой. После этого обработать края раны химическими антисептиками и перейти к хирургической обработке раны.
2.ХИРУРГИЧЕСКАЯ ОБРАБОТКА РАНЫ
Края раны необходимо обработать раствором йода или спиртом, при этом не допускать попадания химических антисептиков в рану. Ограничить операционное поле стерильным хирургическим бельём и приступить к проведению хирургической обработки раны. Во время обработки при помощи хирургических инструментов удалить из раны инородные тела и иссечь все нежизнеспособные ткани. Оперирующий доктор должен хорошо владеть знаниями анатомического строения оперируемого участка, а также элементами оперативной техники; по внешнему виду повреждённых тканей, цвету, состоянию кровообращения оценить их жизнеспособность. И после этого решить, какие ткани оставить, а какие удалить. Особенно это касается краёв раны и повреждённых мышц. Приоритетом в определении объёма иссекаемых тканей должно стать предупреждение послеоперационного нагноения, а не возможность ушить рану первичным швом. Например, при многооскольчатом переломе костей осколки, соединённые с мягкими тканями, считаются относительно жизнеспособными, и во избежание нехватки костной ткани не подлежат удалению. При проведении хирургической обработки раны необходимо придерживаться определённого порядка. Обработку нужно начинать с самых поверхностных слоёв с постепенным продвижением в глубь раны. Начинаем всегда с кожи, далее идёт подкожная клетчатка, фасции, мышцы, сухожилия, кровеносные сосуды, нервы, суставы и кости. Послойность и соблюдение определённого направления в обработке раны позволит вам ничего не пропустить и выполнить качественную хирургическую обработку.
3.ПРОМЫВАНИЕ РАНЫ
После окончания хирургической обработки поверхность раны необходимо промыть стерильным физиологическим раствором. Если с момента травмы прошло относительно много времени и/или есть подозрение на загрязнение раны анаэробными бактериями, рекомендовано обработать рану 3 % раствором перекиси водорода или раствором повидон-йода. После чего ещё 1–2 раза промыть рану стерильным физиологическим раствором.
ЧАСТЬ ШЕСТАЯ Ушивание раны
Тщательная хирургическая обработка и правильное ушивание раневой поверхности при открытых травмах кисти являются эффективными способами предотвращения послеоперационного нагноения. Существуют особые правила ушивания раневых поверхностей. С учётом клинической ситуации и особенностей строения мягких тканей кисти при ушивании раневой поверхности необходимо также соблюдать следующие правила: 1. При свежих, незначительно загрязнённых ранах после тщательной хирургической обработки и без нарушений регионарного кровообращения во избежание возникновения послеоперационных рубцовых контрактур и сращения сухожилий в глубоких слоях, если направление раны перпендикулярно кожным бороздам и проходит через тыльную или ладонную поверхность суставов, параллельно межпальцевой кожной складке и ране сухожилия, необходимо производить Z-образную пластику с изменением направления краёв раны (рис. 1–8, 9). 2. Нельзя накладывать первичный шов, если края раны невозможно сблизить без чрезмерного натяжения, так как возникший в послеоперационном периоде отёк мягких тканей может вызвать нарушение кровообращения в ране, привести к некрозу тканей, расхождению краёв раны и присоединению вторичной инфекции. Если дефект кожных покровов невозможно ушить, то с учётом состояния зоны поражения и всей кисти можно прибегнуть к свободной или несвободной кожной пластике.
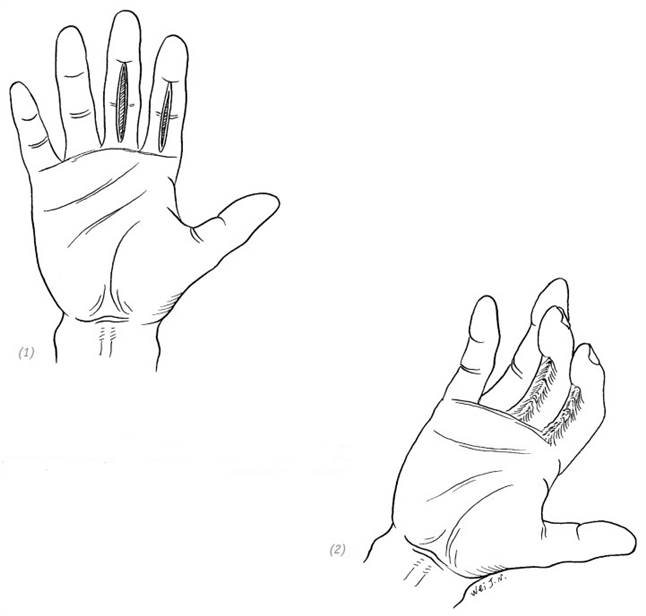
(1), (2) послеоперационные рубцовые контрактуры, мешающие разгибанию пальца, возникшие в результате непосредственного ушивания раны на ладонной поверхности пальца, идущей перпендикулярно кожной складке
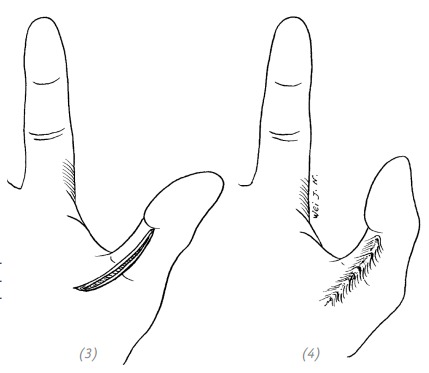
(3), (4) послеоперационные рубцовые контрактуры, мешающие разгибанию пальца, возникшие в результате непосредственного ушивания раны, проходящей через пястно-фаланговые суставы
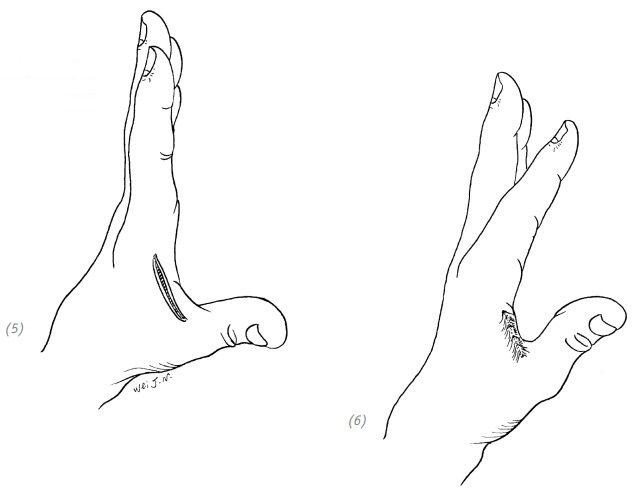
(5), (6) послеоперационные рубцовые контрактуры, мешающие разведению пальцев кисти, возникшие в результате непосредственного ушивания раны, проходящей параллельно межпальцевой кожной складке
Рис. 1–8. Послеоперационные рубцовые контрактуры, возникшие в результате непосредственного ушивания раны, проходящей через тыльную/ладонную поверхность сустава или параллельно межпальцевой кожной складке, и нарушившие функции кисти
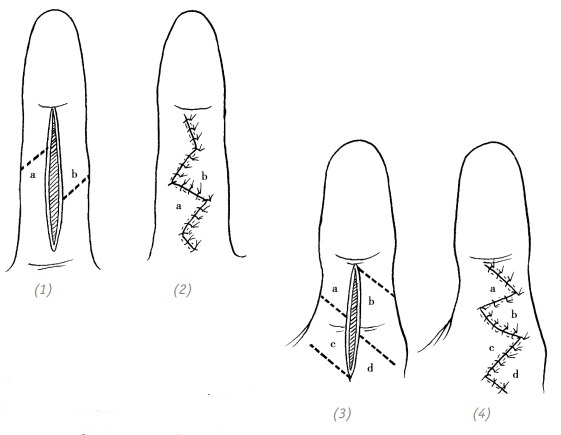
(1) продольная рваная рана ладонной поверхности пальца кисти перпендикулярно межфаланговому суставу; (2) выполнена Z-образная пластика(встречными треугольными лоскутами); (3) длинная продольная рваная рана ладонной поверхности пальца кисти перпендикулярно межфаланговому суставу; (4) выполнена Z-образная пластика (встречными треугольными лоскутами)
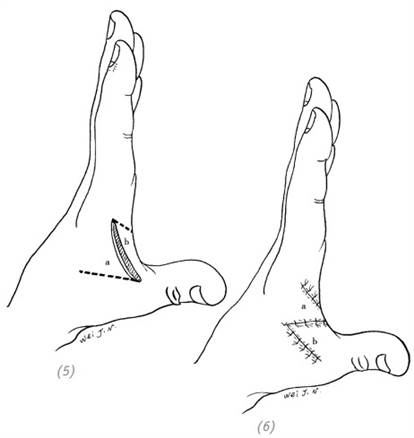
(5) рана, идущая параллельно кожной складке, между первым и вторым пальцами кисти (6) во избежание контрактуры в области межпальцевой кожной складки выполнена Z-образная пластика (встречными треугольными лоскутами)
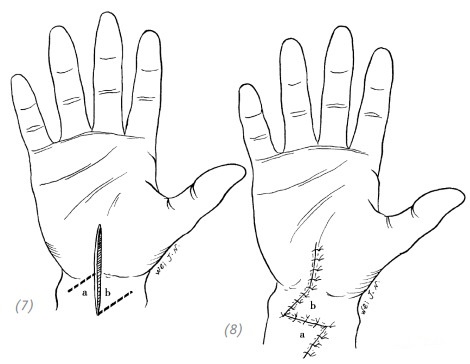
(7), (8) продольная рваная рана в области лучезапястного сустава. Выполнена Z-образная пластика (встречными треугольными лоскутами)
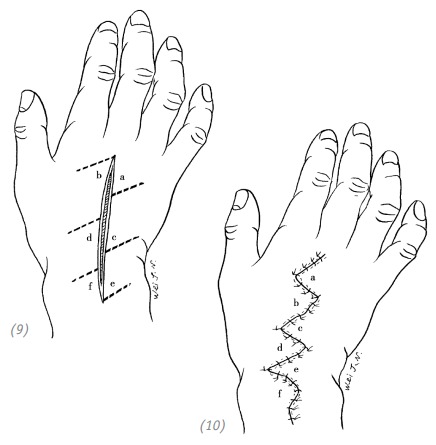
(9), (10) длинная продольная рана тыльной поверхности запястья. Выполнены Z-образные пластики (встречными треугольными лоскутами)
Рис. 1–9. Z-образная пластика (встречными треугольными лоскутами) на ранах в области суставов и ранах, идущих параллельно кожной межпальцевой складке и сухожилиям
Глава 2 ПОВРЕЖДЕНИЯ ДИСТАЛЬНОЙ ФАЛАНГИ ПАЛЬЦА КИСТИ
Пальцы кисти, особенно их кончики (ногтевые фаланги), обладают тонкой анатомической структурой и чувствительной сенсорной функцией. Это самая часто травмируемая область кисти. Способы закрытия ран, лечение открытых переломов фаланг, восстановление тактильной чувствительности избираются на основании характера травмы. Правильный выбор метода лечения не только сможет восстановить функции кисти, но и вернуть ей удовлетворительный внешний вид. Ошибочное же лечение может привести к серьёзным деформациям кончика (ногтевой фаланги) пальца и нарушению функций кисти, развивающемуся в послеоперационный период. Целью лечения является восстановление эффективной длины пальца, хорошего внешнего вида и тактильной чувствительности. В данной статье, рассказывая о дефектах кончика пальца, мы рассмотрим травматическую ампутацию дистальной фаланги без возможности её реплантации.
ЧАСТЬ ПЕРВАЯ Повреждение ногтевой пластинки
1.ДРЕНИРОВАНИЕ ПОДНОГТЕВОЙ ГЕМАТОМЫ
Под ногтевая гематома чаще всего возникает после удара тяжёлым предметом либо защемления ногтевой фаланги пальца. При довольно большой гематоме с выраженным болевым синдромом можно выполнить пункцию в области заднего валика и откачать гематому либо при помощи маленькой дрели перфорировать ногтевую пластинку прямо над образовавшейся гема-томой. Также можно раскалённой швейной иглой прожечь отверстие в ногтевой пластинке. Все эти действия направлены на удаление скопившейся крови и снижению подногтевого давления (рис. 2–1). В случае нагноения подногтевой гематомы показана операция по удалению ногтевой пластинки.
ПОВРЕЖДЕНИЯ ДИСТАЛЬНОЙ ФАЛАНГИ ПАЛЬЦА КИСТИ 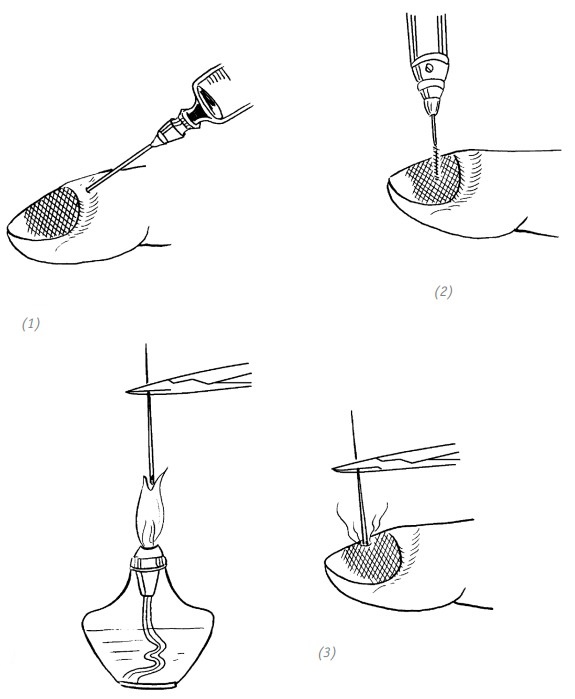
(1) пункция; (2) перфорация; (3) прожигание отверстия
Рис. 2–1. Способы удаления подногтевой гематомы
2. УШИВАНИЕ РВАНОЙ РАНЫ НОГТЕВОГО ЛОЖА
При неосложнённых рваных ранах ногтевого ложа или ранах звёздчатой формы во время хирургической обработки возможно удаление ногтевой пластинки. Для ушивания раны используем атравматическую иглу 7/0. В связи с тем, что мягкие ткани ногтевого ложа очень нежные, во избежание вторичной травматизации при наложении швов не рекомендуется применять чрезмерную силу. После ушивания раны ногтевого ложа аккуратно укладываем удалённую ногтевую пластинку на место, подшиваем её и проделываем перфорационное отверстие для оттока экссудата (рис. 2–2).
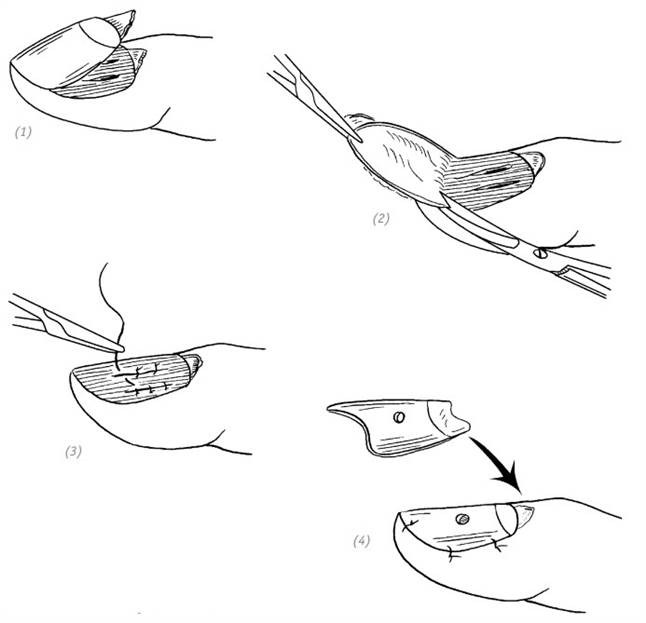
(1)рана ногтевого ложа; (2) удаление ногтевой пластинки во время хирургической обработки раны; (3) ушивание раны атравматической иглой 7/0; (4) перфорированную ногтевую пластинку укладываем на место и подшиваем
Рис. 2–2. Способы ушивания ран ногтевого ложа
3.ЛЕЧЕНИЕ ДЕФЕКТА В ЦЕНТРЕ НОГТЕВОГО ЛОЖА
Повреждение центральной части ногтевого ложа часто сопровождается переломом дистальной фаланги. Иногда в результате тяжести травмы с сопутствующими дефектами непосредственное ушивание раны не представляется возможным. В этом случае во время хирургической обработки выполняется V-образная резекция мягких тканей, отсечение проксимальных и дистальных костных концов фаланги с последующим ушиванием ногтевого ложа, ногтевой пластинки и кожи (рис. 2–3).
ПОВРЕЖДЕНИЯ ДИСТАЛЬНОЙ ФАЛАНГИ ПАЛЬЦА КИСТ 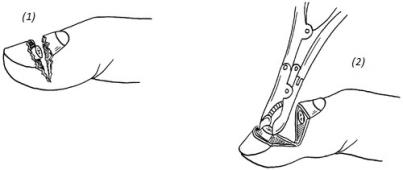
(1) рана центральной части ногтевого ложа; (2) V-образная резекция мягких тканей, ампутация проксимальных и дистальных костных концов фаланги; (3) убивание ногтевого ложа, ногтевой пластинки и кожи
Рис. 2–3. Способы лечения дефектов в центре ногтевого ложа
4.ЛЕЧЕНИЕ ОТРЫВА НОГТЕВОГО ЛОЖА
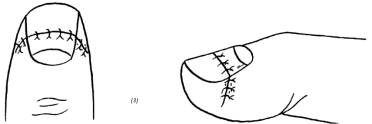
Отрыв ногтевого ложа часто встречается при защемлении пальца. Отслоение ногтевой пластинки обычно сопровождается частичным отрывом ногтевого ложа. Во время хирургической обработки раны осторожно отделяем ногтевое ложе от ногтевой пластинки и при помощи атравматической иглы 7/0 пришиваем на место. Затем помещаем на место перфорированную ногтевую пластинку (рис. 2–4).
ГЛАВА 2 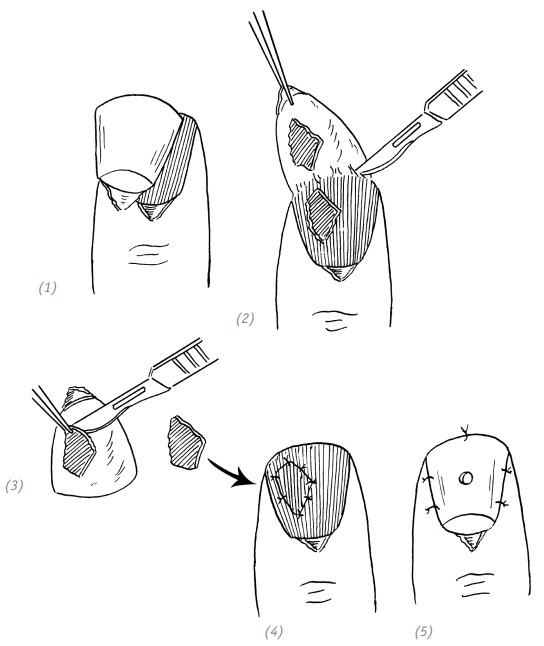
(1), (2) отделяем отслоившуюся ногтевую пластинку; (3) отделяем ногтевое ложе от ногтевой пластинки; (4) ногтевое ложе при помощи атравматической иглы 7/0 пришиваем на место; (5) укладываем перфорированную ногтевую пластинку
Рис. 2–4. Способы лечения отрыва ногтевого ложа
5.ВЫВИХ КОРНЯ НОГТЕВОЙ ПЛАСТИНКИ И СПОСОБ ЕГО РЕПОЗИЦИИ
Самостоятельно вывих корня ногтевой пластинки встречается очень редко. Обычно он сопровождает перелом дистальной фаланги пальца, смещение костного отломка, разрыв ногтевого ложа. Во время разрывов очень часто ногтевая пластинка отслаивается от ногтевого ложа. В данном случае при хирургической обработке раны вначале ушиваем рану на ногтевом ложе, далее подшиваем корень ногтевой пластинки, и только после этого подшиваем саму ногтевую пластинку и перфорируем её, чтобы создать свободный отток экссудата. Если травма сопровождается переломом дистальной фаланги со смещением отломков, то одновременно с восстановлением корня ногтевой пластинки производим репозицию костных отломков. Если костные отломки нестабильны, фиксируем их спицей Кернера. Рану ушиваем матрацным швом (рис. 2–5).
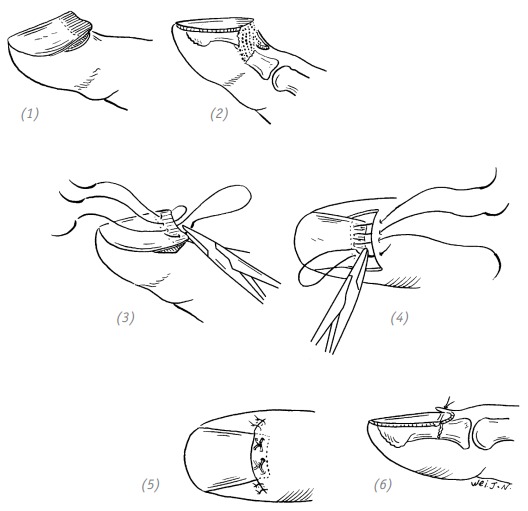
(1) простой вывих корня ногтевой пластинки; (2) перелом дистальной фаланги с вывихом корня ногтевой пластинки; (3), (4) наложение матрацных швов на корень ногтевой пластинки. Вколиглы через корень ногтевой пластинки и выкол через задний ногтевой валик; (5), (6) завязать лигатуры и произвести репозицию костных отломков
Рис. 2–5. Вывих корня ногтевой пластинки и способ его репозиции
6. ТРАНСПЛАНТАЦИЯ И РЕПЛАНТАЦИЯ НОГТЕВОГО ЛОЖА
Трансплантация и реплантация ногтевого ложа показаны при возникновении больших дефектов в результате травмы, размозжении ногтевого ложа или невозможности сведения краёв раны. При неповреждённой корневой зоне ногтя можно выполнить трансплантацию ногтевого ложа либо реплантацию ногтевого ложа не подлежащего восстановлению пальца.
Ход операции
1. После тщательной хирургической обработки раны оставляем неповреждённую ногтевую пластинку.
2. При сопутствующем переломе производим репозицию костных отломков и ушиваем рану ногтевого ложа атравматической иглой 7/0.
3. Приподнимаем ногтевую пластинку на пальце стопы (чаще всего на большом пальце) и выкраиваем из ногтевого ложа лоскут подходящих размеров. Ногтевую пластинку перфорируем и возвращаем на место. Либо забираем расщеплённый или целый трансплантат ногтевого ложа с ампутированного и не подлежащего восстановлению пальца.
4. Расщеплённый трансплантат пришиваем атравматической иглой 7/0 и укладываем на место перфорированную ногтевую пластинку (рис. 2–6, 7).
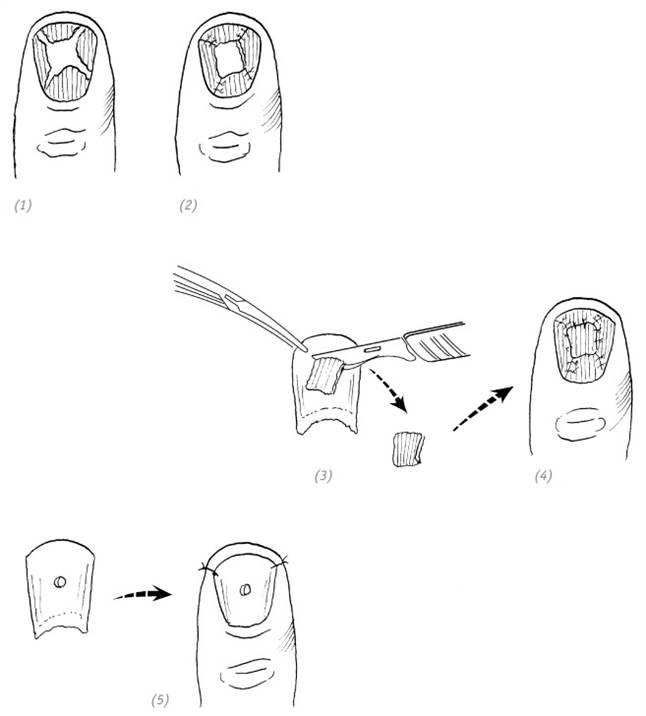
(1) рана ногтевого ложа и дефект ногтевого ложа; (2) ушивание раны ногтевого ложа; (3) забор расщеплённого лоскута ногтевого ложа; (4) трансплантация расщеплённого лоскута и подшивание атравматической иглой; (5) использование собственной ногтевой пластины или пластмассовой пластинки для закрытия ногтевого ложа. Предварительно перфорируем для оттока экссудата
Рис. 2–6. Свободная пластика ногтевого ложа для закрытия посттравматического дефекта
ПОВРЕЖДЕНИЯ ДИСТАЛЬНОЙ ФАЛАНГИ ПАЛЬЦА 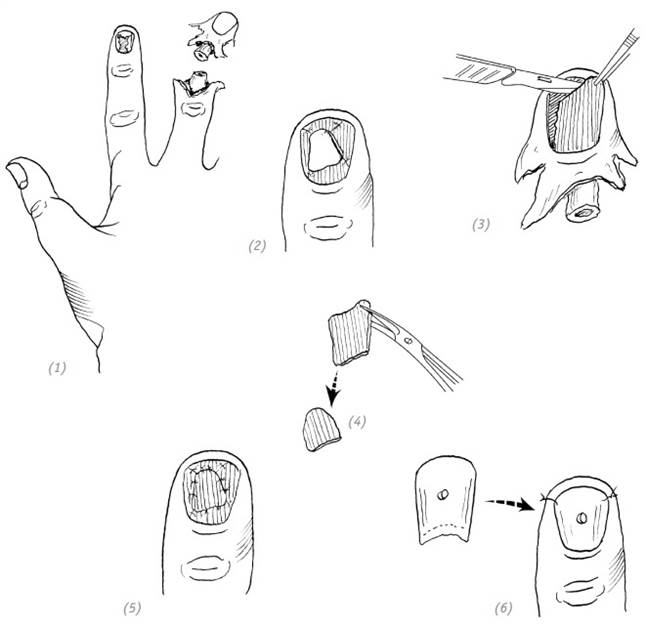
(1), (2) дефект ногтевого ложа; донорский палец с неповреждённым ногтевым ложем; (3), (4), (5) забор лоскута ногтевого ложа с донорского пальца и укрытие дефекта; (6) использование собственной ногтевой пластинки или пластмассовой пластинки для закрытия ногтевого ложа. Предварительно перфорируем для оттока экссудата
Рис. 2–7. Реплантация ногтевого ложа не подлежащего восстановлению пальца для закрытия посттравматического дефекта


